Внутренние половые органы
- 12
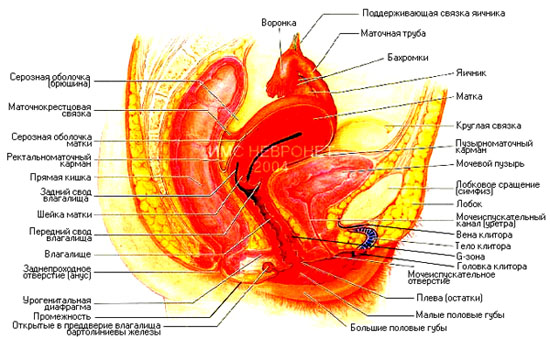
Влагалище (вагина) — внутренний половой орган женщины, который участвует в процессе полового акта, а в родах является частью родового канала. Длина влагалища у женщин, в среднем, 8 см. Но у некоторых оно может быть длиннее (до 10—12 см) или короче (до 6 см). Внутри влагалище выстлано слизистой оболочкой с большим количеством складок, что позволяет ему растягиваться в процессе родов.
Яичники — женские половые железы, с момента рождения в них содержится более миллиона незрелых яйцеклеток. В яичниках также образуются гормоны эстроген и прогестерон. Благодаря постоянному циклическому изменению содержания этих гормонов в организме, а также выделению гормонов гипофизом происходят созревание яйцеклеток и их последующий выход из яичников. Этот процесс повторяется приблизительно через каждые 28 дней. Освобождение яйцеклетки называется овуляцией. В непосредственной близости от каждого яичника располагается фаллопиева труба.
Фаллопиевы трубы (маточные трубы) - две полые трубки с отверстиями, идущие от яичников к матке и открывающиеся в ее верхней части. На концах труб вблизи яичников имеются ворсинки. Когда яйцеклетка выходит из яичника, ворсинки своими непрерывными движениями стараются захватить ее и загнать в трубу, чтобы она могла продолжать путь к матке.
Матка- полый орган, имеющий форму груши. Располагается она в полости таза. Во время беременности матка увеличивается по мере роста плода. Стенки матки состоят из слоев мышц. С началом схваток и во время родов мышцы матки сокращаются, шейка матки растягивается и раскрывается и плод выталкивается в родовой канал.
Шейка матки представляет собой ее нижнюю часть с проходом, соединяющим полость матки и влагалище. Во время родов стенки шейки матки истончаются, зев шейки матки расширяется и приобретает вид круглого отверстия с диаметром приблизительно 10 сантиметров, за счет этого становится возможным выход плода из матки во влагалище.
***
Девственная плева (гимен) — тонкая складка слизистой оболочки у девственниц, расположенная у входа во влагалище между внутренними и наружными половыми органами. Каждая девушка имеет индивидуальные, только ей присущие особенности девственной плевы. В девственной плеве имеется одно или несколько отверстий различной величины и формы, через которые при менструации выделяется кровь.
При первом половом контакте происходит разрыв девственной плевы (дефлорация), обычно с выделением небольшого количества крови, иногда с ощущением боли. В возрасте старше 22 лет плева менее эластичная, чем в юном возрасте, поэтому у молодых девушек дефлорация обычно происходит легче и с меньшей кровопотерей, нередки случаи совершения половых актов и без разрыва плевы. Разрывы девственной плевы могут быть глубокими, с обильным кровотечением, или поверхностными, с незначительными кровянистыми выделениями. Иногда при слишком эластичной девственной плеве разрывов не происходит, в этом случае дефлорация происходит без боли и кровянистых выделений. После родов девственная плева разрушается полностью, остаются лишь отдельные ее лоскуты.
Отсутствие у девушки крови при дефлорации не должно вызывать ревность или подозрения, поскольку необходимо учитывать индивидуальные особенности строения женских половых органов.
Для того чтобы уменьшить болевые ощущения при дефлорации и увеличить продолжительность полового акта, можно применять смазки, содержащие препараты, которые уменьшают болевую чувствительность слизистой влагалища.
Менструальный цикл
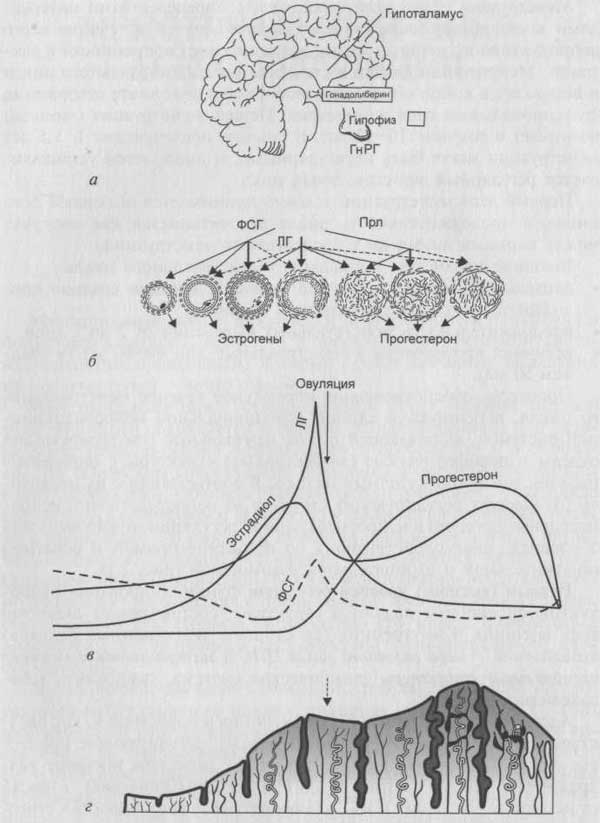
Рис. 2.1 Гормональная регуляция менструального цикла (схема):
а – головной мозг;
б – изменения в яичнике;
в – изменение уровня гармонов;
г – изменения в эндометрии.
Внешние параметры нормального менструального цикла:
· длительность от 21 до 35 дней (для 60% женщин средняя продолжительность цикла составляет 28 дней);
· продолжительность менструальных выделений от 2 до 7 дней;
· величина кровопотери в менструальные дни 40—60 мл (в среднем 50 мл).
Первым (высшим) уровнем регуляции функционирования репродуктивной системы являются структуры, составляющие акцептор всех внешних и внутренних (со стороны подчиненных отделов) воздействий — кора головного мозга ЦНС и экстрагипоталамические церебральные структуры (лимбическая система, гиппокамп, миндалевидное тело).
Адекватность восприятия ЦНС внешних воздействий и, как следствие, ее влияние на подчиненные отделы, регулирующие процессы в репродуктивной системе, зависят от характера внешних раздражителей (силы, частоты и длительности их действия), а также от исходного состояния ЦНС, влияющего на ее устойчивость к стрессовым нагрузкам. Хорошо известно о возможности прекращения менструаций при сильных стрессах (потеря близких людей, условия военного времени и т.д.), а также и без очевидных внешних воздействий при обшей психической неуравновешенности («ложная беременность» – задержка менструации при сильном желании или при сильной боязни забеременеть).
Высшие регулирующие отделы репродуктивной системы воспринимают внутренние воздействия через специфические рецепторы к основным половым гормонам: эстрогенам, прогестерону и андрогенам.
В ответ на внешние и внутренние стимулы в коре большого мозга и экстрагипоталамических структурах происходят синтез, выделение и метаболизм нейропептидов, нейротрансмиттеров, а также образование специфических рецепторов, которые в свою очередь избирательно влияют на синтез и выделение рилизинг-гормона гипоталамуса.
К важнейшим нейротрансмиттерам, т.е. веществам-передатчикам, относятся норадреналин, дофамин, гамма-аминомасляная кислота (ГАМК), ацетилхолин, серотонин и мелатонин.
Церебральные нейротрансмиттеры регулируют выработку гонадотропин-рилизинг гормона (ГнРГ): норадреналин, ацетилхолин и ГАМК стимулируют их выброс, а дофамин и серотонин оказывают противоположное действие.
Нейропептиды (эндогенные опиоидные пептиды — ЭОП, корти-котропин-рилизинг фактор и галанин) также влияют на функцию гипоталамуса и на сбалансированность функционирования всех звеньев репродуктивной системы.
В настоящее время выделяют 3 группы ЭОП: энкефалины, эндорфины и динорфины. Эти субстанции обнаруживаются не только в различных структурах мозга и вегетативной нервной системы, но и в печени, легких, поджелудочной железе и других органах, а также в некоторых биологических жидкостях (плазма крови, содержимое фолликула). По современным представлениям, ЭОП вовлечены в регуляцию образования ГнРГ. Повышение уровня ЭОП подавляет секрецию ГнРГ, а следовательно, и выделение ЛГ и ФСГ, что, возможно, является причиной ановуляции, а в более тяжелых случаях — аменореи. Именно с повышением ЭОП связывают возникновение различных форм аменореи центрального генеза при стрессе, а также при чрезмерных физических нагрузках, например у спортсменок. Назначение ингибиторов опиоидных рецепторов (препаратов типа налоксона) нормализует образование ГнРГ, что способствует нормализации овуляторной функции и других процессов в репродуктивной системе у больных с аменореей центрального генеза.
При снижении уровня половых стероидов (при возрастном или хирургическом выключении функции яичников) ЭОП не оказывает ингибирующего действия на высвобождение ГнРГ, что, вероятно, становится причиной усиленной продукции гонадотропинов у женщин в постменопаузе.
Таким образом, сбалансированность синтеза и последующих метаболических превращений нейротрансмиттеров, нейропептидов и нейромодуляторов в нейронах мозга и в надгипоталамических структурах обеспечивает нормальное течение процессов, связанных с овуляторной и менструальной функцией.
Вторым уровнем регуляции репродуктивной функции является гипоталамус, в частности его гипофизотропная зона, состоящая из нейронов вентро- и дорсомедиальных аркуатных ядер, которые обладают нейросекреторной активностью. Эти клетки имеют свойства как нейронов (воспроизводящих регулирующие электрические импульсы), так и эндокринных клеток, которые оказывают либо стимулирующее (либерины), либо блокирующее (статины) действие. Активность нейросекреции в гипоталамусе регулируется как половыми гормонами, которые поступают из кровотока, так и нейро-трансмиттерами и нейропептидами, образуемыми в коре головного мозга и надгипоталамических структурах.
Гипоталамус секретирует ГнРГ, содержащие фолликулостимулирующий (РГФСГ — фоллиберин) и лютеинизирующий (РГЛГ — люлиберин) гормоны, которые воздействуют на гипофиз.
Рилизинг-гормон ЛГ (РГЛГ – люлиберин) выделен, синтезирован и подробно описан. Выделить и синтезировать рилизинг-фолликулостимулирующий гормон до настоящего времени не удалось. Однако установлено, что декапептид РГЛГ и его синтетические аналоги стимулируют выделение гонад отрофами не только Л Г, но и ФСГ. В связи с этим принят один термин для гонадотропных либеринов — гонадотропин-рилизинг гормон (ГнРГ), по сути являющийся синонимом РГЛГ. Не был также идентифицирован и гипоталамический либерин, стимулирующий образование пролактина, хотя установлено, что его синтез активируется ТТГ-рилизинг гормоном (тиролиберином). Образование пролактина активируется также серотонином и стимулирующими серотонинергические системы эндогенными опиоидными пептидами. Дофамин, наоборот, тормозит освобождение пролактина из лактотрофов аденогипофиза. Применение дофаминэргических препаратов типа парлодела (бромкриптина) позволяет успешно лечить функциональную и органическую гиперпролактинемию, являющуюся весьма распространенной причиной нарушений менструальной и овуляторной функций.
Секреция ГнРГ генетически запрограммирована и носит пульсирующий (цирхоральный) характер: пики усиленной секреции гормона продолжительностью несколько минут сменяются 1—3-часовыми интервалами относительно низкой секреторной активности. Частоту и амплитуду секреции ГнРГ регулирует уровень эстрадиола —выбросы ГнРГ в преовуляторный период на фоне максимального выделения эстрадиола оказываются значительно больше, чем в раннюю фолликулярную и лютеиновую фазы.
Третьим уровнем регуляции репродуктивной функции является передняя доля гипофиза, в которой секретируются гонадотропные гормоны — фолликулостимулирующий, или фоллитропин (ФСГ), и лютеинизирующий, или лютропин (ЛГ), пролактин, адренокорти-котропный гормон (АКТГ), соматотропный гормон (СТГ) и тиреотропный гормон (ТТГ). Нормальное функционирование репродуктивной системы возможно лишь при сбалансированном выделении каждого из них. ФСГ стимулирует в яичнике рост и созревание фолликулов, пролиферацию гранулезных клеток; образование рецепторов ФСГ и ЛГ на гранулезных клетках; активность ароматаз в зреющем фолликуле (это усиливает конверсию андрогенов в эстрогены); продукцию ингибина, активина и инсулиноподобных факторов роста.
ЛГ способствует образованию андрогенов в тека-клетках; овуляции (совместно с ФСГ); ремоделированию гранулезных клеток в процессе лютеинизации; синтезу прогестерона в желтом теле.
Пролактин оказывает многообразное действие на организм женщины. Его основная биологическая роль — стимуляция роста молочных желез, регуляция лактации, а также контроль секреции прогестерона желтым телом путем активации образования в нем рецепторов к Л Г. Во время беременности и лактации прекращается ингибиция синтеза пролактина и, как следствие, возрастание его уровня в крови.
К четвертому уровню регуляции репродуктивной функции относятся периферические эндокринные органы (яичники, надпочечники, щитовидная железа). Основная роль принадлежит яичникам, а другие железы выполняют собственные специфические функции, одновременно поддерживая нормальное функционирование репродуктивной системы.
В яичниках происходят рост и созревание фолликулов, овуляция, образование желтого тела, синтез половых стероидов.
При рождении в яичниках девочки находится примерно 2 млн примордиальных фолликулов. Основная их масса претерпевает атретические изменения в течение всей жизни и только очень небольшая часть проходит полный цикл развития от примордиального до зрелого с образованием в последующем желтого тела. Ко времени менархе в яичниках содержится 200—400 тыс. примордиальных фолликулов. На протяжении одного менструального цикла развивается, как правило, только один фолликул с яйцеклеткой внутри. В случае созревания большего числа возможна многоплодная беременность.
Фолликулогенез начинается под влиянием ФСГ в позднюю часть лютеиновой фазы цикла и заканчивается в начале пика выделения гонадотропинов. Примерно за 1 день до начала менструации снова повышается уровень ФСГ, что обеспечивает вступление в рост, или рекрутирование, фолликулов (1—4-й день цикла), селекцию фолликула из когорты однородных – квазисинхронизированных (5—7-й день), созревание доминантного фолликула (8—12-й день) и овуляцию (13—15-й день). Этот процесс, который составляет фолликулярную фазу, длится около 14 дней. В результате формируется преовуляторный фолликул, а остальные из когорты вступивших в рост фолликулов подвергаются атрезии.
Селекция единственного фолликула, предназначенного к овуляции, неотделима от синтеза в нем эстрогенов. Устойчивость продукции эстрогенов зависит от взаимодействия тека и гранулезных клеток, активность которых, в свою очередь, модулируется многочисленными эндокринными, паракринными и аутокринными механизмами, регулирующими рост и созревание фолликулов.
В зависимости от стадии развития и морфологических признаков выделяют примордиальные, преантральные, антральные и преовуляторные, или доминантные, фолликулы.
Примордиальный фолликул состоит из незрелой яйцеклетки, которая расположена в фолликулярном и гранулезном (зернистом) эпителии. Снаружи фолликул окружен соединительнотканной оболочкой (тека-клетки). В течение каждого менструального цикла от 3 до 30 примордиальных фолликулов начинают расти, преобразуясь в преантральные (первичные) фолликулы.
Преантральный фолликул. В преантральном фолликуле овоцит увеличивается в размере и окружается мембраной, называемой блестящей оболочкой (zona pellucida). Клетки гранулезного эпителия пролиферируют и округляются, образуя зернистый слой фолликула (stratum granulosum), а слой теки образуется из окружаюшей стромы. Для этой стадии характерна активация продукции эстрогенов, образуемых в гранулезном слое.
- 12