Алгоритм респираторной поддержки при ОРДС
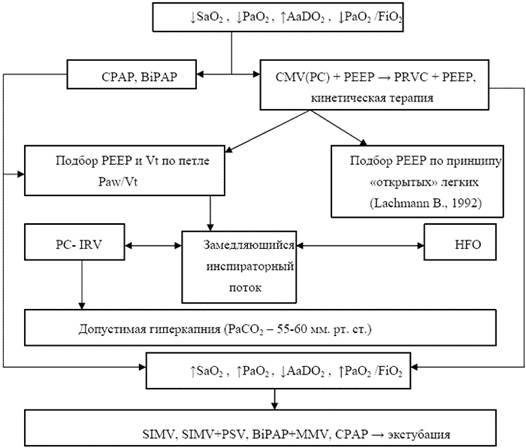
Если движения грудной клетки ограничены, то необходимо увеличивать PIP ступенчато по 2-3 смН2О до достижения "нормального" уровня экскурсии грудной клетки и оценить результат. При сохранении PaO2 на уровне менее 60 мм.рт.ст. при FiO2=0,6 нужно увеличивать уровень РЕЕР ступенчато по 1-2 смН2О до достижения PaO2865 мм.рт.ст., SaO2892%.
В дальнейшем для улучшения оксигенации и выбора "оптимальных" параметров респираторной поддержки используются два варианта: подбор PEEP и PIP с использованием концепции "открытых" легких [22] или PEEP и Vt по петле Paw/Vt.
Концепция "открытых" легких (Open-Lung Strategy)
Принцип "открытых" легких предпочтителен при остро развившихся ситуациях (утопление, массивная аспирация, вдыхание токсических газов), которые приводят к разрушению сурфактанта и коллабированию альвеол, что сопровождается критическими расстройствами газообмена и биомеханики дыхания. Суть метода заключается в следующем: в течение 7-10 минут ступенчато (по 4-6 смН2О), поступательно-возвратным способом на 3 вдоха в течение 10 секунд, в режиме PC повышаются уровни PIP и PEEP до уровней, при которых PaO2/FiO2 достигает 460-480 мм.рт.ст. Как правило, это достигается при PIP= 50-56 смН2О и РЕЕР = 20-28 смН2О. Затем пиковое давление на вдохе и положительное давление конца выдоха снижаются по 1-2 смН2О до резкого падения респираторного индекса (более чем на 50-70 мм.рт.ст.), после чего величины PIP и PEEP возвращают к исходным, что приводит к росту PaO2/FiO2; и вновь снижают до уровней на 2-3 смН2О, выше, чем те, при которых, наблюдалось быстрое падение оксигенации. В среднем величина PIP после применения маневра "открытых" легких составляет 24-32 смН2О, РЕЕР - 16-20 смН2О, а разница между ними не превышает 10-18 смН2О. Данная стратегия снижает уровень летальности и сокращает длительность проведения респираторной поддержки (уровень доказательств С) (табл. 1).
Графический мониторинг вентиляции (анализ петли Vt/Paw)
"Оптимизацию" величин PEEP и Vt по петле Vt/Paw целесообразно использовать при среднетяжелых и тяжелых проявлениях ОРДС (II и III стадии), когда применение высоких уровней давлений (и их перепадов) в дыхательных путях, даже в течение короткого промежутка времени, может привести к баротравме легких [25].
При данном методе в режиме реального времени находят величину давления, соответствующую нижней точке перегиба на петле объем/давление при РЕЕР= 0 смН2О, которая, в зависимости от степени повреждения легких, обычно варьирует от 8 до 13 смН2О. После этого уровень положительного давления конца выдоха устанавливается равным данному давлению или на 2 смН2О выше [7, 18, 20, 26, 34, 35, 42]. В дальнейшем проводится подбор дыхательного объема путем его ступенчатого увеличения или уменьшения на 20-30 мл до появления или исчезновения "клюва" на данной дыхательной кривой. То есть при "оптимальном" Vt не должно быть "клюва" на петле Vt/Paw, который свидетельствует о перерастяжении легких [4].
Графический мониторинг петли Vt/Paw в процессе респираторной поддержки при СОПЛ/ОРДС увеличивает выживаемость больных за счет снижения Vt и PIP (Pplat) (категория доказательств В) [39].
Дальнейшие этапы алгоритма респираторной поддержки и вентиляция с обратным временным соотношением фаз вдоха и выдоха (PC-IRV)
После подбора PEEP, PIP, Vt, и достаточной оксигенации (SaO2>95%, PaO2>80 мм.рт.ст.), фракция кислорода во вдыхаемой газовой смеси уменьшается до уровня, при котором SaO2=94-95%, PaO2> 70 мм.рт.ст. Если же после вышеуказанных маневров сохраняется гипоксемия (SaO2<90%, PaO2<60 мм.рт.ст.), то FiO2 увеличивают до 70-100% на фоне инотропной поддержки гемодинамики. В том и другом случаях для снижения уровней давлений в дыхательных путях и/или поддержания оксигенации необходимо придерживаться следующей схемы. При пиковом давлении вдоха более 35-40 смН2О использовать замедляющуюся форму волны инспираторного потока, а если на фоне ее применения уровень PIP в течение 6 часов и более остается более 40-45 смН2О и MAP>17-20 смН2О, РЕЕР> 10 смН2О, I/E = 1:1-1:1,2, SaO2Ј93% при FiO2>0,7, PaO2/FiO2<80-100 мм.рт.ст, Clt,d< 0,4-0,6 мл/смН2О/кг, переходить на вентиляцию с обратным временным соотношением фаз вдоха и выдоха (PC-IRV) 1,5:1 - 2:1 в течение 2-4-6 часов в сочетании с допустимой гиперкапнией (PaCO2= 55-65 мм.рт.ст.), при отсутствии противопоказаний для ее применения (повышение внутричерепного давления, инфаркт миокарда и т.п.), с последующим возвращением к CMV, PRVC. То есть PC-IRV применяется только тогда, когда "традиционными" способами не удается следовать концепции "безопасной" ИВЛ и обеспечить оксигенацию на достаточном уровне. Как альтернатива режиму PC-IRV может применяться режим высокочастотной осцилляторной вентиляции.
В клинической практике перевод в режим PC-IRV проводится по следующей схеме. Респиратор переключается на прессоциклический режим работы, а FiO2 одновременно увеличивается до 100%. Время вдоха сначала увеличивается до 60% от всего дыхательного цикла (1,5:1), а в дальнейшем до 67% (2:1), а пиковое давление на вдохе устанавливается на уровне 2/3 от PIP, использовавшегося при традиционной ИВЛ, что обеспечивает доставку в дыхательные пути пациента Vt= 6-8 мл/кг. Частота дыхания первоначально выбирается от 16 до 25 дых/мин. Затем она уменьшается или увеличивается на основании вида кривой потока во время фазы выдоха: частота подбирается такая, чтобы каждый новый аппаратный вдох начинался в тот момент, когда поток на выдохе возвращается к нулю (или базовому потоку). Уровень аппаратного РЕЕР снижается до 5-7 смН2О. Через 20-25 минут оценивается величина тотального уровня РЕЕР, его регистрация и производится окончательная настройка давлений в дыхательных путях, частоты дыхания и I/E. PIP увеличивается дробно по 2 смН2О до достижения SaO2=100% (как правило PIP увеличивается на 4-6 смН2О или вообще не требуется его увеличения при I/E= 2:1) и сохранения желаемого PaCO2, а I/E и частота дыхания подбираются так, чтобы получить тотальное положительное давление конца выдоха, достаточное для стабилизации альвеол в открытом состоянии. После стабилизации газообмена и гемодинамики FiO2 снижается до уровня, когда PaO2=80-100 мм.рт.ст., SaO2 = 96-98%.
Необходимо помнить, что на этапах респираторной поддержки ОРДС, особенно на фоне "жестких" параметров вентиляции, возможно развитие волюмо- и баротравмы. В ургентных ситуациях диагностику синдрома утечки воздуха целесообразно осуществлять на основании следующих клинико-инструментальных критериев: внезапное падение SaO2 до 40-50% на фоне ИВЛ и относительно стабильного состояния пациента; отставание одной половины грудной клетки при аппаратном вдохе; ослабление дыхания со стороны повреждения; нарастающая тахикардия; подкожная эмфизема при пневмомедиастинуме.
После развития синдрома утечки воздуха и дренирования плевральной полости (переднего средостения) наиболее целесообразно не применять более "жесткие" параметры ИВЛ, а увеличивать FiO2 в среднем на 30-35% от исходного.
Протокол "малых" дыхательных объемов и пермиссивная ("допустимая") гиперкапния
Наибольшие трудности в оптимизации респираторной поддержки возникают у больных с наиболее тяжелыми формами ОРДС.
При этом отдельного внимания заслуживает выбор величины дыхательного объема. Для определения оптимального дыхательного объема при ОРДС были проведены мультицентровые рандомизированные исследования, в которых оценивались исходы при остром респираторном дистресс-синдроме при вентиляции Vt, равным 6,2±0,8 мл/кг (432 наблюдения) и 11,8±0,8 мл/кг (429 случаев). В ходе этих исследований было установлено, что при ИВЛ с дыхательным объемом, равным 6 мл/кг, летальность достоверно ниже (31,0%), чем при вентиляции с дыхательным объемом 12 мл/кг (39,8%), что явилось основанием признать исследования доказательными (категория доказательств В, см. табл.1) [13,39].
Однако, использование малых дыхательных объемов (6 мл/кг и менее), хотя и уменьшает риск баротравмы и обеспечивает хорошую оксигенацию артериальной крови, закономерно сопровождается существенным повышением РаСО2 (до 60-70 мм.рт.ст.) за счет альвеолярной гиповентиляции и большого шунта справа-налево, составляющего 30-50% сердечного выброса [22]. Появился даже термин "допустимая гиперкапния". Поэтому применение низких Vt требует жесткого контроля как PetCO2, так и газового состава (PaO2, PaCO2) и кислотно-щелочного состояния крови (pH, BE).
Выбор положительного давления конца выдоха и роль внутреннего РЕЕР
Для определения "оптимальных" уровней РЕЕР предложено несколько вариантов: 1) титрование РЕЕР до PaO2>60 мм.рт.ст. при FiO2<0,5 без нарушения сердечного выброса [14]; 2) по градиенту P(a-et)CO2 [5,29]; 3) концепция "Open Lung" [22]; 4) по петле Vt/Paw [7,23]; 5) протокол CMV с малыми дыхательными объемами [39].
Однако, данные рандмизированного исследования (549 наблюдений) по оценке низких (8,3±3,2 см вод.ст) и высоких (13,2±3,5 см вод.ст) уровней РЕЕР в процессе респираторной поддержки при ОРДС свидетельствуют о том, что величина положительного давления конца выдоха не влияет на число баротравм (10% и 11% соответственно), длительность ИВЛ (14,5 сут и 13,8 сут соответственно) и летальность пациентов (24,9% и 27,5% соответственно) (категория доказательств В) [9, 32, 40].
В то же время, сегодня установлено, что вентиляция малыми дыхательными объемами (4-6 мл/кг) с большой ЧДД приводит к возникновению достоверно большего уровня внутреннего РЕЕР (PEEPi), чем вентиляция и "традиционным" Vt (5,8 см Н2О и 1,4 см Н2О соответственно). Это приводит к протективному эффекту ИВЛ за счет уменьшения частоты феномена "открытия-закрытия" альвеол (стабильный уровень функциональной остаточной емкости легких), что снижает вторичное повреждение легких самой механической вентиляцией [10].
Поэтому, в процессе респираторной поддержки положительное давление конца выдоха должно использоваться в обязательном порядке.
Высокочастотная осцилляторная вентиляция (High-frequency oscillatory ventilation)
В рандомизированном исследовании на 148 пациентах с использованием традиционной ИВЛ (Vt=6-10 мл/кг, РЕЕР = 10-18 смН2О) или высокочастотной осцилляции (5 Гц, поток 40 л/мин) было показано, что HFOV способствует улучшению оксигенации, но не влияет на снижение летальности при ОРДС (категория доказательств В) [12].
Кинетическая терапия и прон-позиция
На этапах проведения респираторной поддержки при СОПЛ/ОРДС целесообразно применять кинетическую терапию и прон-позицию (положение больного на животе). Критериями адекватности ее проведения являются следующие критерии: увеличение Clt на 15-25% от исходного уровня, PaO2/FiO2 на 30-40% от исходного уровня. Однако в процессе использования данного метода могут возникать расстройства центральной гемодинамики, повышение внутричерепного давления и обструкция трахеобронхиального дерева.
По данным рандомизированных исследований прон-позиция улучшает оксигенацию, но не увеличивает выживаемость пациентов с СОПЛ/ОРДС (категория доказательств А, В) [16, 31].
Отмена респираторной поддержки
При снижении пикового давления вдоха ниже 14-18 смН2О, MAP до 6-8 смН2О, PEEP до 4-5 смН2О, улучшении газообмена (PaO2>70 мм.рт.ст., SaO2>95% при FiO2<0,4), механических свойств легких (Clt,d>0,8-1,0 мл/смН2О/кг) и положительной рентгенологической картине легких целесообразно осуществлять отмену ИВЛ по протоколам IMV/SIMV, SIMV+PSV, с переходом в CPAP с уровнем положительного давления в дыхательных путях, равным 4-5 смН2О, а при его снижении до 3 смН2О и стабильном состоянии больного проводить экстубацию [3].
Протокол SIMV+PSV выполняется путем уменьшения числа механических дыхательных циклов (F) на 1-2 каждые 40-60 минут и параллельного увеличения спонтанного (базового) потока по контуру аппарата от исходного (4 л/мин) на 1-2 л/мин каждые 1,5-2 часа до уровня, превышающего минутный объем дыхания пациента в 2-2,5 раза. Одновременно с уменьшением циклов SIMV каждый самостоятельный дыхательный цикл поддерживался давлением, равным PIP перед переводом на ВИВЛ при величине триггера давления – 1,5-2,0 смН2О. В дальнейшем каждые 1-2 часа величина поддерживающего давления снижалась на 1-2 смН2О до уровня РЕЕР.
Протокол IMV/SIMV осуществляется путем уменьшения числа механических дыхательных циклов (F) на 1-2 каждые 40-60 минут и увеличением спонтанного (базового) потока по контуру аппарата от исходного (4 л/мин) на 1-2 л/мин каждые 2-3 часа до уровня, превышающего минутный объем дыхания пациента в 2-2,5 раза.
После перевода пациента на самостоятельное дыхание в течение 2-6 часов необходимо осуществлять кислородотерапию через лицевую маску (носовые канюли) с фракцией кислорода во вдыхательной газовой смеси 25-30%.
Частичная жидкостная вентиляция легких
В последние годы проводятся экспериментальные исследования по применению частичной жидкостной вентиляции легких, основанной на заполнении функциональной остаточной емкости легких перфторуглеродами, так как в жидкости диффузия кислорода и углекислого газа происходит лучше, чем в воздухе. Частичная жидкостная вентиляция легких имеет два потенциальных преимущества: 1) раскрывает и стабилизирует альвеолы, лишенные сурфактанта; 2) уменьшает действия на альвеолы медиаторов системного воспалительного ответа и предотвращает прогрессирование легочного повреждения, но не снижает летальность при ОРДС (категория доказательств С) [19].
Ингаляции (инстилляции) сурфактанта
По данным рандомизированных исследований установлено, что применение рекомбинантного сурфактанта (Protein C Surfactant) приводит лишь к транзиторному улучшению оксигенации. Однако, ингаляции сурфактанта (категория доказательств В) или его инстилляция (категория доказательств С) не влияют на длительность проведения респираторной поддержки и летальность [38]. Поэтому данный метод не может быть рекомендован для повседневной клинической практики.
Ингаляции оксида азота
Оксид азота (NO) является специфическим релаксирующим фактором, способствующим вазодилятации [30]. Ингаляция NO на фоне искусственной вентиляции легких достоверно улучшает оксигенацию и снижает давление в легочной артерии (категория доказательств В), но не влияет на уровень летальности (категория доказательств А) [11, 24, 27, 41].
Экстракорпоральная мембранная оксигенация и экстракорпоральное удаление углекислого газа
Проведенные в 70-х годах прошлого столетия рандомизированные исследования по оценке эффективности экстракорпоральной мембранной оксигенации (ЭКМО) при тяжелых формах ОРДС показали, что данный метод не увеличивает выживаемость больных (летальность более 85%) [17, 43]. В последующем появилась новая технология ЭКМО – низкочастотная вентиляция с положительным давлением с экстракорпоральным удалением углекислого газа (LFPPV-ECCO2R) [15]. Однако эта методика не улучшает результаты лечения пациентов с тяжелым ОРДС (категория доказательств С) [28].
Синхронизация больного с респиратором и седативная терапия
Пациентам с СОПЛ/ОРДС целесообразно осуществлять седацию с помощью внутривенного введения бензодиазепинов (реланиум, мидозолам), пропофола в сочетании с наркотическими аналгетиками (фентанил, промедол, морфин); при применении "жестких" параметров искусственной вентиляции легких и "агрессивных" режимов респираторной поддержки (PC-IRV) назначать мышечные релаксанты: ардуан в дозе 0,04-0,06 мг/кг (либо аналоги) [3].
Заключение
В таблице 1 приведены десять методов, применяемых в процессе респираторной поддержки, обсужденных выше, и показана их эффективность с позиции доказательной медицины с использованием следующих критериев: улучшение оксигенации, уменьшение длительности ИВЛ и увеличение выживаемости пациентов с СОПЛ/ОРДС.
В целом, для дальнейшего снижения смертности при остром респираторном дистресс-синдроме, особенно при его тяжелых формах, в повседневную клиническую практику оправдано внедрять концепцию "безопасной" ИВЛ (протективную вентиляцию легких), графический мониторинг вентиляции, концепцию "открытых" легких, кинетическую терапию и прон-позицию, осцилляторную вентиляцию легких.
Таблица 1
Рекомендации по проведению респираторной поддержки при СОПЛ/ОРДС, основанные на доказательствах (модифицировано из Kallet R.H., 2004) [21]
| Метод | Исход | Рекомендации | Уровень доказательства | |
| Вентиляция малыми Vt и низким Pplat (<35 смH2O) |  Летальность Летальность
| Да | I | B |
 Дни без ИВЛ Дни без ИВЛ
| Да | I | B | |
| Концепция "открытых" легких |  Летальность Летальность
| Да | II | C |
 Дни без ИВЛ Дни без ИВЛ
| Да | II | C | |
| Маневр открытия легких высоким уровнем CPAP Маневр открытия легких без CPAP |  Оксигенация Оксигенация
| Нет | II | C |
 Оксигенация Оксигенация
| Да | V | E | |
| Высокочастотная осцилляторная вентиляция |  Летальность Летальность
| Нет | I | B |
 Оксигенация Оксигенация
| Да | I | B | |
| Прон-позиция |  Летальность Летальность
| Нет | I | A |
 Оксигенация Оксигенация
| Да | I | A | |
| Частичная жидкостная вентиляция |  Летальность Летальность
| Нет | II | C |
 Дни без ИВЛ Дни без ИВЛ
| Нет | II | C | |
| Ингаляции сурфактанта |  Летальность Летальность
| Нет | I | B |
 Дни без ИВЛ Дни без ИВЛ
| Нет | I | B | |
| Инстилляции сурфактанта |  Летальность Летальность
| Нет | II | C |
 Дни без ИВЛ Дни без ИВЛ
| Нет | II | C | |
| Ингаляции оксида азота (NO) |  Летальность Летальность
| Нет | I | A |
 Оксигенация Оксигенация
| Да | I | B | |
| Низкочастотная вентиляция с положительным давлением с экстракорпоральным удалением CO2 |  Летальность Летальность 
| Нет | II | C |
Список литературы
1. Багдатьев В.Е., с соавт. Респираторный дистресс-синдром. Вест. интенсивной тер. 1996. №2. С.15-25.
2. Власенко А.В., с соавт. Прошлое и будущее определений понятий острого повреждения легких и респираторного дистресс синдрома и их лечение (обзор зарубежной литературы) Новости науки и техники. Серия Медицина. Выпуск Реаниматология и интенсивная терапия. Анестезиология. ВИНИТИ РАН НИИ ОР РАМН. 2000. №3. С.2-13.
3. Грицан А.И., Колесниченко А.П. Диагностика и интенсивная терапия острого респираторного дистресс-синдрома у взрослых и детей. Красноярск, 2002. 202 с.
4. Грицан А.И., с соавт. Графический мониторинг вентиляции при выборе оптимальных параметров респираторной поддержки у пациентов с острым респираторным дистресс-синдромом. Анестезиология и реаниматология. 2004. №4. С.59-63.
5. Николаенко Э.М. Управление функцией лёгких в послеоперационный период после протезирования клапанов сердца: Дисс. ... докт. мед. наук. М., 1989. 504с.
6. Artigans A., et al. The American-European Consensus Conference on ARDS, Part 2. Ventilatory, Pharmacologic, Supportive Therapy, Study Design Strategies, and Issues Related to Recovery and Remodeling Am. J. Respir. Crit. Care Med. 1998, V.157. №4: 1332-1347.
7. Benito S., Lemaire F. Pulmonary pressure-volume relationship in acute respiratory distress syndrome in adults: role of positive end expiratory pressure. J. Crit. Care.- 1990, V.5. №1: 27-34.
8. Bernard G.R., et al. Report of the American - European Consensus Conference on Acute Respiratory Distress Syndrome: Definitions, mechanisms, relevant outcomes, and clinical trial coordination. J. Crit. Care. 1994, V.9: 72-81.
9. Bhatia P. No difference in mortality between low and high PEEP. Thorax. 2004, V.59: 842-842.
10. De Durante G., et al. ARDSNet lower tidal volume ventilatory strategy may generate intrinsic positive end-expiratory pressure in patints with acute respiratory distress syndrome . Am. J. Respir. Crit. Care Med. 2002, V. 165. №2: 1271-1274.
11. Dellinger R.P., et al. Effects of inhaled nitric oxide in patients with acute respiratory distress syndrome: results of a randomized phase II trial. Inhaled Nitric Oxide in ARDS Study Group. Crit. Care Med. 1998, V.26. №1: 15-23.
12. Derdak S., et al. Multicenter oscillatory ventilation for acute respiratory distress syndrome trial (MOAT) study investigation. High-frequency oscillatory ventilation for acute respiratory distress syndrome in adults: a randomized, controlled trial . Am. J. Respir. Crit. Care Med. 2002, V.166. №6: 801-808.
13. Eisner M.D., et al. Efficacy of low tidal volume ventilation in patients with diffrent clinical risk factors for acute lung injury and the acute respiratory distress syndrome . Am. J. Respir. Crit. Care Med. 2001, V.164. №2: 231-236.
14. Falke K.J. Do changes in lung compliance allow the determination of "optimal PEEP"? . Anesthesist. 1980, V.29. №4: 165-168.
15. Gattinoni L, et al. Treatment of acute respiratory failure with low-frequency positive-pressure ventilation and extracorporeal removal of CO2. Lancet. 1980, V.2: 292-294.
16. Gattioni L., et al. Prone-Supine Study group. Effect of prone positioning in acute respiratory distress syndrome. N. Engl. J. Med. 2001, V. 345: 568-573.
17. Gille JP. [Respiratory support by extracorporeal circulation with a membrane artificial lung.] Bull. Physiopathol. Respir. (Nancy). 1974, V. 10. №3: 373-410. (article in French).
18. Harris R.S., et al. An objective analysis of the pressure-volume curves in acute respiratory distress syndrome . Am. J. Respir. Crit. Care Med. 2000, V.161. №2: 432-439.
19. Hirschl R.B.., et al. Prospective, randomized, controlled pilot study of partial liquid ventilation in adult acute respiratory distress syndrome. Am. J. Respir. Crit. Сare Med. 2002, V. 165 (№6): 781-787.
20. Kallet R.H. Pressure-volume curves in the management of acute respiratory distress syndrome. Respir. Care Clin. N. Am. 2003, V. 3: 321-341.
21. Kallet R.H. Evidence-Based Management of Acute Lung Injury and Acute respiratory distress syndrome. Respiratory Care. 2004, V. 49: 793-809.
22. Lachmann B. Open up the lung and keep the lung open . Intensive Care Med. 1992, V.18. №6: 319-321.
23. Lewandowski K., et al. Incidence, severity, and mortality of acute respiratory failure in Berlin, Germany. Am. J. Respir. Crit. Care Med. 1995, V.151. №4: 1121-1125.
24. Lundin S. et al., Inhalation of nitric oxide in acute lung injury: results of a European multicentre study. The European Study Group of Inhaled Nitric Oxide. Intensive Care Med. 1999, V. 25. №9: 911-919.
25. Maggiore S.M., Brochard L. Pressure-volume curve in the critically ill. Curr. Opin. Crit. Care. 2000, V.6: 1-10.
26. Mergoni M., et al. Impact of positive end-expiratory pressure on chest wall and lung pressure-volume curve in acute respiratory failure. Am. J. Respir. Crit. Care. Med. 1997. V.156: 846-854.
27. Michael J.R. et al. Inhaled nitric oxide versus conventional therapy: effect on oxygenation in ARDS . Am. J. Respir. Crit. Care Med. 1998. V.157. №5 Pt 1: 1372-1380.
28. Morris A.H. et al. Randomized clinical trial of pressure-controlled inverse ratio ventilation and extracorporeal CO2 removal for adult respiratory distress syndrome . Am. J. Respir. Crit. Care Med. 1994. Vol.149. №2 Pt 1. P. 295-305. Erratum in: Am. J. Respir. Crit. Care Med. 1994, V. 149. №3: 838.
29. Murray J.F., et al. An expanded definition of the adult respiratory distress syndrome. Am. Rev. Respir. Dis. 1988, V. 138: 720-723
30. Palmer R.M.J., et al. Nitric oxide release accounts for the biological activity of endothelium-derived relaxing factor . Nature. 1987, V. 327: 524-526.
31. Pelosy P., et al. Prone position in acute respiratory distress syndrome Eur. Respir. 2002, V. 20: 1017-1028.
32. Perren A., et al. High versus Low PEEP in ARDS. N. Engl. J. Med. 2004, V. 351: 2128-2129.
33. Piantadosi, C. A., Schwartz, D. A. The Acute Respiratory Distress Syndrome. Ann. Intern. Med. 2004, V.141: 460-470.
34. Putensen C., et al. Selecting ventilator settings according to variables derived from the quasi-static pressure/volume relationship in patients with acute lung injury . Anest. Analg. 1993, V. 77. №3: 436-447.
35. Roupie E., et al. Titration of tidal volume and induced hypercapnia in acute respiratory distress syndrome. Am. J. Respir. Crit. Care Med. 1995. V. 152. №1: 121-128.
36. Slutsky A.S. Mechanical ventilation. Intens. Care Med. 1994, V. 20, №1: 64-69.
37. Slutsky A. S. The Acute Respiratory Distress Syndrome, Mechanical Ventilation, and the Prone Position. N. Engl. J. Med. 2001, V. 345: 610-612
38. Spragg R.G., et al. Effect of recombinant surfactant Protein C - based surfactant in the acute respiratory distress syndrome . N. Engl. J. Med. 2004. V. 351. №9: 884-892.
39. The Acute Respiratory Distress Syndrone Network. Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. N. Engl. J. Med. 2000. V.342: 1301-1308.
40. The National Heart, Lung, and Blood Institute ARDS Clinical Trials Network. Higher versus lower positive end-expiratory pressures in patients with the acute respiratory distress syndrome. N. Engl. J. Med. 2004. V. 351: 327-336.
41. Troncy E. et al. Inhaled nitric oxide in acute respiratory distress syndrome: a pilot randomized controlled study. Am. J. Respir. Crit. Care Med. 1998. V. 157. №5: 1483-1488.
42. Vieillard-Baron A., et al. Pressure-volume curves in acute respiratory distress syndrome. Am. J. Respir. Crit. Care Med. 2002. V. 165. №8: 1107-112.
43. Zapol W.M., et al. Extracorporeal membrane oxygenation in severe acute respiratory failure: a randomized prospective study. JAMA. 1979. V. 242. №20: 2193-2196.