Хирургическое лечение рака ободочной кишки.
Реферат
Рак толстой и прямой кишки
Выполнила: Черепанова Е.А.
студентка 514 леч.
Красноярск 2013
Содержание
1. Введение
2. Этиология и патогенез
3. Факторы риска
4. Классификация
5. Клиника
6. Диагностика
7. Осложнения
8. Лечение
9. Прогноз
10. Литература
Введение
Рак толстого кишечника – одна из наиболее частых форм опухолевой болезни, включающая в себя рак ободочной и рак прямой кишки, прочно удерживает лидирующие позиции в структуре обращаемости во всех странах мира. В частности, в России раком толстого кишечника ежегодно заболевают от 10 до 20 человек на 100 тыс. населения в зависимости от региона. Мужчины болеют в 1,5 раза чаще женщин. Подавляющее большинство больных – люди старше 50 лет.
Не менее часто больные с опухолями ободочной и прямой кишки обращаются на прием к фитотерапевту. По нашим данным, такие пациенты составляют около 9%, из них раком ободочной кишки страдают 5,76%, раком прямой кишки – 2,88%, что выводит заболевание на второе место в структуре обращаемости после рака молочной железы.
Говоря о колоректальном раке и его траволечении, мы должны также иметь ввиду группу заболеваний с образованием полипов толстого кишечника. Одни из них могут быть приравнены к раку, так как имеют почти 100%-ную озлокачествляемость (диффузный семейный полипоз толстого кишечника, полипоз при синдромах Тюрко, Пейтца-Егерса и Гарднера).
Другие заболевания, с образованием одиночных полипов, хоть и имеют более широкое представительство и формально являются предраковыми состояниями, приводят к появлению рака реже – примерно в 2-7% случаев. Лечение диффузных полипозов мало чем отличается от лечения рака толстого кишечника.
Одиночные же полипы оперируются не всегда и, как правило, эндоскопически. И тем более не идет никакой речи о системной терапии. Это вполне объяснимо: являясь доброкачественными новообразованиями, одиночные полипы слабо реагируют на химиотерапию. При этом степень опасности заболевания невысокая, и риск побочных эффектов химиотерапии перевешивает пользу. В то же самое время одиночные полипы имеют высокую склонность к послеоперационному рецидивированию. Таким образом, необходимо системное лечение, характеризующееся минимальным набором подобных эффектов. Как тут не обратить взоры на фитотерапию?
Я думаю, что не вызовет возражений идея о том, что в ходе эволюции фармакологии многие старые травяные прописи, применявшиеся при раке, сейчас можно считать безвозвратно утраченными. Исторически так сложилось, что активное развитие химии лекарственных веществ и начало синтеза таковых пришлось на конец XVIII - начало XIX века. Вполне объяснимо, что с этого времени постепенно угасал интерес к лекарственным травам, выращивание и сбор которых обходился дороже, чем синтез действующих веществ, эффект был не таким стремительным, как у таблеток. Да и сохранялись таблетки лучше, чем, например, отвары трав. Это обусловило тотальный отказ врачей – практиков от траволечения. При этом было утрачена масса полезных и просто уникальных знаний. Говоря образно, вместе с водой из корыта выплеснули ребенка.
Один из путей реставрации старых прописей – изучение работ гомеопатов. Открытие Ганемана пришлось как раз на период становления современной европейской фармакологической науки, которая тогда только начинала облачаться в одежды из чистых субстанций, в которых ходит до сих пор. Гомеопаты же подняли с земли того самого несчастного выплеснутого с водой ребенка, умыли, приодели, но воспитали его по-своему, совершенно непохожим на то, чем он должен был стать. Однако история должна быть им благодарна за это, они не поленились описать то, что увидели в самом начале.
Несколько лет назад мне попалась книга английского гомеопата начала ХХ века Дж. Г. Кларка, посвященная лечению рака гомеопатией. Наряду с таким часто используемым в онкологии гомеопатическим средством, как болиголов, в книге в контексте лечения опухолей кишечника наиболее часто фигурировал препарат Ornithogalum. В связи с этим фактом меня разобрал немалый интерес, активно удовлетворить который, что называется, сходу, я не смог, и лишь по чистой случайности узнал, что же это такое.
Небезызвестно, что аптека гомеопатов на 75% процентов состоит из лекарств, полученных на основе растений. Препарат обычно называют латинским именем растения, например, Belladonna – красавка, Conium – болиголов, Scutellaria – шлемник и так далее. Растения с названием Ornithogalum я не знал. И это с учетом того, что в 2002 году для издательства «Весь» я написал «Большую энциклопедию гомеопатии». Конечно, в нее вошли далеко не все средства, но при составлении мне пришлось перелопатить десятки книг старых и современных авторов. На память я пожаловаться не могу, и даже если бы я и не запомнил подробную характеристику Ornithogalum, то, по крайней мере, название в памяти отложилось бы. Я просмотрел все свои справочники лекарственных растений, произрастающих на территории бывшего СССР, и лишний раз убедился, что Ornithogalum`а среди них нет. Не повезло мне и со справочником тропических и субтропических растений, хотя, как оказалось впоследствии, должно было бы повезти. Примерно через два года совершенно случайно я узнал, что Ornithogalum – это хорошо мне известный и немало популяризированный у нас в стране индийский лук, он же птицемлечник. Я же со своим трехмесячным академическим курсом латыни переводил как «птичий гребень».
Гомеопаты с Кларком во главе ничего сверхъестественного об индийском луке не пишут, хотя отмечают, что он останавливает рост опухоли кишечника.
С точки зрения травяного лечения большой интерес представляют наблюдения последних лет, указывающих на профилактический характер приема нестероидных противовоспалительных средств, а также раскрытие механизмов роста опухолей толстого кишечника, связанных с изменением кишечных рецепторов к витамину D. Эти данные позволяют с одной стороны объяснить лечебный эффект испытанных народных рецептов с травами. С другой стороны, здесь есть почва для разработки новых растительных рецептов и смесей, и даже целых схем лечения рака толстого кишечника.
Так, например, стоит обратить свое внимание на включение в схемы растений, богатых салицилатами – лабазник, ива козья, пион уклоняющийся, бузина черная, малина обыкновенная и т.п. Интересной особенностью применения салицилатов в составе растительных извлечений является практически полное отсутствие побочного ульцерогенного эффекта (свойства вызывать язвообразование в желудке). Именно это побочное действие существенно ограничивает применение аспирина с профилактической целью. Важно также, что практически любое растение обладает целым спектром других лечебный свойств, реализуемых за счет всего многообразия их химического состава.
Роль модификации кишечных рецепторов к витамину D в патогенезе опухолей толстой и прямой кишки, а также основанные на этом возможные механизмы лечения стали основной идеей огромного количества экспериментальных работ, проводимых в последние несколько лет во всем мире. Несмотря на то, что ученые пока далеки от отчетливого понимания этого вопроса, тем не менее, проведена целая серия исследований, в которых доказывается положительный эффект энтеролактона и энтеродиола – веществ, получающихся в кишечнике из предшественников растительного происхождения. Первый интерес ученых к данным веществам был обусловлен их слабой эстрогеновой активностью, за что им было дано название фитоэстрогенов наряду с более представительной группой растительных флавоноидов. Относительно других фитоэстрогенов, в частности, генистеина получены противоречивые данные. Однако свойство флавоноидов тормозить рост кишечных опухолей путем усиления апоптоза уверенно продемонстрировано в целом ряде работ.
В связи с этим в качестве компонентов противоопухолевых сборов нужно рассматривать такие растения, богатые флавоноидами, как клевер, хмель, шалфей, донник, шлемник, бодяк и ряд других.
Частота
• Рак ободочной и прямой кишок — одна из самых частых форм злокачественных опухолей человека.
• В большинстве европейских стран и в России эти карциномы суммарно занимают 6 место после рака желудка, лёгкого, молочной железы, женских половых органов и имеет тенденцию к дальнейшему учащению
• Более 60% случаев колоректального рака приходится на дистальные отделы толстой кишки. В последние годы появилась тенденция к увеличению количества больных раком проксимальных отделов ободочной кишки
• Пик заболеваемости — возраст старше 60 лет.
Термин «рак толстой кишки» объединяет различные по форме, локализации и гистологической структуре злокачественные эпителиальные опухоли слепой, ободочной и прямой кишки, а также анального канала.
Во многих индустриально развитых странах рак толстой кишки занимает по частоте одно из ведущих мест среди всех злокачественных новообразований. Так, в Англии и Уэльсе от рака толстой кишки ежегодно умирает около 16 000 пациентов. В США в 90-е годы XX в. число новых случаев рака толстой кишки колебалось от 140 000 до 150000, а количество смертей от этого заболевания превышало 50 000 ежегодно.
В России за последние 20 лет рак толстой кишки переместился с 6-го на 4-е место у женщин и 3-е у мужчин, уступая лишь раку легкого, желудка и молочной железы.
Этиология и патогенез.
По-видимому, нет какой-либо одной причины, которая приводила бы к возникновению рака толстой кишки. Скорее всего, речь может идти о сочетании нескольких неблагоприятных факторов, ведущими из которых являются диета, внешняя среда, хронические заболевания толстой кишки и наследственность. Роль диетических факторов в патогенезе рака толстой кишки находится в центре внимания многих исследователей. Колоректальный рак чаще наблюдается в областях, где в диете преобладает мясо и ограничено потребление растительной клетчатки. Мясная пища вызывает увеличение концентрации жирных кислот, которые в процессе пищеварения превращаются в канцерогенные агенты. Меньшая частота рака толстой кишки в сельской местности и в странах с традиционной растительной диетой (Индия, Центральная Африка) демонстрирует роль растительной клетчатки в профилактике рака толстой кишки. Теоретически большое количество клетчатки увеличивает объем фекальных масс, разбавляет и связывает возможные канцерогенные агенты, уменьшает время транзита содержимого по кишке, ограничивая тем самым время контакта кишечной стенки с канцерогенами.
Этим суждениям близка химическая теория, которая сводит причину возникновения опухоли к мутагенному воздействию ряда экзо- и эндогенных химических веществ (канцерогенов) на клетку кишечного эпителия, среди которых наиболее активными считаются полициклические ароматические углеводороды, ароматические амины и амиды, нитросоединения, офлатоксины, а также метаболиты триптофана и тирозина. Канцерогенные вещества (бензпирен) могут образовываться и при нерациональной термической обработке пищевых продуктов, копчении мяса, рыбы. В результате их воздействия на геном клетки происходят точечные мутации, транслокации, что приводит к превращению клеточных протоонкогенов в активные онкогены. Последние, запуская синтез онкопротеинов, трансформируют клетку в опухолевую.
У больных с хроническими воспалительными заболеваниями толстой кишки, особенно с язвенным колитом, частота рака толстой кишки значительно выше, чем в общей популяции. На степень риска развития рака влияют длительность и клиническое течение заболевания. По данным литературы, риск возникновения рака толстой кишки при длительности заболевания до 5 лет составил от 0 до 5 %, до 15 лет — 1,4—12 %, до 20 лет — 5,2-30 %, особенно высок риск у страдающих язвенным колитом в течение 30 лет и более — 8,7—50 %. При болезни Крона толстой кишки также возрастает риск развития злокачественной опухоли, однако частота заболевания ниже, чем при язвенном колите, и колеблется в пределах от 0,4—2,4 до 4—26,6 %.
Колоректальные полипы достоверно увеличивают риск возникновения злокачественной опухоли. Индекс малигнизации одиночных полипов составляет 2—4 %, множественных (более 2) — 20 %, ворсинчатых образований — до 40 %. Полипы толстой кишки относительно редко встречаются в молодом возрасте, но у лиц старшего возраста наблюдаются достаточно часто. Наиболее точно о частоте полипов толстой кишки можно судить по результатам патолого-анатомических вскрытий. По данным литературы, частота выявления полипов при аутопсиях для экономически развитых стран составляет в среднем около 30 %. По данным ГНЦК, частота обнаружения полипов толстой кишки составила в среднем 30—32 % при вскрытиях больных, умерших от причин, не связанных с заболеваниями толстой кишки.
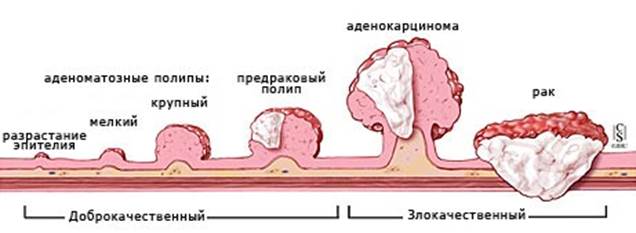
Определенную роль в патогенезе рака толстой кишки играет наследственность. Лица первой степени родства с больными колоректальным раком имеют высокую степень риска развития злокачественной опухоли. К факторам риска следует относить как злокачественные опухоли толстой кишки, так и наличие злокачественных опухолей других органов. Такие наследственные болезни, как семейный диффузный полипоз, синдром Гарднера, синдром Тюрко, сопровождаются высоким риском развития рака толстой кишки. Если не удалять у таких больных полипы толстой кишки или саму кишку, то почти у всех из них развивается рак, иногда появляется сразу несколько злокачественных опухолей.
Семейный раковый синдром, передающийся по аутосомальному доминантному типу, проявляется множественными аденокарциномами ободочной кишки. Почти у трети таких больных в возрасте старше 50 лет развивается колоректальный рак.
Рак толстой кишки развивается в соответствии с основными законами роста и распространения злокачественных опухолей, т. е. относительная автономность и нерегулируемость роста опухоли, утрата органо- и гистотипичного строения, уменьшение дифференцировки ткани. В то же время имеются и свои особенности. Так, рост и распространение рака толстой кишки происходят относительно медленнее, чем, например, рака желудка. Более длительный период опухоль находится в пределах органа, не распространяясь в глубине стенки кишки более чем на 2—3 см от видимой границы. Медленный рост опухоли нередко сопровождается местным воспалительным процессом, переходящим на соседние органы и ткани. В пределах воспалительного инфильтрата в соседние органы постоянно прорастают раковые комплексы, что способствует появлению так называемых местнораспространенных опухолей без отдаленного метастазирования.
В свою очередь отдаленное метастазирование так же имеет свои особенности. Наиболее часто поражаются лимфатические узлы и (гематогенно) печень, хотя наблюдаются поражения и других органов, в частности легкого.
Особенностью рака толстой кишки является довольно часто встречающийся его мультицентрический рост и возникновение одновременно (синхронно) или последовательно (метахронно) нескольких опухолей как в толстой кишке, так и в других органах.
Факторы риска
•Диета
• Высокое содержание в рационе мяса (росту случаев колоректальных карцином в развитых странах способствуют увеличение в пищевом рационе содержания мяса, особенно говядины и свинины, и уменьшение клетчатки) и животного жира ускоряет рост кишечных бактерий, вырабатывающих канцерогены. Этот процесс способны стимулировать соли жёлчных кислот. Природные витамины А, С и Е инактивируют канцерогены, а турнепс и цветная капуста индуцируют экспрессию бензпирен гидроксилазы, способной инактивировать поглощённые канцерогены
• Отмечено резкое снижение случаев заболевания среди вегетарианцев
• Высока частота коло-норектальных карцином среди работников асбестных производств, лесопилок
• Генетические факторы. Возможность наследственной передачи доказывает наличие семейных полипозных синдромов и возрастание (в 3-5 раз) риска развития колоректальной карциномы среди родственников первой степени родства больных с карциномой или полипами (см. Приложение 2. Наследственные болезни: /сортированные фенотипы)
• Прочие факторы риска
• Язвенный колит, особенно панколит и заболевание давностью более 10 лет (риск10%)
•Болезнь Крона
• Рак, аденома толстой кишки в анамнезе
• Синдром полипоза: диффузный семейный полипоз, одиночные и множественные полипы, ворсинчатые опухоли
• Рак женских гениталий или молочной железы в анамнезе
• Синдромы семейного рака
• Иммуноде-фицитные состояния.
Классификация.
Гистологически рак толстого кишечника представляет собой разновидности карциномы. Подавляющее большинство – до 95% - это аденокарцинома. Из них около 10% составляет муцинозная аденокарцинома. Перстневидно-клеточная карцинома встречается редко, примерно в 4-5% случаев. Прочие разновидности карцином (сквамозная, недифференцированная, неклассифицируемая) еще более редки и вместе составляют менее 1%.
С точки зрения изменения анатомии толстого кишечника Ганичкиным А.М. в 1970 г. предложено выделять следующие типы рака ободочной кишки:
1) Экзофитный (то есть растущий из стенки кишки)
а) полиповидный (бляшковидный),
б) в виде ворсинчатой опухоли,
в) узловой – в виде одного узла либо многоузловые;
2) Эндофитный: (то есть растущий внутри стенки кишки)
а) блюдцеобразный,
б) инфильтративный,
в) муфтовидный, или стенозирующий.
Клиническая классификация основана на степени прорастания опухолью слоев кишки, поражении лимфоузлов и наличии отдаленных метастазов. На настоящий момент используются три разновидности клинической классификации. Соответствие между ними приводится в таблице:
| TNM | Стадия | Распространение | Dukes |
| TisN0MO | Carcinoma in situ | - | |
| T1N0M0 | I | Инфильтрирует подслизистую основу | А |
| T2N0M0 | I | Инфильтрирует мышечную оболочку | В1 |
| T3N0M0 | II | Инфильтрирует подсерозную основу или ткани, прилежащие к неперитонизированным участкам кишки | В2 |
| T4N0M0 | II | Распространение на другие органы или структуры и/или прорастает висцеральную брюшину | В3 |
| T2N1M0/ T2N2M0 | III | T2,N1:1-3/N2: ≥ 4 лимфоузлов | С1 |
| T3N1M0/ T3N2M0 | С2 | ||
| T4N1M0 | С3 | ||
| T1-4 N1-2 M1 | IV | D |
Разнообразие характера роста и гистологического строения способствовало появлению многочисленных классификаций рака толстой кишки по различным параметрам.
В настоящее время наибольшее распространение получило подразделение опухоли по формам роста на: экзофитную — растущую преимущественно в просвет кишки; эндофитную — распространяющуюся в основном в толще стенки кишки; блюдцеобразную — сочетающую элементы двух предыдущих форм в виде опухоли-язвы.
При определении гистологического строения рака толстой кишки следует придерживаться Международной классификации.
Опухоли ободочной кишки
1. Аденокарцинома (высокодифференцированная, умеренно дифференцированная, низкодифференцированная).
2. Слизистая аденокарцинома (мукоидный, слизистый, коллоидный рак).
3. Перстневидноклеточный (мукоцеллюлярный) рак.
4. Недифференцированный рак.
5. Неклассифицируемый рак.
Опухоли прямой кишки
Все перечисленные выше варианты и дополнительно:
1. Плоскоклеточный рак (ороговевающий, неороговевающий).
2. Железисто-плоскоклеточный рак.
3. Базальноклеточный (базалиоидный) рак — вариант клоакогенного рака.
Среди злокачественных эпителиальных опухолей самой распространенной является аденокарцинома — на ее долю приходится более 80 % всех раковых опухолей толстой кишки.
В прогностических целях знание степени дифференцировки (высоко-, средне- и низкодифференцированная аденокарцинома), глубины прорастания, четкости границ опухоли, частоты лимфогенного метастазирования очень важно. У больных с хорошо дифференцированными опухолями прогноз более благоприятен, чем у пациентов с низкодифференцированным раком. К низкодифференцированным опухолям относятся:
- слизистая аденокарцинома (слизистый рак, коллоидный рак) характеризуется значительной секрецией слизи со скоплением ее в виде «озер» разной величины;
- перстневидноклеточный (мукоцеллюлярный) рак нередко встречается у лиц молодого возраста. Чаще, чем при других формах рака, отмечают массивный внутристеночный рост без четких границ, что затрудняет выбор границ резекции кишки. Он быстрее метастазирует и чаще распространяется не только на всю кишечную стенку, но и на окружающие органы и ткани при сравнительно небольшом повреждении слизистой оболочки кишки. Данная особенность затрудняет не только рентгенологическую, но и эндоскопическую диагностику опухоли;
- плоскоклеточный рак чаще встречается в дистальной трети прямой кишки, но изредка обнаруживается и в других отделах толстой кишки;
- железисто-плоскоклеточный рак встречается редко;
- недифференцированный рак — часто отмечается внутристеночный рост опухоли, что необходимо учитывать при выборе объема оперативного вмешательства.
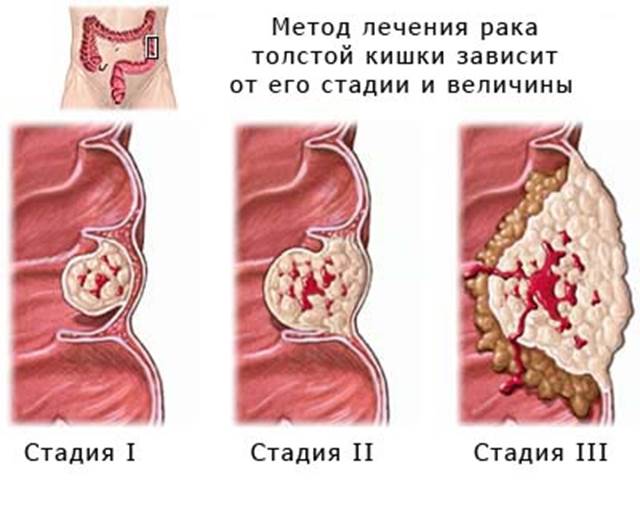
По распространенности рак толстой кишки в отечественной практике классифицируется на 4 стадии;
I стадия — опухоль локализуется в слизистой оболочке и подслизистом слое кишки.
IIа стадия — опухоль занимает не более полуокружности кишки, не выходит за пределы кишечной стенки, без регионарных метастазов в лимфатических узлах.
IIб стадия — опухоль занимает не более полуокружности кишки, прорастает всю ее стенку, но не выходит за пределы кишки, метастазов в регионарных лимфатических узлах нет.
IIIa стадия — опухоль занимает более полуокружности кишки, прорастает всю ее стенку, поражения лимфатических узлов нет.
IIIб стадия — опухоль любого размера при наличии множественных метастазов в регионарных лимфатических узлах.
IV стадия — обширная опухоль, прорастающая в соседние органы с множественными регионарными метастазами, или любая опухоль с отдаленными метастазами.
В мировой литературе широко применяется классификация С. Е. Dukes (1932), в которой также выделены 4 стадии:
А — опухоль распространяется не глубже подслизистого слоя.
В — опухоль прорастает все слои кишечной стенки.
С — опухоль любого размера, есть метастазы в регионарных лимфатических узлах.
D — имеются отдаленные метастазы.
Наиболее информативной, позволяющей всесторонне оценить стадии развития опухоли является международная система TNM.
Международная классификация по системеTNM(1997)
T— первичная опухоль.
Тх — недостаточно данных для оценки первичной опухоли.
Тo — первичная опухоль не определяется.
Tis — интраэпителиальная опухоль или с инвазией слизистой оболочки.
T1 — опухоль инфильтрирует до подслизистого слоя.
Т2 — опухоль инфильтрирует мышечный слой кишки.
Т3 — опухоль прорастает все слои кишечной стенки.
Т4 — опухоль прорастает серозный покров или непосредственно распространяется на соседние органы и структуры.
N — регионарные лимфатические узлы.
N0 — нет поражения регионарных лимфатических узлов.
N1 — метастазы в 1—3 лимфатических узлах.
N2 — метастазы в 4 и более лимфатических узлах.
М — отдаленные метастазы.
М0 — отдаленных метастазов нет.
M1 — имеются отдаленные метастазы.
Определение стадии заболевания должно основываться на результатах дооперационного обследования, данных интраоперационной ревизии и послеоперационного изучения удаленного сегмента толстой кишки, в том числе и со специальной методикой исследования лимфатических узлов.
Клиника.
Наиболее характерными симптомами рака толстой кишки являются кишечное кровотечение, нарушение стула, боль в животе и тенезмы.
Кишечное кровотечение, примесь крови к стулу или наличие скрытой крови отмечаются практически у всех больных раком толстой кишки. Выделение алой крови типично для рака анального канала и прямой кишки. Темная кровь более характерна для левой половины ободочной кишки. При этом кровь, смешанная с калом и слизью, является более достоверным признаком. При раке правой половины обычно наблюдается скрытое кровотечение, сопровождающееся анемией, бледностью кожных покровов и слабостью.
Нарушение стула, чаще в виде затруднения дефекации, характерно для поздних форм рака левой половины ободочной кишки и прямой кишки. Иногда рак толстой кишки сразу проявляется острой кишечной непроходимостью, требующей срочного оперативного вмешательства.
При раке прямой кишки больные, как правило, жалуются на чувство неполного опорожнения или ложные позывы на дефекацию. Нередко абдоминальные симптомы отсутствуют, больных в основном беспокоят слабость, потеря аппетита, снижение массы тела. В поздних стадиях заболевания присоединяются гепатомегалия и асцит.
зависит от локализации, размера опухоли и наличия метастазов.
• Рак правых отделов ободочной кишки вызывает анемию вследствие медленной хронической кровопотери. Нередко в брюшной полости определяют опухолевидный инфильтрат и возникают боли в животе, но из-за большого диаметра проксимальных отделов ободочной кишки и жидкого кишечного содержимого острая кишечная непроходимость развивается достаточно редко и на поздних стадиях заболевания.
• Рак левых отделов ободочной кишки проявляется нарушениями функциональной и моторной деятельности кишечника. К развитию кишечной непроходимости предрасполагают небольшой диаметр дистальных отделов ободочной кишки, плотные каловые массы и частое циркулярное поражение кишки опухолью. Патогномоничный признак рака толстой и прямой кишки — патологические примеси в стуле (тёмная кровь, слизь).
• Гематогенное метастазирование опухоли обычно затрагивает печень; возможны поражения костей, лёгких и головного мозга.
Карциноидные опухоли — нейроэпителиальные опухоли, возникающие из аргентаффиноцитов (клетки Кульчицкого) и элементов нервных сплетений кишечной стенки (см. также Опухоль кйрциноидная, Синдром карциноидный). Карциноидная опухоль ободочной кишки — достаточно редкое заболевание (около 2% всех карциноидов ЖКТ). Чаще они возникают в червеобразном отростке, тощей или прямой кишке
• Вероятность малигнизации карциноидных опухолей зависит от их размера. Опухоли размером < 1 см малигнизируются в 1 % случаев, размером 1-2 см — в 10% случаев, размером >2 см -в 80% случаев
• Карциноидные опухоли имеют более длительное течение, чем рак. Процесс начинается в подслизистом слое, затем распространяется на мышечную оболочку. Серозная и слизистая оболочки поражаются значительно позже
• Карциноиды обладают способностью метастазировать в регионарные лимфатические узлы и отдалённые органы (печень, лёгкие, кости, селезёнка).
Опухоли червеобразного отростка
• Карциноидные опухоли
• Аденокарцинома
• Мукоцеле (ретенционная, или слизистая, киста). Перфорация кисты или контаминация брюшной полости при её резекции могут приводить к развитию перитонеальной псевдомиксомы — редкого заболевания, характеризующегося скоплением большого количества слизи в брюшной полости.
Диагностика.
В настоящее время имеется возможность выявить рак толстой кишки практически во всех случаях заболевания. Необходимо лишь следовать двум условиям:
1) соблюдать диагностический алгоритм;
2) полностью использовать возможности применяемых диагностических методов.
Алгоритм диагностики рака толстой кишки:
• анализ жалоб и анамнеза (следует помнить, что у лиц старше 50 лет риск возникновения рака толстой кишки очень высок);
• клиническое исследование;
• пальцевое исследование прямой кишки;
• ректороманоскопия;
• клинический анализ крови;
• анализ кала на скрытую кровь;
• колоноскопия;
• ирригоскопия (при сомнительных данных колоноскопии или их отсутствии);
• ультразвуковое исследование органов живота и малого таза;
• эндоректальное ультразвуковое исследование;
• биопсия обнаруженной опухоли.
При анализе жалоб и анамнеза необходимо обращать внимание на особенности кишечной симптоматики.
Дня заболеваний толстой кишки характерна некоторая монотонность симптоматики. Большинство из них проявляется либо нарушениями дефекации, либо примесью крови и слизи к стулу, либо болью в животе или прямой кишке. Часто эти симптомы сочетаются между собой. Те же симптомы и даже в тех же сочетаниях наблюдаются и у больных раком толстой кишки. Нет ни одного специфического признака этого заболевания. Данное обстоятельство следует учитывать врачам всех специальностей, к которым могут обратиться больные с жалобами на кишечный дискомфорт. Любая кишечная симптоматика должна расцениваться как возможный признак рака толстой кишки, особенно у лиц старше 50 лет.
Большинство опухолей (до 70 %) локализуется в дистальных отделах толстой кишки (прямая и сигмовидная), именно поэтому роль таких простых диагностических приемов, как пальцевое исследование, ректороманоскопия, нельзя преувеличить. Например, для выявления рака нижнеампулярного отдела прямой кишки практически достаточно одного пальцевого исследования. Для использования всех диагностических возможностей применяемых методик очень важна правильная подготовка толстой кишки и исследование. В противном случае возможны грубые диагностические ошибки.
Важным методом диагностики распространенности опухолевого процесса является ультразвуковое исследование. С его помощью устанавливается не только наличие отдаленных метастазов, в частности в печени, но и степень местного распространения опухоли, а также наличие или отсутствие перифокального воспаления. Целесообразно использовать четыре вида ультразвукового исследования: чрескожный, эндоректальный, эндоскопический, интраоперационный.
В сложных случаях прорастания опухоли в окружающие органы и ткани рекомендуются компьютерная томография и ядерно-магнитный резонанс.
Осложнения.
Наиболее частыми осложнениями рака толстой кишки являются нарушение кишечной проходимости, вплоть до острой кишечной непроходимости, кишечные кровотечения, перифокальные воспаления и перфорации кишки либо в зоне опухоли, либо так называемые дилататические из-за перерастяжения кишечной стенки при непроходимости. При правосторонней локализации у больных нередко возникает анемия из-за длительно продолжающихся скрытых кровотечений.
Все осложнения требуют соответствующего лечения, иногда срочных и даже экстренных оперативных вмешательств для спасения жизни больных, например, при диффузном кровотечении, острой кишечной непроходимости и перфорации.
У больных с запущенными формами рака перечисленные осложнения могут сочетаться, значительно увеличивая риск и ухудшая прогноз хирургического лечения. Профилактика осложнений состоит в своевременной ранней диагностике рака толстой кишки.
Лечение.
Основным методом лечения рака толстой кишки остается радикальное удаление опухоли и зоны ее регионарного лимфогенного метастазирования. Общими принципами хирургического лечения рака толстой кишки являются радикализм, абластичность, асептичность и создание беспрепятственного отхождения кишечного содержимого, по возможности естественным путем. Успех хирургического лечения, соблюдение его принципов в значительной степени зависит от правильной подготовки толстой кишки. Существует несколько вариантов подготовки. До настоящего времени у нас в стране наиболее распространенным методом остается назначение бесшлаковой диеты, слабительных препаратов и очистительных клизм за 5—3 дней до операции. В последнее годы все большее распространение получает ортоградное общее промывание желудочно-кишечного тракта с помощью специальных препаратов — отечественный лаваж и французский фортранс.
Абластичность и асептичность при хирургическом лечении рака толстой кишки достигается соблюдением комплекса мероприятий. Основными из них являются бережное обращение с толстой кишкой и некасание опухоли, ранняя перевязка основных питающих сосудов, мобилизация кишки острым путем. Радикализм операции обеспечивается адекватным объемом резекции толстой кишки с опухолью и удалением соответствующей зоны регионарного лимфогенного метастазирования.
При наличии отдаленных метастазов радикализм операции становится сомнительным, даже при удалении видимых очагов поражения. Однако паллиативные (циторедуктивные) вмешательства следует выполнять для профилактики развития осложнений в неудаленной опухоли (кровотечение, выраженное перифокальное воспаление, значительный болевой синдром).
В некоторых запущенных случаях хирургическое лечение носит характер симптоматического — формирование колостомы из-за явлений кишечной непроходимости при невозможности удаления опухоли.
По объему оперативные вмешательства делятся на типичные, комбинированные, расширенные и сочетанные.
Типичные операции подразумевают объем резекции, необходимый для данной локализации и стадии опухоли. Так, например, для рака средней трети сигмы в стадии I иII типичной операцией будет сегментарная резекция сигмовидной кишки, но для той же локализации в III стадии адекватной будет уже только левосторонняя гемиколэктомия.
Комбинированными называются операции, при которых из-за распространения опухоли резецируется не только толстая кишка, но и какой-либо другой орган.
Расширенные резекции — увеличение по сравнению с типичным объемом резекции толстой кишки из-за распространения опухоли или наличия синхронных опухолей.
К сочетанным операциям относится удаление или резекция наряду с толстой кишкой каких-либо других органов из-за сопутствующих заболеваний (холецистэктомия, овариэктомия и т. п.).
Хирургическое лечение рака ободочной кишки.
При раке ободочной кишки объем резекции в зависимости от локализации опухоли колеблется от дистальной резекции сигмовидной кишки до субтотальной резекции ободочной кишки. Наиболее часто выполняются дистальные резекции сигмовидной кишки, сегментарная резекция сигмовидной кишки, левосторонняя гемиколэктомия, резекция поперечной ободочной кишки, правосторонняя гемиколэктомия, субтотальная резекция ободочной кишки.
При поражении лимфатических узлов рекомендуется выполнять расширенные объемы резекции.
Резекции ободочной кишки следует заканчивать формированием анастомоза с восстановлением естественного кишечного пассажа при соблюдении следующих условий: хорошая подготовка кишки, хорошее кровоснабжение анастомозируемых отделов, отсутствие натяжения кишки в зоне предполагаемого анастомоза.
Для формирования анастомоза наибольшее распространение получил двухрядный узловой шов атравматической иглой. Возможно также использование и других вариантов анастомозирования: механический скрепочный шов, механический шов из рассасывающегося материала или металлом с памятью формы, однорядный ручной шов и др.
При осложнениях опухоли, срочных или экстренных операциях на неподготовленной кишке предпочтение следует отдавать многоэтапному лечению. На первом этапе следует не только устранить возникшие осложнения, но и удалить саму опухоль, на втором — восстановить естественный кишечный пассаж. К таким способам хирургического лечения относятся операция Микулича с формированием двуствольной колостомы и операция Гартмана — формирование одноствольной колостомы и ушивание дистального отрезка толстой кишки наглухо. Восстановление естественного кишечного пассажа производится через 2—6 мес. по нормализации состояния больного.
| 
| 
|
