Тактика ведення хворих з пароксизмами ФП
Затверджено
на методичній нараді кафедри
Р. Протокол № 3.
Зав. кафедри
д.м.н. Ю.І.Карпенко
Одеса –2012 р.
Порушення серцевого ритму та провідності
І. Актуальність теми
Порушення серцевого ритму та провідності (ПСР та П) (аритмії серця) - це група порушень формування і проведення імпульсу збудження в міокарді, що є збудженням частоти, ритмічності і послідовності збудження і скорочення відділів серця. Аритмією серця можна назвати будь-як серцевий ритм, що не є регулярним синусовим ритмом нормальної частоти, а також збудження провідності електричного імпульсу по різних ділянках провідної системи серця.
Збудження серцевого ритму і провідності широко поширені. Як указують Я.Н.Нікітін і співавт. (2005), при реєстрації звичайної електрокардіограми аритмії серця зустрічаються в 0,9% дорослого населення, а при використанні одноразового добового холтеровского моніторування електрокардіограми – у 77%, причому найбільш розповсюдженими видами порушень серцевого ритму є екстрасистолія, миготлива аритмія, пароксизмальна тахікардія.
ІІ. Ціль заняття
Студент повинен вмиті зібрать анамнез захворювання. Провести доцільне клінічне обстеження хворого. Оцінити результати інструментально-лабораторних методів дослідження. Поставити діагноз в залежності з прийнятою класифікацією. Провести диференціальний діагноз. Назначити хворому обгрунтованне медикаментозне лікування в залежності від ступеню важкості та характеру перебігу захворювання. Візначити прогноз захворювання, роботоздібність, скласти плани диспансеразації та профілактичних заходів для запобігання ускладнень.
Для реалізації мети навчання необхідні базисні знання:
1. Знати патогенез і фактори ризику ПСР та П.
2. Знати методику збору анамнезу у кардіологічних хворих;
3. Знати методику об'єктивного обстеження цих хворих;
4. Знати основні методи інструментального та лабораторного дослідження в кардіології і їхні нормативи;
5. Знати клінічні прояви ПСР та П
6. Знати методологію побудови діагнозу;
7. Знати базисне ступеневе лікування у хворих на ПСР та П в залежності від ступеню важкості та характеру перебігу захворювання.
8. Вміти оказати невідкладну допомогу при загрожуючих життю важких формах ПСР та П.
ІІІ. Завдання для самопідготовки студента до заняття
Інформацію для підвищення рівня базисних знань можна знайти в наступних підручниках:
Література :
1. В.Г.Передерий, С.М.Ткач. Клинические лекции по внутренним болезням. - Т.1. - М. – 1998.
2. В.Г.Передерій, С.М.Ткач. Основи внутрішньої медицини, - Т. 1,2. – Вінниця: Нова книга, 2009. – 784 с.
3. Окороков А.Н. Диагностика болезней внутренних органов. – Т.3. Диагностика болезней сердечно-сосудистой системы. - М.: Мед.лит., 2000.
4. Окороков А.Н. Лечение болезней внутренних органов: Практ.рук.: В 3 т. - Т.3. - Кн.1. - М.: Мед.литература, 1999.
б) Научная
1. В.Н.Коваленко. Руководство по кардиологии. Киев: Морион. – 2008.
2. Додаткова література:
1. Шулутко Б.И., Макаренко С.В. Стандарти діагностики і лікування внутрішніх хвороб. – Санкт-Петербург, 2003. – 728 с.
2. Юрлов В.М., Гобжелянов А.Н., Бойчук В.В. Класифікації і діагностичні критерії хвороб внутрішніх органів. Навчальний посібник для студентів і лікарів-інтернів. – Одеса, 1998. – 95 с.
IV. Контрольні питання:
1. Дать визначення аритмій, екстрасистолії та миготливої аритмії.
2. Які два механизма лежать в основі більшості порушень ритму серця
3. Фактори ризику ПСР та П
4. На які три групи діляться усі аритмії?
6. Загальні ознаки діагностики ПСР та П (ЕКГ, холтеровське монитуровання ЕКГ на протязі доби; проба з дозованім фізічним навантаженням, черезстравохідна електрокардіостимуляція).
7. Які ЕКГ-ознаки передсердної екстрасистолії?
8. Які ЕКГ-ознаки екстрасистол із aV-з’еднань?
9. Які ЕГК-ознаки шлуночкової екстраситоли?
10. Класифікація антиаритмичних препаратів, медикаментозне встановлення синусівого ритму
11. Електроімпульсна терапія
V. Орієнтована карта для самопідготовки
| № п | Зміст і послідовність навчальних дій | Вказівки до навчальних дій |
| 1. | Знати діагностичні можливості для виявлення ПСР та П | Скласти план обстеження хворого |
| 2. | Знати основні клініко-інструментальні та лабораторні дані про ПСР та П | Написати критерії діагнозу ПСР та П Рішення тестових задач заключного контролю |
| 3. | Уміти застосовувати засвоєне в клінічній ситуації | Записати клінічний діагноз обстеженого хворого. Виписати рецепти. |
Завдання для УДРС. Участь студентів у підборі і виготовленні ілюстративного матеріалу.
Написати реферат на тему: «Основні групи антиаритмичних препаратів».
Завдання для НДРС:
Скласти таблицю з плановій терапії хворих з ПСР та П.
АРИТМІЇ
У нормі серцева діяльність визначається електричною активністю синусового вузла. Синусовий (синоатриальний) вузол, розташований у правому передсерді і діє як пейсмекер, має свою внутрішню частотну норму, що регулюється автономною нервовою системою. Активація вагуса сповільнює серцеву частоту, а активність симпатикуса прискорює ії. Нормальна частота синусового ритму від 60 до 90 уд./хв. Передсердя і шлуночки деполяризуються послідовно в міру проходження електричного імпульсу по спеціалізованій провідній тканині. Синусовий вузол з'єднується з атриовентрикулярним (AV) вузлом трьома пучками: передній провідний шлях Бахмана з гілочкою до правого і потім лівого передсердя, середній шлях Венкебаха і задній шлях Тореля до АV-узлу. Головний провідний шлях - це пучок Бахмана. Електричний імпульс проходить далі по пучку Гиса, по його правій і лівій галузях і волокнах Пуркинье. Система Пуркинье передає електричний імпульс міокардові. Мається деяка кількість клеток-пейсмекеров поблизу AV-вузла, у пучку Гіса і його гілках і в системі Пуркиньє. Клітини-пейсмекери поблизу AV-вузла можуть виробляти електричні імпульси з частотою менш 60 уд/хв. (60-40).
Клетини-пейсмекери, розташовані в провідній тканині шлуночків, можуть виробляти електричні імпульси з частотою менш 30 уд./хв. Якщо синусова частота стає дуже повільною, нижчерозташованні центри можуть узяти роль пейсмекерів. Це відомо що як замінючий ритм, що може виникати в АV-вузлі (нодальний ритм) або в шлуночках (ідіовентрикулярний ритм).
Збудження серцевого ритму включають усі розлади, зв'язані з ненормальностями серцевого ритму. Деякі форми аритмії не небезпечні для життя, а інші можуть стати причиною смерті хворого. Є кілька класифікацій аритмій. Ми будемо говорити тільки про найбільш загальні аритмії, як екстрасистолія і фібріляція. Є два ведучі механізми розвитку аритмій:
- збільшення автоматизму, коли аритмія викликається зростаючою спонтанною деполяризацією ектопічного вогнища або одиничної клітин. У цих випадках внутрішньоклітинний потенціал зростає первинно;
- re-entry (повторний вхід), коли аритмія викликається ектопічним імпульсом, не по замкнутій петлі або повторній циркуляції (циркуляторний рух хвилі збудження Re-entry) може виникати, якщо є два альтернативні провідні шляхи з різними провідними властивостями (наприклад, АV-вузол і додатковий провідний шлях) або зона нормальної тканини і зона ішимізованної тканини.
Наприклад, шлях А повільно проводить і швидко відновлюється, тоді як шлях В швидко проводить і повільно відновлюється. При синусовому ритмі кожен імпульс проходить униз по обох провідних шляхах. Так як провідні шляхи відновлюються з різною швидкістю, імпульс може знайти шлях А відкритим, а шлях В закритим. Шлях В може відкритися, коли імпульс відбірково проходить униз по шляху А. Цей імпульс може потім піти ретроградно нагору по шляху В, зробивши замкнуту петлю або re-entry (повторний вхід). Цей механізм може викликати екстрасистолію або спровокувати тахікардію, включаючи тріпотіння і мерехтіння передсердь.
Класифікація порушень ритму і провідності серця
(затверджена на VI Національному Конгресі кардіологів України, 2000 р.)
| Коди МКБ Х перегляду | І. Збудження утворення імпульсу | ||||||
| 149.8 | - синусова тахікардія (більш 90 комплексів у хвилину) - синусова брадикардія (менш 60 комплексів у хвилину), - синусова аритмія | ||||||
| 145.5 | - зупинка (відмовлення) синусового вузла | ||||||
| 149.8 | - вислизаючі комплекси і ритми: | - передсердні - з aV-з'єднання - шлуночкові | - повільні - прискорені | ||||
| 145.8 | - aV-дисоціації | ||||||
| 149.8 | - міграція надшлункового водія ритму | ||||||
| Екстрасистолія (синонім – передчасна деполяризація) | |||||||
| 149.1 | - передсердна (огриольна) | ||||||
| 149.2 | - передсердно-шлуночківа (атриовентрикулярна) | ||||||
| 149.3 | - шлуночківая | - одиночна (до 30 у годину) - часта (30 і більш, ніж година) - алгоритмія (бі-, три-, квадригеменія) - поліморфна - парна - рання (R на T) | |||||
| Тахікардії | |||||||
| Надшлуночківі: | |||||||
| - сино-передсердні (сино-атриальна) -передсердні (атриальна) | - реципрокні - осередкові (ектопічні) | - хронічні - пароксизмальні | |||||
| 147.1 | - передсердно-шлуночко-ва (атриовентрикулярна) | - вузлова - с додатковими шляхами проведення | - звичайного типу - незвичайного типу - ортодромна - антидромна | ||||
| Шлуночкові: | |||||||
| 147.2 | - нестійка (від 3 шлуноч-кових комплексів до 30 секунд) | - мономорфна - поліморфна | |||||
| 147.2 | - стійка (більш, ніж 30 секунд) | ||||||
| 147.0 | - постійно-зворотня | - пароксизмальна (ритм відновлюється самостійно в межах 48 годин) | - брадисистолічна (час-тота шлуночківих скоро-чень менш 60 у хвилину) | ||||
| 148.0 | - фибриляция і трі-потіння передсердь | - персистуюча (для віднов-лення ритму необхідне втручання) - постійна (коли синусовий ритм відновити неможливо або недоцільно) | - тахісистолічна (частота шлуночківих скорочень більш 90 у хвилину) | ||||
| 149.0 | - фібріляція і тріпотіння шлуночків | ||||||
| ІІ. Збудження провідності імпульсу | |||||||
| 145.5 | - синоаурикулярні блокади | ||||||
| - атриовентрикулярні блокади | |||||||
| 144.0 | - І ст. | І типу ІІ типу | |||||
| 144.1 | - ІІ ст. | ||||||
| 144.2 | - ІІІ ст. | ||||||
| - внутрішньошлуночкові блокади | |||||||
| Однопучкові: | |||||||
| 145.0 | - блокада правої ніжки пучка Гіса | ||||||
| 144.4 | - блокада передньоверхнего розгалуження лівої ніжки пучка Гіса | ||||||
| 144.5 | - блокада задньонижнього розгалуження лівої ніжки пучка Гіса | ||||||
| Двопучкові: | |||||||
| 145.2 | - блокада лівої ніжки пучка Гіса - блокада правої ніжки пучка Гіса і передньоверхнього розгалуження лівої ніжки пучка Гіса - блокада правої ніжки пучка Гіса і задньонижнього розгалуження лівої ніжки пучка Гіса | ||||||
| 145.3 | Трьохпучкові: | ||||||
| ІІІ. Комбіновані збудження утворення і проведення імпульсу | |||||||
| 149.4 | - парасистолія | - передсердна - з aV-з'єднання - шлуночківі | |||||
| IV. Захворювання, синдроми і феномени | |||||||
| 149.8 | - ідіопатичні форми аритмій; | ||||||
| - синдроми і ЕКГ феномени перезбудження шлуночків: - синдром Вольфа-Паркінсона-Уайта, - синдром скороченого інтервалу PR (Лауна-Ганонга-Ливайна) | |||||||
| 149.8 | - синдром ранньої реполяризації шлуночків | ||||||
| 149.8 | - синдром скороченого інтервалу QT: - уроджений - придбаний | ||||||
| 149.5 | - синдром слабості синусового вузла | ||||||
| 146.9 | - синдром Морганьї-Адамса-Стокса | ||||||
| 149.8 | - аритмогенна дисплазія правого шлуночка | ||||||
| 149.8 | - синдром Бругада | ||||||
| 149.0-145.3 | - синдром Фредеріка | ||||||
| Вказується по можливості: | |||||||
| 146.1 | - раптова серцева смерть (аритмічна) (смерть, що наступила протягом 1 години після появи перших симптомів захворювання або істотного погіршення стану хворого на тлі стабільного хронічного плину захворювання) | - фібріляція шлу-ночків | |||||
| - с відновленням серцевої діяльності | - асистолія | ||||||
| - раптова серцева смерть (незворотня зупинка) | - електромеханічна дисоціація | ||||||
| - зупинка серця (смерть, що наступила більш, чим через 1 год після появи або посилення симптомів захворювання) | |||||||
| 145.0 | - с поновленням серцевої діяльності | ||||||
| 146.9 | - зупинка серця (незворотня) | ||||||
Аритмії при нормальній або порушеній функції кардиостимуляторів різного типу
Зразки формулювання діагнозу
Примітка:
У діагнозі необхідно вказати кардиохірургічні втручання і пристрої, застосовані для лікування аритмій і збудження провідності серця (із указівкою методу і дати втручання): катетерні (радіочастотні та інші) деструкції, імплантація водіїв ритму і кардіовертеров – дефібрілляторів, проведення кардиоверсії або дефібрилляції (указується дата останньої) і т.п.
1. ІХС: стабільна стенокардія напруги ІІІ ФК, кардіосклероз, нестійка поліморфна левошлуночківая тахікардія, СН ІІА, диастоличний варіант.
2. Міокардитичний кардіосклероз, предсердно-шлуночкова пароксизмальна реципрокна тахікардія (звичайна).
3. Синдром Вольфа-Паркінсона-Уайта, предсердно-шлуночківа пароксизмальна реципрокна ортодромна тахікардія.
4. ІХС: постінфарктний кардіосклероз, постійна блокада лівої ніжки пучка Гіса, СН ІІА, систолічний варіант.
5. Синдром подовженого інтервалу QT, пароксизмальная поліморфна шлуночківа тахікардія, синдром Морганьї-Адамса-Стокса.
6. Ідиопатична аритмія: персистируюча фібрилляція передсердь, брадисистолическа форма, стан після медикаментозної кардіоверсії (07.09.98 р.).
7. Аритмогенна дисплазія правого шлуночка, стійка мономорфная тахікардія, раптова серцева смерть (аритмічна), незворотня (фібрілляція шлуночків, асистолія, 01.09.98 р.).
Синусовая тахікардія
Діагностичні критерії:
1) правильний синусовий ритм;
2) ЧСС - 90-180 уд./хв.;
3) Поступовий початок і припинення.
Причини виникнення:
фізичне, розумове, емоційне навантаження, біль, інфекція, лихоманка, анемія, гіпотензія, гіповолемія, дихальна гіпоксемія, ацидоз, гіпоглікемія, гіпертиреоз, ішемія серця і серцева недостатність, феохромоцитома, ТЕЛА, вживання кофеїну, катехоламинів, атропіну, еуфиліну, алкоголю та інше.
Лікування
1) Етіотропне: усунення основної причини (відмовлення від алкоголю, лікування гіповолемії, анемії, гіпертиреозу, лихоманки).
2) Симптоматичне: призначають β-адреноблокатори (пропранолол 20-40 мг 3 рази в день, метопролол 25-50 мг 3 рази в день).
Синусова брадикардія
Діагностичні критерії:
1) правильний синусовий ритм;
2) ЧСС - менш 60 уд./хв.
Причини виникнення:
1) нейрогенні (вагусні): деякі типи депресій, діенцефальози з вагоенцефальними кризами Говерса, збільшення внутрішньочерепного (лікворного) тиску, набряк мозку, у перші години гострого інфаркту міокарда (рефлекс Берцольда-Яриша), операції на очних яблуках, стравохідна діафрагмальна грижа, проба Вальсальви та інше;
2) сімейна (брадикардія Бонапартів);
3) ендокринна: гіпотиреоз, гіпопітуітаризм, метаболічний алкалоз, голодування, гіпотермія, гіперкаліємія, гіперкальціємія;
4) токсична: вірусний гепатит, грип, черевний тиф, обтураційна жовтяниця, отруєння фосфороорганічними з'єднаннями (ФОЗ) та інше;
5) медикаментозна: β-адреноблокатори, антагоністи кальцію, резерпін, серцеві глікозиди, клофелін, кордарон, опіати, пілокарпін, антиаритміки ІА класу та інше;
6) синдром слабості синусового вузла.
Лікування
Необхідне лікування, якщо супроводжується гіпотонією, серцевою недостатністю, стенокардією, шлуночковими аритміями. Призначають белоїд по 1 табл. 2-3 рази в день. У гострих випадках – атропіну сульфат 0,5-1,0 мг в/м або в/в. У резистентних випадках – передсердна стимуляція.
Екстрасистолія
Екстрасистолами називають передчасне збудження всього серця або будь-якого його відділу щодо основного ритму.
Класифікація
1) По локалізації: синусові, передсердні, атриовентрикулярні, шлуночкові.
2) За часом виникнення: рання, середня, пізня.
3) По періодичності виникнення: спорадична, алоритмії (бі-, тригеменії).
4) По джерелах виникнення: монотопна, політопна.
5) По зовнішньому вигляді: мономорфна, поліморфна.
Окремі різновиди екстрасистол
Передсердна екстрасистолія
Діагностичні критерії:
1) на ЕКГ спостерігається позачерговий зубець Р, що за формою, а іноді і по полярності відрізняється від синусових;
2) по зубцю Р спостерігається нормальний (іноді аберантний) комплекс QRS;
3) інтервал PQ від 0,12 до 0,2 с;
4) неповна компенсаторна пауза.
Причина виникнення:
1. Функціональні:
а) нейрогенні: гіперадренергічні (психогенні), гіпоадренергічні (екстрасистоли алкоголіків, спортсменів), вагусні (виникають під час сну, у горизонтальному положенні, по поразці органів шлунково-кишкового тракту);
б) екстрасистоли астеніків;
в) екстрасистоли при гіпокаліємії;
г) тиреотоксикоз:
д) тонзилогенна дистрофія міокарда;
е) іноді бувають у здорових людей.
2. Органічного походження:
ІХС, міокардити, кардиоміопатії, пороки серця, пролапс мітрального клапану, алкогольна поразка серця, легеневе серце та інше.
Лікування
У більшості випадків лікування не потрібно.
При гіперадренергічному типі рекомендують обмеження емоційних і фізичних навантажень, виключення з харчування кави, алкоголю. З огляду на всі протипоказання, призначають β-адреноблокатори (пропранолол 20 мг 3 рази в день). Досить ефективним може бути призначення верапаміла 40 мг 3 рази в день.
При вагусном типі: нормалізація харчування. Призначають беллоід 1 табл. 2-3 рази в день протягом місяця або ітроп 1 табл. 1-2 рази в день. В усіх випадках нормалізація рівня калію в плазмі крові. У резистентних випадках можливо нетривале призначення препаратів ІА класу.
Атриовентрикулярні екстрасистоли
Діагностичні критерії:
1) спостерігається позачерговий комплекс QRS з негативним зубцем Р в відведеннях ІІ, ІІІ, aVF;
2) зубець Р може знаходитися перед комплексом QRS, після нього або нашаровуватися на шлуночківий комплекс;
3) форма комплексу QRS здебільшого не змінена, хоча в деяких випадках можлива його аберація;
4) у більшості випадків неповна компенсаторна пауза.
Шлуночкова екстрасистолія
Діагностичні критерії:
1) позачерговий, широкий (більш 0,12 с), деформований комплекс QRS;
2) сегмент ST і зубець Т дискордантні комплексові QRS;
3) зубець Р відсутній або не зв'язаний з QRS, або негативний і знаходиться за комплексом QRS;
4) повна компенсаторна пауза.
Коментар:
компенсаторна пауза вважається повною, якщо інтервал між перед- і постекстрасистолічними зубцями Р дорівнює двом нормальним РР інтервалам, і неповною, якщо інтервал між перед- і постекстрасистолічними зубцями Р менш при нормальному РР інтервалі.
Причини виникнення:
1) функціональні: психогенні, вживання алкоголю, наркотиків, паління, метаболічні кардіоміопатії та інші;
2) ІХС, гіпертонічна хвороба, дилатаційна і гіпертрофічна кардіомиопатії, пролапс мітрального клапану, глікозідна інтоксикація, антиаритмічні препарати та інше.
Класифікація
Шлуночківі екстрасистоли класифікуються по B.Lown і M.Wolf (1971) добовою моніторною реєстрацією ЕКГ:
0 – відсутність шлуночкових екстрасистол;
1 – 30 або менш у 1 годину;
2 – більш 30 у 1 годину;
3 – поліморфні шлуночкові екстрасистоли;
4А – парні шлуночкові екстрасистоли;
4Б – три підряд і більш шлуночкових екстрасистол;
5 – шлуночкові екстрасистоли R/T.
Шлуночкові екстрасистоли високих градацій (3-5 класи по B.Lown) розглядаються як загрозливі, тобто такі, котрі можуть спровокувати виникнення фібриляції шлуночків або шлуночковї пароксизмальні тахікардії.
Лікування
Через відсутність органічної поразки серця зняття шлуночкових екстрасистол не впливає на тривалість життя. У гострих випадках використовують лідокаін 80-120 мг в/в. Можливе використання новокаінаміду 0,5 м 4 рази в день.
Профілактику і тривале лікування, особливо в хворих ІХС, варто починати з призначення β-адреноблокаторів. Позитивний ефект можна досягти використанням етмозину в дозі 600-800 мг у день, етацизина 50-150 мг у день, мекситила 200 мг 3-4 рази, пропафенона 150-300 мг 3 рази. Необхідно пам'ятати, що використання препаратів ІА й ІС класів може збільшувати летальність у хворих, перенесших інфаркт міокарда. При наявності в таких хворих екстрасистол високих градацій або епізодів пароксизмальної шлуночкової тахікардії і фібриляції шлуночків необхідне використання кордарона. Прийом препарату починають з насичуваної дози: 600-800 мг у день до 10 днів під контролем тривалості інтервалу QT, потім дозу зменшують кожні 3-7 днів на 200 мг до підтримуючої 200-400 мг, що приймають курсами по 5 днів із дводобовими перервами.
Фібриляція і тріпотіння передсердь
Визначення
Фібриляція передсердь (ФП) – надшлуночкова тахиаритмія, що характеризується нескоординованою активністю передсердь з погіршенням їхньої механічної функції.
Тріпотіння передсердь (ТП) – надшлуночкова тахиаритмія, що характеризується правильним ритмом передсердь з частотою 240-430 уд./хв і розвитком у більшості хворих aV-блокад, що забезпечує більш рідкий ритм шлуночків.
Діагностичні критерії
Електрокардіографічні ознаки ФП:
- заміщення зубців Р частими осциляціями або фібріляторними хвилями f (flimmern), що варіюють по розмірах, формі і тривалості. Краще виявляються у відведеннях ІІ, ІІІ, aVF, V1. У залежності від частоти й амплітуди розрізняють два варіанти ФП:
1) великохвильова – частота хвиль 350-450 у 1 хв.; амплітуда понад 0,5 мм;
2) дрібнохвильова – частота хвиль 600-700 у 1 хв.; амплітуда менш, ніж 0,5 мм (деякі автори вважають, що вона гірше усувається);
- нерегулярність шлуночкових скорочень (різні інтервали R-R);
- шлуночковий комплекс QRS переважно зберігає нормальну форму і тривалість, але може і змінювати форму (частіше у вигляді блокади правої ніжки пучка Гіса).
Електрокардіографічні ознаки ТП:
- заміщення зубця Р хвилями тріпотіння F (flatter) II, III, aVF, V1 відведеннях; регулярна активація передсердь 240-340 у 1 хв. краще усувається за допомогою електростимуляції; збудження передсердь з частотою 340-430 у 1 хв. не вдається припинити за допомогою частої електростимуляції, а також фармакотерапією;
- регулярний ритм шлуночків з aV-проведенням 2:1 або 4:1 (як варіант фізіологічної блокади), але може бути і неправильним, якщо aV-проведення змінюється, - кількість шлуночкових скорочень складає 140-160 у 1 хв.;
- комплекс QRS здебільшого має нормальну тривалість, але у випадку великої частоти скорочень шлуночків (понад 200 у 1 хв.) розширюються як при шлуночкової тахікардії (тахисистолічна блокада ніжки пучка Гіса).
Клінічна термінологія і класифікація фібриляції і тріпотіння передсердь
Форми:
- пароксизмальна: ритм відновлюється самостійно протягом 48 ч.;
- персистуюча: для відновлення синусового ритму необхідне втручання;
- постійна: синусовий ритм відновити неможливо або недоцільно.
Збудження ритму може бути:
брадисистолічне – частота шлуночкових скорочень (ЧШС) менш, ніж 60 у 1 хв.; тахисистолічне – ЧШС більш, ніж 90 у 1 хв.
Окремі форми:
- ФП із широкими комплексами QRS виникає при синдромі WPW або при блокаді ніжки пучка Гіса. Протипоказані серцеві глікозиди і верапаміл, що здатні зменшувати ефективний рефрактерний період у додаткових шляхах, прискорюючи проведення по них імпульсу, що може привести до фібриляції шлуночків;
- брадісистолічна форма ФП може бути обумовлена синдромом слабості синусового вузла. Перед відновленням синусового ритму необхідно ввести електрод для тимчасової електрокардіостимуляції в зв'язку з можливістю асистолії;
- брадісистолічна форма ФП із правильним ритмом шлуночків (синдром Фредерика). Сполучення ФП із повною aV-блокадою. Електрична дефібриляція протипоказана.
Причини виникнення:
- гострі причини: інфаркт міокарда, перикардит, ТЕЛА, операції, електрошок, захворювання легень, тиреотоксикоз, вживання алкоголю, ожиріння, цукровий діабет, інші метаболічні порушення;
- серцево-судинні захворювання: клапанні поразки. ІХС, артеріальна гіпертензія, гіпертрофічна кардиомиопатія (ГКМП), дилатаційна кардіоміопатія (ДКМП), уроджена патологія, поразки синусового вузла, рестриктивні кардіоміопатії, пухлини серця, констриктивний перикардит;
- нейрогенна ФП: унаслідок посилення вагусного або адренергічного тонусу.
Клінічні прояви: серцебиття в спокої або під час навантажень, задишка, біль у грудній клітці, слабість, запаморочення, синкопе.
Мінімальний обсяг обстеження пацієнтів із ФП
Анамнез і фізікальні дослідження: наявність і походження симптомів; клінічна форма ФП; період початку першого симптомного епізоду або дата, коли був уперше встановлений діагноз ФП; частота, тривалість, що провокують фактори і спосіб припинення ФП (спонтанне припинення або персистуючі пароксизми); реакція на призначувані препарати; наявність будь-якого захворювання серця або інших зворотних станів (тиреотоксикоз або споживання алкоголю).
Електрокардіограма: оцінка ритму (верифікація ФП); гіпертрофія лівого шлуночка; тривалість і морфологія зубців Р, фібриляторних хвиль або хвиль тріпотіння; ознаки змін реполяризації, блокади ніжок, перенесеного інфаркту міокарда й інших порушень; виміри і спостереження за інтервалами RR, QRS, QT у зв'язку з антиаритмічною терапією.
Рентгенографія ОГК: паренхіма легень, якщо ознаки вказують на патологію; судинний малюнок, якщо клінічні ознаки вказують на патологію.
Ехокардіограма: клапанне захворювання серця; розміри лівого і правого передсердь; розміри і функція лівого шлуночка; максимальний тиск у правому шлуночку (легенева гіпертензія); внутрішньопорожнинний тромб; захворювання перикарда.
Аналіз крові для оцінки функції щитовидної залози: здійснювати у випадку уперше виявленої фібриляції передсердь, у випадку труднощів контролю частоти ритму шлуночків, під час застосування аміодарона.
Додаткове клінічне обстеження
Проби з фізичним навантаженням: для відтворення навантажно- залежної ФП; для виключення ішемії міокарда до початку застосування антиаритмічних препаратів (ААП).
Холтеровський моніторинг: у випадку не уточненого виду пароксизмальної тахиаритмії, для оцінки контролю ЧСС за добу.
Електрофізіологічні дослідження: для з'ясування механізму тахікардії з розширеними комплексами QRS; виявлення таких провокуючих аритмій, як ТП або пароксизми суправентрикулярної тахікардії; установлення місця для абляції або деструкції/модифікації aV-з'єднання.
Тактика ведення хворих з пароксизмами ФП
Розрізняють ФП, що виникла вперше, і рецидивируючу персистуючу ФП.
|
|

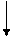
|
|
|
Антитромботична терапія
Небезпека інсульту є найбільшою відразу ж і протягом першого року після початку ФП або ТП, а також після відновлення синусового ритму. Надзвичайно вагомим фактором ризику інсульту є митральние пороки серця, насамперед митральний стеноз. При „неклапанном” генезі виникненню інсультів сприяють АГ, перенесені раніше емболії або інсульти, вік понад 65 років, інфаркт міокарда в анамнезі, ІХС, цукровий діабет, виражена систолічна дисфункція лівого шлуночка і/або застійна серцева недостатність, збільшений розмір лівого передсердя (понад 50 мм), тромб у лівому передсерді.
Переважно застосовують непрямі антикоагулянти (варфарин, синкумар, фенилин). Обов'язковим є ретельний контроль за згортанням крові. Оптимальним вважається „умерений” режим гіпокоагуляції з досягненням і підтримкою рівня МНС у межах від 2 до 3, що орієнтовно відповідає ПТІ 50-60%.
Препарати призначають протягом 3 тижнів (у деяких випадках до 3 міс.) – після кардиоверсії. Ці терміни обумовлені тим, що на тлі терапевтичної гипокоагуляції більшість тромбів розчиняється протягом 3 тижнів. Крім того, після відновлення синусового ритму механічна функція передсердь цілком відновлюється через кілька тижнів. Відповідно до цього часові зберігається підвищений ризик тромбоемболических ускладнень.
Стратифікація ризику інсультів є ведучим критерієм добору антитромботической терапії в умовах постійної форми ФП.
Антитромботична терапія в хворих із ФП, що ґрунтується на оцінці ризику виникнення інсульту
| Характеристика пацієнтів | Антитромботична терапія |
| Вік < 60 років, відсутність захворювань серця (ідіопатична ФП) | Аспірин – 325 мг у добу або без терапії |
| Вік < 60 років, наявність захворювань серця, але без факторів ризику | Аспірин – 325 мг у добу |
| Вік ≥ 60 років, без факторів ризику | Аспірин – 325 мг на пору |
| Вік ≥ 60 років, цукровий діабет або ИБС | Пероральні антикоагулянти* (МНС 2.0-3.0, ПТИ 50-60%). Додатково аспірин (81-162 мг у добу) |
| Вік ≥ 75 років, жіновий стать | Пероральні антикоагулянти* (МНС 2.0-3.0, ПТИ 50-60%). |
| Серцева недостатність, фракція викиду лівого шлуночка ≤ 35%, тіреотоксикоз, гіпертензія | Пероральні антикоагулянти* (МНС 2.0-3.0, ПТИ 50-60%). |
| Ревматичний мітральний стеноз, протезовані клапани серця, тромбоемболії в анамнезі, постійний тромб | Пероральні антикоагулянти* (МНС 2.5-3.5, або вище, ПТИ 45-55%). |
* Примітка: при наявності протипоказань до пероральних антикоагулянтів як альтернативний засіб терапії призначають аспірин 325 мг у добу. МНС – міжнародне нормализацийні співвідношення. ПТІ – протромбиновий індекс
Тактика ведення хворих з пароксизмом ФП під час підготовки
до відновлення синусового ритму
Якщо під час приступу ФП збудження гемодинамики і клінічних симптомів ні, здійснюють планове обстеження з метою визначення оптимальної програми ведення пацієнта. У 40-50% хворих із приступами ФП синусовий ритм відновлюється самостійно протягом 72 годин. Імовірно, найбільшими є шанси самостійного відновлення синусового ритму в пацієнтів без значної органічної патології серця, у яких раніше пароксизми ФП припинялися самостійно. У таких випадках доцільно обмежитися спостереженням протягом 1-2 доби, а у випадку вираженої тахікардії – призначити препарати з групи β-адреноблокаторов і, можливо, седативний засіб. У випадку збереження аритмії синусовий ритм відновлюють антиаритмическими препаратами (ААП) або методом електричної кардіоверсії. Необхідно враховувати, що через феномен електричного ремоделювання передсердь шанси на відновлення синусового ритму в умовах тривалого збереження ФП зменшуються.
Антиаритмічні засоби, які найчастіше застосовуються для відновлення синусового ритму в пацієнтів із ФП
| Препарат | Доза, що насется | Підтримуюча доза | Зауваження |
| Аміодарон | 150 мг протягом 10-30 хв. в/в | 1 мг/хв. на протязі 6 годин в/в, далі 0,5 мг/хв. | У/у форма: гіпотензія, брадикардія, взаємодія з препаратами (варфарин, дігоксин, новокаінамід, хінідин) |
| Пропафенон | 150-300 мг 3 разів у день п/о, 2 мг/кг протягом 10 хв. в/в (болюс) | 450-900 мг/добу п/о в 3 розділених дозах | Шлунково-кишкові побіч-ні ефекти, аритмогенна дія |
| Новокаінамід | 5-15 мг/кг в/в зі швидкістю 0,2-0,4 мг/кг/хв. на протязі 10-15 хв. (до 1000 мг) | 2-6 мг/хв. в/в, потім в/м 4-6 разів у добу | Шлунково-кишкові побіч-ні ефекти (нудота), гіпотензія |
| Хінідіна сульфат | 300-600 мг одноразово | 200-400 мг кожні 6 годин (20 мг/кг/добу) | Шлунково-кишкові побічні ефекти (діарея), взаємодія з препаратами (дігоксин, β-адреноблока-тори, варфарин, аміодарон, циметидин), піруеттахікар-дія |
Електроімпульсна терапія
Вибір терапевтичної тактики при ФП залежить, насамперед, від стану гемодинаміки.
1. Невідкладну електричну кардіоверсію потрібно здійснювати:
- при пароксизмі ФП із високої ЧСС, на тлі гострого інфаркту міокарда, нестабільної стенокардії;
- при пароксизмі ФП, що супроводжується симптомною гіпотензією, гострою або прогресуючою хронічною серцевою недостатністю;
- при важкій, персистуючій ФП, що не піддається медикаментозному лікуванню.
2. Кардіоверсія у пацієнтів без ознак геодинамічної нестабільності виконується при наявності виражених клінічних симптомів ФП.
Тактика ведення пацієнтів із приступами ФП на тлі хронічної серцевої недостатності, зокрема, рішення питання про доцільність і терміни електричної кардіоверсії, має визначені особливості.
Переваги термінової кардіоверсії:
запобігання електричного ремоделювання передсердь; поліпшення стану гемодинаміки і зменшення проявів серцевої недостатності у випадку відновлення регулярного і більш повільного ритму серця; запобігання застосування препаратів з негативної інотропною дією для відновлення синусового ритму.
Недоліки термінової кардіоверсії:
низька імовірність відновлення синусового ритму при підвищенні симпатичного тонусу і гіперкатехоламінемії; збільшення ризику загальної анестезії в пацієнтів з набряком легень або важкою серцевою недостатністю; труднощі встановлення часу початку ФП; ризик „нормалізаційних” емболій; висока частота швидкого спонтанного відновлення ритму на тлі оптимізації стану гемодинаміки (приблизно в 50% пацієнтів із ФП, що виникла вперше, ритм спонтанно відновлюється протягом 24-48 годин); труднощі контролю частоти серцевих скорочень при ФП у пацієнтів із серцевою недостатністю.
Електрична кардіоверсія при персистуючій ФП є більш ефективною (80-98%), чим медикаментозна, і тому в багатьох випадках їй надається перевага як оптимальному методові планового відновлення синусового ритму.
Показання: неефективність медикаментозної терапії; нестерпність антиаритмічних засобів або ризик, зв'язаний з їхнім призначенням; прогресування серцевої недостатності, погіршення кровопостачання серця, мозку, нижніх кінцівок, зв'язане з тахиаритмією; дані про те, що тільки електрична кардіоверсія була раніше ефективна для відновлення синусового ритму у випадках ФП.
Протипоказання: інтоксикація серцевими глікозидами, гіпокаліємія, гострі інфекційні захворювання, некомпенсована хронічна серцева недостатність.
Підготовка до планової електричної кардіоверсії
1. За 3-5 доби до кардіоверсії – скасування серцевих глікозидів і діуретиків.
2. Корекція порушень електролітного обміну шляхом планового внутрішньовенного введення глюкозо-інсулин-калієвої суміші.
3. Призначення антиаритмічних засобів для досягнення їхньої фонової концентрації (хінідин, дізопірамід, етацизин – у середніх добових дозах, аміодарон – у насичуваних дозах).
4. Призначення прямих або непрямих антикоагулянтів.
5. До 30-40 хв. до кардіоверсії – підшкірно 1 мл 2% розчину промедолу і 0,5-1 мл 0,1% атропіну.
6. Після введення промедолу – інфузія глюкозо-інсулін-калієвої суміші.
Електричну кардіоверсію здійснюють натще, наркоз забезпечують шляхом внутрішньовенного введення гексанала, тіопентала або сомбревіна.
Ускладнення електроімпульсної терапії: системна емболія; шлуночкова тахікардія і фібриляція шлуночків; гостра лівошлуночкова недостатність; ушкодження міокарда; екстрасистолія, синусова тахікардія, синусова брадікардія; гіпотензія.
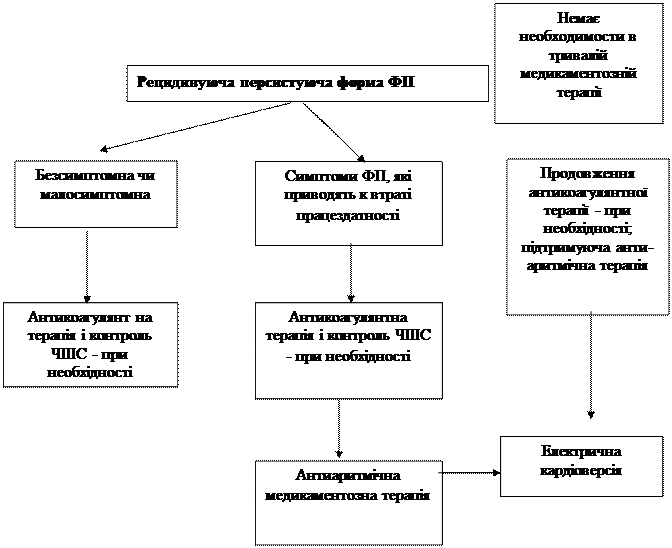
Підтримуюча антиаритмічна терапія
Тактика вибору засобів підтримуючої антиаритмічної терапії у пацієнтів з повторними пароксизмами або персистируючого ФП визначається декількома факторами: наявністю і характером захворювання серця, частотою і клінічним плином нападів, побічними ефектами і вартістю препаратів. Ціль лікування – зменшити частоту, тривалість і поліпшити переносимість нападів, забезпечити можливість їхнього самостійного припинення в амбулаторних умовах.
Антиаритмічна терапія для збереження синусового ритму у хворих з повторними пароксизмами або персистуючою формою ФП



|
|
|
|

Оцінка очікуваної ефективності і переносности терапії дозволяє у кожніму конкретному випадку обирати антиаритмічний засіб, оптимальне для початку лікування. Через відсутність ішемії і важких структурних поразок міокарда призначають, насамперед, такі ААП ІС або 1А класів, як пропафенон або дизопірамід. У пацієнтів з ІХС без дисфункції лівого шлуночка препаратами першого вибору є соталол або аміодарон, а не препарати 1-го класу, що частіше викликають аритмогенні ефекти. При наявності серцевої недостатності найбільш безпечним і ефективним є аміодарон.
Антиаритмічні засоби для підтримки синусового ритму в пацієнтів із ФП
| Препарат | Добова доза | Потенційні побічні ефекти |
| Аміодарон | 100-400 мг | Фотосенсибілізація, токсикоз легень, полінейропатія, розладу з боку шлунково-кишкового тракту, брадикардія, пірует-тахікардія (рідко), токсикоз печінки, дисфункція щитовидної залози |
| Пропафенон | 450-900 мг | Шлуночкова тахікардія, застійна серцева недостатність, поліпшення провідності через aV-вузол (перехід ФП у ТП) |
| Соталол | 240-320 мг | Пірует-тахікардія, застійна серцева недостатність, брадикардія, загострення хронічних неспецифічних легеневих захворювань |
| Дизопірамід | 400-750 мг | Пірует-тахікардія, серцева недостатність, глаукома, затримка сечі, сухість в роті |
| Етацин | 75-250 мг | Шлуночкова тахікардія, головний біль, запаморочення, диплопія |
| Хінідин | 600-1500 мг | Пірует-тахікардія, застійна серцева недостатність, поліпшення провідності через aV-вузол з переходом ФП у ТП |
Контроль частоти серцевих скорочень при постійній формі ФП
Більшість хворих з постійною формою ФП мають потребу в зниженні частоти шлуночкових скорочень (ЧШС). Це обумовлено декількома причинами. По-перше, висока ЧШС може значно погіршувати гемодинаміку в пацієнтів із серцевою недостатністю. По-друге, тривала тахікардія здатна приводити до формування серцевої недостатності через виникнення „тахікардіоміопатії” – оборотної дилатації порожнин серця. Нарешті, при ФП часті, неритмічні серцеві скорочення звичайно супроводжуються неприємними відчуттями, що істотно погіршують якість життя пацієнтів.
Оптимальної є ЧШС 60-80 уд./хв.; проте на практиці в багатьох пацієнтів зменшення ЧШС у спокої нижче 80 у хвилину є недоцільним і навіть супроводжується погіршенням гемодинамики. ЧШС у хворих із ФП розглядається як контрольована, коли в спокої не перевищує 80-90, а під час субмаксимального навантаження – 120 уд./хв. Серед медикаментів для зменшення ЧШС застосовують серцеві глікозиди, β-адреноблокатори і недигідропіридинові антагоністи кальцію.
Основні препарати, застосовувані для зниження ЧШС у випадку постійної ФП
| Препарат | Добова доза | Побічні ефекти |
| Дігоксин | 0,125-0,375 мг | Інтоксикація, aV-блокада, брадикардія |
| Метопролол | 25-200 мг | aV-блокада, брадикардія, гіпотензія, бронхообструкція, посилення серцевої недостатності |
| Атенолол | 25-200 мг | Ті ж |
| Дилтіазем | 120-360 мг | aV-блокада, брадикардія, гіпотензія, посилення серцевої недостатності |
| Верапаміл | 120-360 мг | Ті ж, а також взаємодія з дігоксином |
| Соталол* | 160-240 мг | aV-блокада, брадикардія, гіпотензія, посилення серцевої недостатності, аритмогенні ефекти |
| Аміодарон* | Насичення (600-1200 мг/добу, далі – підтриму-юча доза 200 мг | Легенева токсичність, збудження функції щитовидної залози, рідко – аритмогенні ефекти, взаємодія з іншими лікувальними засобами |
* Примітка:препарати резерву
Клінічні аспекти вибору оптимального препарату для корекції ЧШС
при постійній формі ФП
| Групи препаратів | Особливо показані | Небажані або протипоказані |
| Серцеві глікозиди | Серцева недостатність (у комбінації з β-адреноблокатора-ми) | Гіпертрофічна кардіоміопатія, синдром Вольфа-Паркинсона-Уайта |
| β-блокатори | ІХС, артеріальна гіпертензія, серцева недостатність (у комбінації із серцевими глікозидами) | Синдром Вольфа-Паркінсона-Уайта |
| Недигідропіриди-нові антагонисти кальцію | Артеріальна гіпертензія, ІХС | Серцева недостатність, синдром Вольфа-Паркінсона-Уайта |
| Соталол | Синдром Вольфа-Паркінсона-Уайта | В інших ситуаціях – препарат резерву |
| Аміодарон | Синдром Вольфа-Паркінсона- Уайта | В інших ситуаціях – препарат резерву |
Лікування ТП передбачає:
1. Відновлення синусового ритму шляхом застосування ААП, електроімпульсної терапії, кардіостимуляції. Використовують ібутилід (ефективність 60%). В умовах виражених гемодинамічних порушень перевагу надають чрезстравохідній електрокардіостимуляції або електроімпульсная терапія.
2. Профілактичний прийом ААП для запобігання рецидивів ТП.
У хворих без важкої структурної патології міокарда використовують препарати ІС класу (флекоінід, пропафенон), а також етацизин. Доведено ефективність препаратів ІІІ класу: амиодарона і соталола. Принципи антикоагулянтної терапії ті ж, що й у випадку ФП.
3. Катетерну радіочастотну абляцію для радикального усунення анатомічного субстрату ТП.
Ефективність її досягає 95%, кількість рецидивів – 10%.
Противоаритмічні препарати
| Назва препарату | Основні переваги | Основні недоліки | Рекомендовані разові і добові дози препарату | ||||
| І КЛАС (гнітять швидкі натрієві канали, зменшуючи швидкість деполяризації потенціалу дії клітин міокарду) | |||||||
| ІА підклас (збільшує тривалість потенціалу дії) | |||||||
| Хинидин | Впливає на надшлу-ночкові і шлуночкові збудження ритму. Навіть при тривало-му прийомі негатив-ний інотропний ефект дуже незнач-ний | Може викликати піру-етну шлуночкову тахі-кардію. Викликає дис-пептичні розлади, алергійні реакції | Для виявлення ідіосинкразії призначається перша доза 0,1 р. Разова доза – 0,2 р. Максимальна добова – 2 р. Коли доза перевершує 1,2 м, значне збільшується кіль-кість побічних ефектів | ||||
| Новокаінамід | Впливає на надшлу-ночкові і шлуночкові збудження ритму. Зручний для в/м і в/в уведення | Знижує артеріальний тиск при в/в уведенні. У випадку тривалого використання викликає появу антинуклеарних антитіл і розвиток синдрому вівчака. Виявляє негативний інотропний ефект. Викликає диспептичні розлади | Разова доза в/м і в/в 0,5-1 р. Перорально 0,25-0,5 р. Середня добова доза – 1-2 р. Максимально добова – 4 м (може використовуватися лише в крайніх випадках під контролем АТ і ЕКГ) | ||||
| ІВ підклас (зменшує тривалість потенціалу дії) | |||||||
| Лідокаін | Не впливає на частоту серцевого ритму, синоатриаль-ну провідність. У терапевтичних дозах не викликає негатив-ної інотропної дії. Виявляє високу протифібриляторну активність | Малоактивний при надшлуночківих пору-шеннях ритму. Виявляє токсичний вплив на ЦНС, ШКТ. Дія препарату коротко часна. Може викорито-вуватися лише для в/м і в/в уведення | Разова доза для в/в уведення – 80-120 мг. Максимальна разова – 200 мг | ||||
| ІС підклас (не впливає на тривалість потенціалу дії, але сповільнює швидкість деполяризації і, відповідно, провідність) | |||||||
| Пропафенон (ритмонорм) | Слабкий β-адрено-блокатор. Впливає на надшлункові і шлун-кові порушення рит-му | Має багато активних метаболітів. Викликає брадикардію, порушен-ня провідності, диспеп-тичні розлади | Доза для в/в уведення 35-70 мг. Разова пероральна доза 150-300 мг, добова – 300-600 мг | ||||
| Етацизин | Один з найбільш активних препаратів для лікування шлу-ноккових екстрасис-толій | Під час в/в уведення здатний спровокувати пароксизмальну шлу-ночкову тахикардию і фібріляцію шлуночків, збудження провідності серця | Разова доза – 50 мг, добова – до 200 мг | ||||
| ІІ клас (викликає блокаду β-адренергических рецепторів) | |||||||
| Пропранолол (анаприлін, обзидан) | Збільшує тривалість життя після перенесеного інфаркту міокарда. Використовується для лікування синусовой тахікардії, контролю частоти ритму при постійній формі миготливої тахиаритмии | Здатний викликати бронхообструкцию, виявляє негативну інотропну дію, погіршує ліпідний спектр крові | Разова доза – 20-80 мг. Приймает-ся 3-4 рази в добу. | ||||
| Сектраль | Селективний β-адреноблокатор із власної симпатомиметичної активністю (ВСА), мало впливає на частоту ритму в спокої. Не погіршує ліпідний спектр крові | У великих дозах втрачає селектив-ность дії | Разова доза – 200-400 мг, добова – 400-800 мг | ||||
| ІІІ клас (подовження тривалості потенціалу дії) | |||||||
| Соталол (гілукор) | Мало побічних ефек-тів. Більш безпечний, чим препарати І класу, при шлуночко-вих аритміях загро-жують життю | Може викликати бра-дикардію, гіпотензію, пароксизмальную шлу-ночкову тахікардію, збудження провідності серця. Проявляє негативну інотропну дію. | Разова доза – 80-160 мг, добова – 320 мг | ||||
| Аміодарон (кордарон, аміокордин, аритміл) | Безпечний при разо-вому уведенні. Впли-ває на надшлуночкові і шлуночківі пору-шення ритму. Є рекомендації віднос-но використання при хронічній серцевій недостатності | При тривалому введен-ні впливає на функцію щитовидної залози, викликає поразку очей, легень та інші побічні ефекти | Разове в/в – 1500 мг. Разове пероральне – 200 мг, добова доза – 600-800 мг протягом 10 днів. Підтримуюча доза – 200-400 мг 5 днів у тиждень | ||||
| IV клас (блокада повільних кальцієвих каналів) | |||||||
| Верапаміл (ізоптин, лекоптин, фіноптин) | Високий противоаритмічний ефект при реципрокних aV-вузелкових пароксизмальних тахикардиях. Використову-ється для контролю частоти ритму при постійній формі миготливої тахіаритмії | Гнітить синусовий і aV-вузли. Виявляє негативний інотроп-ний ефект | Для в/в введення дози – 5-10 мг. Перорально – 40-80 мг 3-4 рази в добу | ||||
Ситуаційне завдання № 1
Хвора 48 років, яка страждає на ревматизм, комбіновану мітральну ваду серця, звернулась за медичною допомогою в зв`язку з раптовою появою серцебиття після фізичного навантаження. Об-но: АТ - 130/80 мм рт.ст., ЧСС – 112 у хв., пульс – 82 уд./хв, ритм неправильний. На ЕКГ: Р відсутній, QRS - без змін, рiзнi вiдстанi мiж R-R, хвилі f. Яке ускладнення виникло у хворої?
A. Надшлуночкова екстрасистолія
+B. Пароксизм миготіння передсердь
C. Шлуночкова екстрасистолія
D. Пароксизмальна надшлуночкова тахікардія
E. Пароксизмальна шлуночкова тахікардія
Ситуаційне завдання № 2
Жінка 67 років скаржиться на серцебиття, помірну задишку, ниючий біль у ділянці серця. Стан погіршився добу тому. Валідол, екстракт валеріани стан не покращили. Періодично спостерігалось підвищення АТ до 150-160/90 мм рт. ст. Діяльність серця аритмічна, ЧСС - 125 у хв., пульс - 100 уд./хв. Тони різної гучності. Дихання везикулярне. Печінка не збільшена. На ЕКГ: R-R від 0,35 до 0,8 сек., зубці Р відсутні. Комплекс QRS шириною 0,09 сек. Який вид аритмії має місце у хворої?
A. Миготлива аритмія
+B. Пароксизмальна шлуночкова аритмія
C. Політопна екстрасистолія
D. Тріпотіння шлуночків
E. Тріпотіння передсердь
Ситуаційне завдання № 3
У чоловіка 50 років раптово виникло сильне серцебиття, біль у серці, різка слабкість, підвищений АТ, дефіцит пульсу. На ЕКГ виявлено відсутність зубця Р і різні інтервали R-R. Яке порушення серцевого ритму у хворого?
A. Дихальна аритмія
+B. Миготлива аритмія
C. Пароксизмальна тахікардія
D. Атріовентрикулярна екстрасистолія
E. Передсердна екстрасистолія
Ситуаційне завдання № 4
У хворого 62 років на ЕКГ спостерігаються наступні зміни: інтервали R-R різні, зубець Р не визначається, форма шлуночкового комплексу не змінена, у відведенні V1 хвилі f різної амплітуди і тривалості. Вкажіть форму аритмії в даному клінічному випадку:
A. Шлуночкова екстрасистолія
B. Передсердна екстрасистолія
C. Атріовентрикулярна екстрасистолія
+D. Миготіння передсердь
E. Ознаки аритмії відсутні
Ситуаційне завдання № 5
Xворий 58 років, звернувся зі скаргами на перебої в роботі серця, епізодичні запаморочення, які виникають переважно під час фізичного навантаження. Хворіє на гіпертонічну хворобу, 3 роки тому переніс інфаркт міокарду. При проведенні добового моніторування ЕКГ виявлено: політопна шлуночкова екстрасистолія по типу тригемінії, епізоди парної та залпової екстрасистолії. Який препарат доцільно призначити хворому?
A. Метопролол
+B. Аміодарон
C. Хінидін
D. Верапаміл
E. Етацизін
Методичну розробку склала доцент К.М.Павловська