Ретинохориоидит юкстапапиллярный Йенсена
Экссудативный очаговый процесс вблизи диска зрительного нерва.
Этиология и патогенез окончательно не выяснены. Основное значение имеют туберкулезная инфекция, реже сифилис, токсоплазмоз. Патологический процесс представляет собой, по-видимому, метастатический хориоидит; изменения в сетчатке возникают вследствие спастического и тромботического сужения просвета ее артериол, приводящих к ишемическим инфарктам в слое нервных волокон с сегментарным ретинальным отеком, имеющим вид ватоподобного очага.
Юкстапапиллярный хориоретинит Йенсена — воспалительный хориоретинальный очаг с вовлечением в патологический процесс всех, в том числе поверхностных, слоев сетчатки, локализованный возле диска зрительного нерва. Наряду с типичной локализацией характерным симптомом является сегментарный дефект в поле зрения, распространяющийся от диска зрительного нерва к периферии. Заболевание чаще возникает в третьей декаде жизни, и в большинстве случаев причиной его развития является токсоплазмоз. На другом глазу может быть характерный для врожденного токсоплазмоза атрофический очаг в макулярной области.
При офтальмоскопии в острой стадии наблюдается прилежащий к диску зрительного нерва овальный серо-белый проминирующий фокус воспаления, размер которого равен диаметру диска. 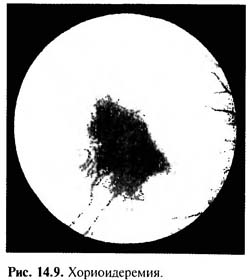 Стекловидное тело диффузно опалесцирует. Проходящие сквозь очаг воспаления или над его поверхностью артерии имеют различный калибр и изменения стенок.
Стекловидное тело диффузно опалесцирует. Проходящие сквозь очаг воспаления или над его поверхностью артерии имеют различный калибр и изменения стенок.
Диагноз ставят не основании клинической картины. Для установления этиологического диагноза необходимы серологические реакции на сифилис, туберкулиновые пробы и лабораторные исследования на токсоплазмоз.
Лечение при выяснении причины заболевания — специфическое. Санация очагов инфекции (миндалин, придаточных пазух носа, зубов и др.). Десенсибилизирующие препараты (10% раствор кальция хлорида по 1 столовой ложке или кальция глюконата по 0,5 г 3 раза в день), сосудорасширяющие средства (никотиновая кислота, никошпан,-нигексин и др. по 1 таблетке 2—3 раза в день), внутривенные вливания 40% раствора глюкозы по 10—20 мл ежедневно (10—15 вливаний на курс), внутримышечные инъекции 1% раствора динатриевой соли АТФ по 1 мл (25—30 инъекций), биогенные стимуляторы — экстракт алоэ жидкий, ФиБС и др. по 1 мл в виде подкожных инъекций (25—30 на курс), электрофорез с раствором йодида калия, лечение ультразвуком.
Профилактика и диспансеризация.
Раннее выявление заболевания, придерживаться режима питания, труда, сна.
Прогноз благоприятный. Процесс рецидивирует редко. Дефект в поле зрения не исчезает. Больной не трудоспособен на протяжении 4-6 недель (в зависимости от основного заболевания и осложнений). Диспансеризация.
Основная
1.Лекционный материал
2.Методические разработки
3.Атлас глазных болезней
4.В.Н. Алексеев, В.И. Садков, М.А. Куглеев. «Офтальмология». — СПб: СПбГМА. 2008. —с. 23-28
5. Юровская Э.Д. Глазные болезни. —М. 2007. — 448 с.
6. Астахов Ю. С., Ангелопуло Г. В., Джалиашвили О. А. « Глазные болезни: Справочное пособие» .- СПб.: СпецЛит, 2001.- 240 с.
Дополнительная
1. Фармакологический справочник
2. «Рациональная фармакотерапия в офтальмологии»:Рук. для практикующих врачей. Е.А Егоров, В.Н. Алексеев, Ю.С. Астахов, В.В. Бржевский, А.Ф.
3. Протоколы оказания медицинской помощи в офтальмологии ( Приказ МОЗ Украины №117 от 15.03.2007г.)