Врожденные попроки сердца.
ДМЖП(дефект межжелудочковой перегородки).
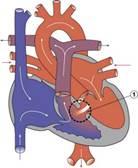
Выделяют варианты ДМЖП: дефект в мембранозной части, субаортальный дефект, дефект в мышечной части межжелудочковой перегородки.
Дефект в мышечной части перегородки называется болезнью Толочинова-Роже. Этот дефект является благоприятным по клиническому течению, не сопровождается нарушением внутрисердечной гемодимики, не требует терапевтической и хирургической коррекции.
Дефект мембранозной части межжелудочковой перегородки может быть большим (диаметр дефекта равен или превышает диаметр аорты) и небольшим или средним по размерам (меньше диаметра аорты).
В первые 7 лет жизни ребенка возможно спонтанное закрытие небольшого ДМЖП (26-58%), а большой ДМЖП спонтанно может закрыться в те же сроки в 5-14%.
Нарушения внутрисердечной гемодинамики при ДМЖП определяется патологическим лево-правосторонним сбросом крови (из левого желудочка в правый), переполнением малого круга кровообращения.
Клиника ДМЖП: в анамнезе - частые бронхиты, пневмонии, простудные заболевания. Появление первых клинических признаков порока обусловлена величиной сброса крови, зависит от диаметра дефекта и от градиента давления между правым и левым желудочками. Обычно первые симптомы сердечной недостаточности появляются через 1-2 месяца после рождения ребенка. Наиболее ранний симптом - одышка, возникающая во время кормления грудью. В конечном итоге ребенок остается голодным, становится беспокойным, начинает отставать в массе тела.
ДМЖП - порок, протекающий без цианоза, но в периоде первичной адаптации, особенно в момент напряжения ребенка (крик, плач) может появляться цианоз, что свидетельствует о веноартериальне сброса крови, обусловленное высоким давлением в легочной артерии.
При значительном артериовенозном сбросе крови уже на ранних этапах развивается сердечный горб, верхушечный толчок смещается влево и вниз, сердечный толчок усилен, поднимающий. При пальпации - систолическое дрожание в III-IV межреберье слева. При возрастании давления в системе легочной артерии систолическое дрожание уменьшается. При перкуссии - границы сердечной глухости расширенные в поперечнике, иногда больше влево.
При аускультации определяется акцент 2 тона во II межреберье слева от грудины и его расщепление. Выслушивается грубый пансистолический или голосистоличний шум с оптимальным звучанием в III-IV межреберье слева, занимающий всю систолу, иррадиирует на всю сердечную область и, особенно, на верхушку сердца и влево. При росте легочной гипертензии шум становится короче.
В первые дни или месяцы жизни ребенка с ДМЖП у большинства (79%) появляются признаки тотальной сердечной недостаточности, сопровождающейся нарастанием одышки, тахикардии, появлением отеков, застойных влажных хрипов в легких, увеличением печени и селезенки.
Прогрессирующая сердечная недостаточность нередко становится причиной смерти таких детей.
ЭКГ: при небольших дефектах отклонения отсутствуют. При больших дефектах - признаки бивентрикулярнои гипертрофии. Сначала преобладает гипертрофия левого желудочка, а при росте гипертензии в малом круге кровообращения - становятся предпочтительны признаки гипертрофии правого желудочка.
При рентгенографическом исследовании - усиление легочного рисунка в результате переполнения артериального русла. Талия сердца сглажена, оба желудочки и правое предсердие дилятовани, звеличена дуга легочной артерии. При небольшом дефекте изменения отсутствуют.
С помощью ЭхоКГ с цветным допплеровским картированием диагноз ДМЖП подтверждается.
Последствия ДМЖП у детей:
1. Спонтанное закрытие дефекта.
2. Развитие синдрома Эйзенменгера в результате формирования склеротической необратимой фазы легочной гипертензии.
3. Развитие инфекционного эндокардита (чаще при небольших дефектах).
Средняя продолжительность жизни больных с дефектом межжелудочковой пере тинки, которые не прошли хирургическую коррекцию, составляет 23-27 лет.
ЛЕЧЕНИЕ
При значительных дефектах межжелудочковой перегородки до 50% детей умирает в возрасте до года, из них 3/4 - до 6 месяцев.
Период первичной адаптации для таких детей является критическим. В этом периоде ребенок нуждается в особо пристальном врачебной виду и интенсивном лечении в условиях стационара. Если развивается сердечная недостаточность, назначаются сердечные гликозиды, мочегонные средства, кардиотрофични препараты, витамины. Проводят лечение сопутствующей патологии.
При раннем развитии легочной гипертензии, рефрактерной сердечной недостаточности, рецидивирующих пневмониях, гипотрофии 2-3 ст. - показана хирургическая коррекция порока, даже если это ребенок первых двух лет жизни.
Оптимальным сроком для проведения оперативного лечения ДМЖП при отсутствии сердечной декомпенсации является возраст 3-5 лет.
Отдаленные результаты хирургической коррекции при изолированном ДМЖП, как правило, хорошие, толерантность к физической нагрузке приближается к норме.
ДМПП (дефект межпредсердной перегородки)
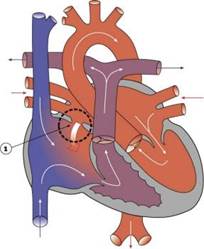 Дефект межпредсердной перегородки (ДМПП) - сообщение между двумя предсердиями, что возникает в результате патологического формирования первичной или вторичной межпредсердной перегородки. Это распространенный ВПС, частота составляет 15% всех ВПС.
Дефект межпредсердной перегородки (ДМПП) - сообщение между двумя предсердиями, что возникает в результате патологического формирования первичной или вторичной межпредсердной перегородки. Это распространенный ВПС, частота составляет 15% всех ВПС.
В 25% здоровых детей оказывается открытое овальное окно, которое не рассматривается как вариант ДМПП, сообщение между предсердиями осуществляется благодаря клапану, который открывается при особых обстоятельствах. Нарушение гемодинамики при этом отсутствуют, хирургическая коррекция не показана.
ДМПП может быть изолированным или является составной частью таких пороков, как транспозиция магистральных сосудов, аномальный дренаж легочных вен.
Степень нарушений внутрисердечной гемодинамики при ДМПП определяется расположением дефекта, размером и направлением сброса крови, состоянием сосудов малого круга кровообращения и состоянием миокарда правого желудочка.
При большом дефекте размер артериовенозного сброса крови значителен, что ведет к постоянному переполнения сосудистого русла легких, формированию легочной гипертензии и перегрузке правых отделов сердца.
У 2/3 больных в анамнезе - повторные бронхиты, реже - пневмонии.
При значительном артериовенозном сбросе дети отстают в физическом развитии, при небольшом сбросе больные развиваются нормально.
Цианоз не характерен, но может периодически появляться.
При большом сбросе крови у детей первых месяцев и первого года жизни отмечается тяжелое течение пороки, проявляется выраженной одышкой, тахикардией, гепатомегалией.
Большинство же больных с ДМПП ведет нормальный образ жизни, особенно после 2-3 летнего возраста, когда ребенок вступает в фазу относительной компенсации: самочувствие улучшается, исчезают признаки сердечной недостаточности, повышается толерантность к физическим нагрузкам. Однако к двадцатилетнему возраста состояние ухудшается снова, появляется и растет утомляемость, боли в сердце, одышка, тахикардия, перебои в сердце, свидетельствующие о начале развития терминальной фазы заболевания.
При объективном обследовании обращает внимание бледность кожи, иногда малиноввый оттенок губ.
Сердечный горб и систолическое дрожание определяются редко. Верхушечный толчок ослаблен, разлитым.
Границы относительной сердечной тупости нормальные или расширены за счет правых отделов.
При аускультации - усиленный 1 тон в области проекции трехстворчатого клапана (нижняя треть грудины в основе мечевидного отростка) и стойкое расщепление 2 тона над легочной артерией.
Важным аускультативным признаком ДМПП является систолический шум относительного стеноза легочной артерии – не слишком грубый, без выраженной проводимости, с эпицентром в II-III межреберье слева у грудины, что лучше выслушивается в горизонтальном положении. Шум может напоминать функциональный, особенно у детей первых лет жизни, что приводит к поздней диагностике порока. Шум при ДМПП вызван относительным (функциональным) стенозом нормального отверстия легочной артерии, возникает из-за значительного роста объема и скорости кровотока, кровь выбрасывается в расширенный ствол легочной артерии, сопровождающийся турбулентным завихрением потока и, соответственно, возникновением шума.
Артериальное давление остается нормальным.
По данным ЭКГ определяется отклонение эл. оси сердца вправо (= +90 +150), признаки гипертрофии правого передсердия и правого желудочка с его диастолическим перегрузкой, неполный на блокада правой ножки пучка Гиса, признаки метаболических изменений в миокарде
По данным рентгенологического исследования при большом сбросе крови определяется увеличение сердца за счет его правых полостей, значительное усиление легочного рисунка, расширение корней легких, ветвей легочной артерии и ее ствола (выбухание 2 дуги по левому контуру сердца).
При эхокардиографическому исследовании определяется увеличение полости правого желудочка и правого предсердия. При двухмерной ЭхоКГ с цветным допплеровским картированием определяется шунт крови с лівого предсердия в правое что подтверждает діагноз ДМПП.
ДМПП с небольшими нарушениями гемодинамики, как правило, обнаруживаются случайно, поскольку жалобы отсутствуют, дети не отстают в физическом развитии, а систолический шум во II-III межреберье слева может напоминать функциональный.
Осложнения при ДМПП:
1. Развитие сердечной недостаточности по правожелудочковому типу, особенно у детей раннего возраста.
2. Инфекционный эндокардит - развивается реже, чем при ДМЖП и открытом артериальном протоке (ОАП).
3. Тромбоэмболии сосудов головного мозга, особенно при бактериальном эндокардите.
4. Развитие мерцательной аритмии на отдаленных этапах.
ЛЕЧЕНИЕ
В первые 2-3 декады жизни ДМПП имеет благоприятное течение. Средняя продолжительность жизни составляет 36-40 лет. В некоторых случаях (3%) ДМПП в течение первых 5 лет жизни может закрыться спонтанно. При сохранении дефекта необходимо решать вопрос о хирургической коррекции, оптимальным для которой возраст 5-10 лет.