Противопоказания к вакцинации
Возбудитель
Возбудитель - неподвижные грамотрицательные аэробные капсулированные бактерии F. tularensis рода Francisella семейства Brucellaceae. Проявляют выраженный полиморфизм; наиболее часто имеют форму мелких коккобацилл.
У бактерий выделяют три подвида:
1.неарктический (африканский);
2.среднеазиатский;
3.голарктический (европейско-азиатский).
Последний включает три биологических варианта: японский биовар, эритромицин-чувствительный и эритромицин-устойчивый. Внутривидовая дифференциация возбудителя туляремии основывается на различиях подвидов и биоваров по ряду фенотипических признаков: биохимической активности, составу высших жирных кислот, степени патогенности для человека и животных, чувствительности к определённым антибиотикам, а также особенностям экологии и ареалу возбудителя. У бактерий обнаружены О- и Vi-антигены. Бактерии растут на желточных или агаровых средах с добавлением кроличьей крови или других питательных веществ. Из лабораторных животных к заражению чувствительны белые мыши и морские свинки. Вне организма хозяина возбудитель сохраняется долго. Так, в воде при 4 °С он сохраняет жизнеспособность 1 мес, на соломе и зерне при температуре ниже О °С - до 6 мес, при 20-30 °С - до 20 дней, в шкурах животных, павших от туляремии, при 8-12 "С - более 1 мес. Бактерии неустойчивы к высокой температуре и дезинфицирующим средствам. Для дезинфекции применяют 5% раствор фенола, раствор сулемы 1:1000 (убивает бактерии в течение 2-5 мин), 1-2% раствор формалина (уничтожает бактерии за 2 ч), 70° этиловый спирт и др. Для полного обеззараживания трупов инфицированных животных их следует выдерживать не менее 1 сут в дезинфицирующем растворе, после чего подвергать автоклавированию и сжиганию.
Переносчик
Существует два способа для людей подхватить туляремию:
- От укуса зараженного клеща, или другого насекомого. Когда вирус попадает в кровь человека от укуса насекомых в различные части тела, возникает внезапная боль и появляется лихорадка и жар.
- Когда повреждённые участки кожи вступают в прямой контакт с зараженным телом кролика, то инфекция передаётся человеку.
Менее распространённые способы заражения - это употребление загрязненной воды, вдыхание пыли от загрязненной почвы, а так же прямой контакт с зараженными животными. Обычно туляремия не предаётся от человека к человеку.
Как предотвратить туляремию?
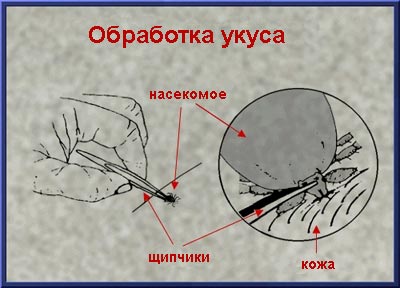
Во время снятия шкуры с кролика необходимо использовать каучуковые, пластмассовые или латексные перчатки, особенно если у Вас на руках есть раны или царапины. Мясо дикого кролика должно быть приготовлено полностью. Это не означает, что совсем не надо есть мясо кролика, просто удостоверьтесь, что мясо приготовлено без крови. Если Вы находитесь на открытом воздухе, избегите укусов различных насекомых, которые могут быть переносчиками болезни, просто носите с собой средства от насекомых. Кроме того, будьте аккуратны при обращении с животными, особенно если это дикие животные, которые могут Вас укусить. Любой укус насекомого необходимо обработать и дезинфицировать. Используя щипчики, медленно вытяните насекомое из кожи под углом в 90%, не скручивайте насекомое, а то головка может остаться в коже. После этого промойте руки и обработайте место укуса.
Схематически патогенез туляремии, по Г.П. Рудневу, состоит из следующих фаз:
1) внедрение и первичная адаптация возбудителя;
2) фаза лимфогенного заноса;
3) фаза первичных регионарно-очаговых и общих реакций;
4) фаза гематогенных метастазов и генерализации;
5) фаза вторичной полиочаговости;
6) фаза реактивно-аллергических изменений;
7) фаза обратного метаморфоза и выздоровления.
Симптомы
В соответствии с клинической классификацией, выделяют следующие формы туляремии:
*по локализации местного процесса: бубонная, язвенно-бубонная, глазо-бубонная, ангинозно-бубонная, лёгочная, абдоминальная, генерализованная;
*по длительности течения: острая, затяжная, рецидивирующая;
*по степени тяжести: лёгкая, среднетяжёлая, тяжёлая.
Инкубационный период. Длится от 1 до 30 дней, чаще всего он равен 3-7 сут.
Признаки заболевания, общие для всех клинических форм, выражаются в повышении температуры тела до 38-40 °С с развитием других симптомов интоксикации - озноба, головной боли, мышечных болей, общей слабости, анорексии. Лихорадка может быть ремиттирующей (наиболее часто), постоянной, интермиттирующей, волнообразной (в виде двух-трёх волн). Длительность лихорадки различна, от 1 нед до 2-3 мес, чаще всего она продолжается 2-3 нед. При осмотре больных отмечают гиперемию и пастозность лица, а также слизистой оболочки рта и носоглотки, инъекцию склер, гиперемию конъюнктивы. В ряде случаев появляется экзантема различного характера: эритематозная, макуло-папулёзная, розеолёзная, везикулярная или петехиальная. Пульс урежен (относительная брадикардия), артериальное давление снижено. Через несколько дней от начала заболевания развивается гепатолиенальный синдром.
Развитие различных клинических форм заболевания связано с механизмом заражения и входными воротами инфекции, определяющими локализацию местного процесса. После проникновении возбудителя через кожу развивается бубонная форма в виде регионарного по отношению к воротам инфекции лимфаденита (бубона). Возможно изолированное или сочетанное поражение различных групп лимфатических узлов - подмышечных, паховых, бедренных. Кроме того, при гематогенной диссеминации возбудителей могут формироваться вторичные бубоны. Возникают болезненность, а затем увеличение лимфатических узлов до размеров лесного ореха или мелкого куриного яйца. При этом болевые реакции постепенно уменьшаются и исчезают. Контуры бубона остаются отчётливыми, явления периаденита незначительны. В динамике заболевания бубоны медленно (иногда в течение нескольких месяцев) рассасываются, нагнаиваются с образованием свища и выделением сливкообразного гноя или склерозируются.
Язвенно-бубонная форма. Чаще развивается при трансмиссивном заражении. На месте внедрения микроорганизма в течение нескольких дней последовательно сменяют друг друга пятно, папула, везикула, пустула, а затем неглубокая язва с приподнятыми краями. Дно язвы покрывается тёмной корочкой в форме «кокарды». Одновременно развивается регионарный лимфаденит (бубон). В последующем рубцевание язвы происходит медленно.
В случаях проникновения возбудителя через конъюнктиву возникает глазо-бубонная форма туляремии. При этом происходит поражение слизистых оболочек глаз в виде конъюнктивита, папулёзных, а затем эрозивно-язвенных образований с отделением желтоватого гноя. Поражения роговицы наблюдают редко. Эти клинические проявления сопровождают выраженный отёк век и регионарный лимфаденит. Течение заболевания обычно достаточно тяжёлое и длительное.
Ангинозно-бубонная форма. Развивается после проникновения возбудителя с инфицированной пищей или водой. Больные жалуются на умеренные боли в горле, затруднённое глотание. При осмотре миндалины гиперемированы, увеличены и отёчны, спаяны с окружающей клетчаткой. На их поверхности, чаще с одной стороны, образуются серовато-белые некротические налёты, снимаемые с трудом. Выражен отёк нёбных дужек и язычка. В дальнейшем происходит разрушение ткани миндалины с образованием глубоких, медленно заживающих язв с последующим образованием рубца. Туляремийные бубоны возникают в подчелюстной, шейной и околоушной областях, чаще на стороне поражённой миндалины.
Абдоминальная форма. Развивается вследствие поражения мезентериальных лимфатических узлов. Клинически проявляется сильными болями в животе, тошнотой, изредка рвотой, анорексией. Иногда развивается диарея. При пальпации отмечают болезненность около пупка, возможны положительные симптомы раздражения брюшины. Как правило, формируется гепатолиенальный синдром. Пальпировать брыжеечные лимфатические узлы удаётся редко, их увеличение устанавливают с помощью УЗИ.
Лёгочная форма. Протекает в виде бронхитического или пневмонического варианта.
*Бронхитический вариант обусловлен поражением бронхиальных, медиастинальных, паратрахеальных лимфатических узлов. На фоне умеренной интоксикации появляются сухой кашель, боли за грудиной, в лёгких выслушивают сухие хрипы. Обычно этот вариант протекает легко и заканчивается выздоровлением через 10-12 дней.
*Пневмонический вариант характеризуется острым началом, вялым, изнуряющим течением с высокой длительной лихорадкой. Патология в лёгких клинически проявляется очаговой пневмонией. Пневмонию отличают довольно тяжёлое и ацикличное течение, склонность к развитию осложнений (сегментарной, лобулярной или диссеминированной пневмонии, сопровождающейся увеличением вышеперечисленных групп лимфатических узлов, бронхоэктазы, абсцессы, плевриты, каверны, гангрена лёгких).
Генерализованная форма. Клинически напоминает тифо-паратифозные инфекции или тяжёлый сепсис. Высокая лихорадка становится неправильно ремиттирующей, сохраняется долго. Выражены симптомыинтоксикации: головная боль, ознобы, миалгии, слабость. Возможны спутанность сознания, бред,галлюцинации. Пульс лабилен, тоны сердца глухие, артериальное давление низкое. В большинстве случаев с первых дней заболевания развивается гепатолиенальный синдром. В дальнейшем возможно появление стойкой экзантемы розеолёзного и петехиального характера с локализацией элементов сыпи на симметричных участках тела - предплечьях и кистях рук, голенях и стопах, на шее и лице. При этой форме возможно развитие вторичных бубонов, обусловленных гематогенным диссеминированием возбудителей, и метастатической специфической пневмонии.
Диагностика
Для диагностирования заболевания используются анализы крови по особым методикам. Если в крови обнаружено нарастание уровня антител к возбудителю в четыре раза, ставится диагноз «туляремия». Кроме этого, в кожу пациента вводят тулярин и по местной реакции определяют наличие в организме возбудителя. Иногда используют и метод заражения лабораторных грызунов биоматериалом, взятым у больного человека. После заражения микроорганизм, выделенный из крови, исследуют с применением агглютинирующей сыворотки.
Лечение
Пациент нуждается в срочной госпитализации. В общем, я не открою Америки, если скажу, что для лечения этой бактериальной инфекции применяют антибиотики. Обычно назначают стрептомицин внутримышечно в дозе 0,5 г 2 раза в день, а при легочных и генерализованных формах - по 1 г 2 раза в день. Длительность курса 10-14 дней. Можно назначать гентамицин в дозе 1,7 мг/кг массы тела через каждые 8 ч в течение 10-14 дней. Используют тетрациклин (по 0,4-0,5 г 4 раза в день) или левомицетин (по 0,5-0,75 г 4 раза в день) также в течение 10-14 дней. Другое дело, что эта терапия эффективна при заражении дикими (не модифицированными генетически) штаммами туляремии.
За что надо благодарить наших военных биологов - уже в конце 70-х годов они должным образом "воспитали" туляремийный микроб. Мало того, что довели его вирулентность практически до вершины (смертность в 100%случаев при заражении), так еще и встроили в него гены антибиотикорезистентности. Пожалуйста, проводите экстренную химиопрофилактику - ничего не выйдет, наши бактерии могут выдержать что угодно. Кстати, несмотря на довольно обильное распространение туляремии в Советском Союзе и наличие множества природных очагов, на вооружение был поставлен штамм А (американский подвид), вызывающий и в "диком", неокультуренном виде более тяжелое заболевание у людей. Не брезговали наши военные добыванием заграничных штаммов самых разных болячек, а потом наши же биологи доводили это оружие до ума. Классическим стал пример совместных работ военных и биологов над геморрагическими лихорадками - но это уже тема для отдельного сообщения.
Начало работ по созданию нашего биологического оружия можно датировать 1926 годом. Первыми кандидатами оказались бактерии чумы, сибирской язвы и нашей знакомой - туляремии. Ее-то и применили в реальном бою в 1942-м - против наступавшей в ростовских степях группы войск Паулюса. Выпускать чуму и язву не рискнули - это было бы форменным безумием, эпидемия запросто бы охватила обширную территорию по обе стороны линии фронта. Поэтому обошлись туляремией: хотя смертность от нее и не превышала тогда 10 процентов (ведь это был немодифицированный штамм). Разносчиками заразы стали грызуны. На первых порах успех был ошеломляющ: не дойдя до Волги, Паулюс вынужден был сделать паузу в своем стремительном броске к Сталинграду. Но воспользоваться этим должным образом не удалось: болезнь перекинулась через линию фронта, и уже советские солдаты заполнили лазареты.
Теперь с грызунами вряд ли будут возиться. В 80-е годы производство поставили на поток и начиняли бактериями боеголовки ракет. Туляремией занимались на огромном заводе биопрепаратов в Омутнинске (Кировская область).
Вообще-то основным методом предупреждения людей от заражения туляремией в природных очагах является вакцина (живая, ослабленная). Ее однократное накожное введение обеспечивает иммунитетом на 5-7 лет. Такой вакцинации достаточно, чтобы поддержать баланс при естественных угрозах заражения. Но опять же при возможном применении боевого штамма туляремии возникает большой вопрос об эффективности этой меры. В такой ситуации необходимо экстренно проводить упреждающую антибиотикотерапию, которая при одновременном применении убьет ослабленных микробов из вакцины, и стойкий иммунитет не выработается. Хотя все же туляремия стоит на 3 месте по опасности (после чумы и сибирской язвы) среди бактериальных инфекций, недооценивать ее поражающие возможность не стоит. Длительное и тяжелое течение, медленное выздоровление (если повезет и диагноз будет поставлен вовремя, а значит и лечение успеет), а так же возможная инвалидность делают это заболевание очень и очень серьезным противником.
Прививка
В 2005 году на территории Российской Федерации был зафиксирован мощный рост заболеваемости туляремией. Связан он был с приостановлением тотальной вакцинации жителей местностей, являющихся природными очагами инфекции. Для вакцинации используется живая вакцина, представляющая собой лиофилизат. Прививать можно всех жителей пораженных местностей, начиная с семилетнего возраста. Уже через три – четыре недели у вакцинированных людей вырабатывается стойкий иммунитет на пять лет. Желательно делать прививку и тем, кто отправляется в природные очаги инфекции на временные работы или тем, кто недавно вернулся из таких мест. До вакцинации пациенту делают кожную пробу на наличие специфического иммунитета, если реакция отрицательна, показана вакцинация. Вакцину вводят внутрикожно или накожно. Повторную вакцинацию проводят через пять лет. Можно одновременно ввести вакцины против чумы, туляремии и бруцеллеза, но введение должно быть в разные точки тела.
Противопоказания к вакцинации
Наличие специфического иммунитета к туляремии, Острый период любого заболевания, Иммунодефициты, Системные заболевания соединительных волокон, Недоброкачественные опухоли и болезни крови, Возвратные формы дерматологических недугов, Аллергии, Беременность и кормление грудью.
Осложнения.
В течении болезни могут наблюдаться специфические осложнения (вторичная туляремийная пневмония, перитонит, перикардит, вторичный туляремийный менингит и менингоэнцефалит), а также абсцессы, гангрена легких и др., что обусловлено вторичной бактериальной флорой.
Процедуры и операции:
| 1. | Консультация дерматолога и пульмонолога | ||
| 2. | Общий анализ мочи | ||
| 3. | Обследование на одну инфекцию (ПЦР соскоб) | ||
| 4. | Рентгенография легких обзорная | ||
| 5. | Посев соскоба/отделяемого на микрофлору | ||
| 6. | Компьютерная томография легких | ||
| 7. | Спиральная компьютерная томография легких | ||
Литература