Отравление щелочами и кислотами
Отморожения
Отморожение - это поражение частей тела произошедшее в результате воздействия низких температур.
ФАКТОРЫ РИСКА
Факторы, вызывающие отморожение:
1. Метеорологические (повышенная влажность, ветер, метель, внезапный переход от низких температур к более высоким и наоборот и т. д.).
2. Механические, затрудняющие кровообращение (тесная одежда и обувь).
3. Факторы, снижающие сопротивляемость тканей (перенесенные ранее отморожения, сосудистые заболевания и трофические изменения конечностей, пребывание конечностей в согнутом положении в течение длительного времени (что приводит к пережиманию кровеносных сосудов и нарушению кровообращения в конечностях), длительная неподвижность конечностей).
4. Факторы, снижающие общую сопротивляемость организма (ранения и кровопотери, шоковые состояния, переутомление и истощение организма, голод, острые инфекционные заболевания, обморок, алкоголизм, курение).
Отморожения возникают в результате действия различных НИЗКОТЕМПЕРАТУРНЫХ ФАКТОРОВ:
1. Действие холодного воздуха. Наблюдается в основном в мирное время. Холодным воздухом преимущественно повреждаются дистальные отделы конечностей.
2. Действие длительного охлаждения во влажной среде (траншейная стопа). Возникает в результате продолжительного (не менее 3-4 суток) пребывания на мокром снегу, во влажных окопах, блиндажах, когда по определенным причинам невозможно хотя бы на короткое время полностью согреть ноги и сменить мокрую обувь.
3. Действие холодной воды на тело при его длительном пребывании в воде. Наблюдается у лиц, вынужденных долгое время находиться в холодной воде (ниже +8 °С).
4. Контакт с охлажденными предметами (до температуры -20 °С и ниже), имеющими высокую теплопроводность.
СТЕПЕНИ
Выделяют несколько степеней отморожения:
1 степень – происходит побледнение участка кожного покрова, которое после согревания переходит в покраснение, пораженный участок немеет, утрачивает чувствительность, возможны жжение, зуд, боли.
2 степень – симптомы те же, что и при первой степени, но через несколько дней на пораженном участке появляются пузыри.
3 степень – омертвение тканей, пузыри наполнены темным кровянистым содержимым, заживают такие травмы около месяца, образуя рубцы.
4 степень – пузыри образуются на наименее отмороженных участках кожи, наиболее пораженный участок имеет резко синюшный цвет, значительно отекает после согревания. При отморожении 4 степени поражаются все мягкие ткани, возможно поражение суставов и костей.
ЛЕЧЕНИЕ
В первую очередь необходимо прекратить воздействие поражающего фактора – холода, то есть пострадавшего необходимо доставить в теплое место, при этом очень важно не допустить резкого согревания пораженного участка тела, лечение будет намного проще, если отмороженная часть согреется за счет восстановления нормального кровоснабжения. Промерзшую или промокшую одежду нужно снять, на отмороженные участки наложить повязки из материала плохо проводящего тепло (клеенка поверх ватно-марлевой повязки). Отмороженные конечности нужно фиксировать, что бы не допустить травм кровеносных сосудов, для этого применяются куски фанеры или плотного картона, прибинтовывающиеся поверх повязки. Пострадавшему можно дать теплый чай и горячую пищу. В случае отморожений 2-4 степени необходимо как можно скорее вызвать врача.
НЕЛЬЗЯ: растирать пораженные участки снегом и другим холодом, смазывать маслом и вазелином
ПОСЛЕДСТВИЯ
• полное выздоровление (заживление участка отморожения путем эпителизации поверхностных ран и кожной пластики глубоких холодовых поражений) и полное восстановление функций отмороженного участка;
• заживление холодовой раны с частичной или полной потерей трудоспособности;
• смерть больного с холодовой травмой.
Последствия отморожения принято рассматривать как состояние здоровья больного на момент выписки из лечебного учреждения.
Знаки бедствия
Спасателями разработана и используется международная кодовая таблица.
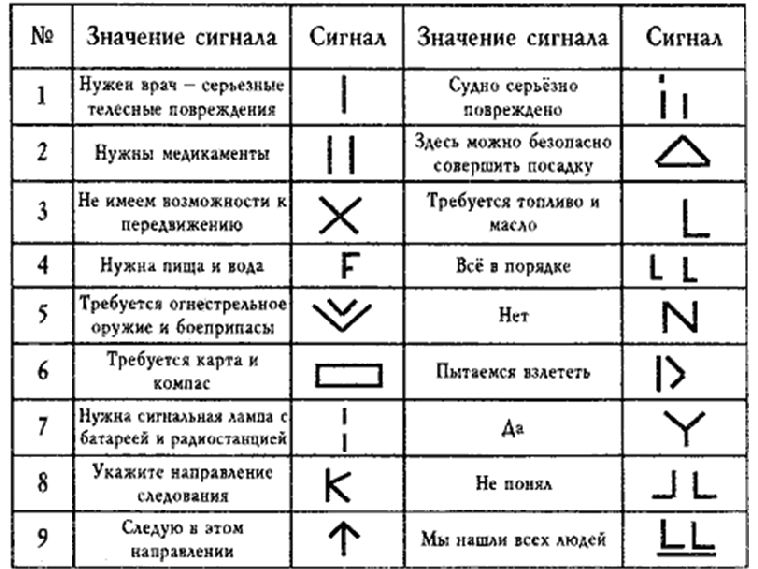
Сигналы выкладываются на хорошо просматриваемых с воздуха местах - на полянах, незалесенных склонах холмов. Рекомендуемые размеры сигналов - не менее 10 м в длину, 3 м в ширину и 3 м между знаками. Для изготовления знаков можно использовать любые материалы, имеющиеся в распоряжении. Главное требование - они должны хорошо выделяться на земной поверхности. Для выкладывания знаков пригодны предметы одежды, палатки, спальные мешки, спасательные жилеты и т.д.
При отсутствии снаряжения сигнальный знак можно выкопать, снимая дерн и укладывая его перевернутый рядом с траншеей, увеличивая ширину знака. На снегу хорошо виден знак, выложенный еловым лапником.
Ожоги
Ожоги - группа тяжелых повреждений организма, вызванных действием на поверхность тела термических, химических и термохимических, электрических, лучевых и световых факторов.
ВИДЫ ОЖОГОВ
1)Термические ожоги возникают в результате действия на ткани высокой температуры пламени, жидкостей, раскаленных предметов, нагретых до высокой температуры паров и газов.
2)Химические ожоги возникают в результате действия на кожу и слизистые оболочки химически активных веществ (кислот, щелочей, некоторых солей, белого фосфора, галогенов, щелочных и щелочноземельных металлов, соков некоторых ядовитых растений и пр.).
3)Электрические ожоги возникают в результате действия электрического тока или пламени электрической дуги на кожу и подкожные ткани.
4)Световые ожоги возникают в результате действия мощного потока светового излучения на открытые участки кожи во время наземного, надводного или воздушного ядерного взрыва или при применении лазерного оружия. Световые ожоги возникают на открытых участках тела, обращенных в сторону вспышки.
5)Лучевые ожоги возникают в результате однокомпонентного или суммарного действия высоких доз проникающей радиации (альфа-, бета-, гамма-лучей и нейтронов) на кожу и слизистую оболочку глаз.
СТЕПЕНИ
I степень - раздражение и повреждение ороговевшего эпидермиса. Симптомами ожогов этой степени являются боль, покраснение кожи и отек мягких тканей.
II степень - повреждение эпидермиса до сосочкового слоя. На коже образуются волдыри, наполненные серозной жидкостью янтарного цвета.
IIIA степень - повреждение дермы до придатков кожи (потовых, сальных желез, волосяных фолликулов и их каналов). Как правило, кожа утрачивает слой эпидермиса, или он покрывает рану в виде легко удаляемых лоскутов. Болевая чувствительность снижена. В дальнейшем в течение 3-5 суток на ранах формируется тонкий некротический струп.
IIIБ степень - тотальный некроз кожи до подкожной жировой клетчатки.
IV степень - некроз кожи, подкожной жировой клетчатки, поверхностной фасции, мышц и костей. Визуально в ране обнаруживаются глубокие структуры - мышцы, сухожилия и кости.
Определение площади ожогов. Правильное определение площади и глубины ожогов является важным условием для назначения адекватного лечения. Площадь ожогового поражения - это соотношение площади ожоговой поверхности к общей площади тела, выраженное в процентах.
Метод Долинина. В.А. Долинин (1983) для измерения площади ожога предложил резиновый штамп, на котором изображены силуэты передней и задней поверхности тела человека, разделенные на 100 участков. Передняя поверхность имеет 51, а задняя - 49 равных участков, каждый из которых соответствует 1 % поверхности тела. Площадь ожога обозначается зарисовкой соответствующих участков, после чего производится ее подсчет.
Метод "ладони". Этот метод основан на том допущении, что площадь ладони пострадавшего составляет приблизительно 1 % площади его тела.
При ограниченных ожогах, особенно расположенных на разных участках тела, можно определить количество условно спроектированных на рану "ладоней" пострадавшего, покрывающих поверхность ожога.
Метод Постникова. Поверхность ожога накрывается стерильной прозрачной пленкой, и ожог обводится по контуру бриллиантовым зеленым. Площадь ожога вычисляется с помощью миллиметровой бумаги. Этот метод наиболее точен, однако он требует значительных затрат времени, что в некоторых случаях недопустимо, поскольку тяжелообожженным требуется срочное проведение реанимационных мероприятий.
Метод Ленда и Броудера. Этот метод применяется для определения по стандартным таблицам площади ожога у детей в соответствии с возрастным соотношением площади некоторых частей их тела. Так, у детей до года площадь головы и шеи составляет 21 % поверхности тела, в то время как площадь передней поверхности туловища - 16 %, задней поверхности туловища - 16 %, бедра - 5,5 %, голени и стопы - 8,5 %, промежности - 1 %. При достижении взрослого возраста площадь головы и шеи уменьшается до 9 %, а площадь передней поверхности туловища увеличивается до 18 %, задней поверхности туловища - до 18 %, бедра - до 9 %, голени, стопы - до 9 %, промежности - 1 %.
ПЕРВАЯ ПОМОЩЬ
Общие правила при ожогах:
1.Охладить обожженный участок водой, чтобы не дать жару ожога распространиться в разные стороны и вглубь тканей.
2. Охлаждение также поможет облегчить боль.
При термических ожогах охлаждать 10 минут, при химических - 20 минут. Слишком серьезные ожоги необходимо охлаждать сразу же, еще до начала сердечно-легочной реанимации.
3.Если у пострадавшего отсутствует дыхание и/или пульс, приступить к сердечно-легочной реанимации. Если пострадавший без сознания, но дышит - перевести его в безопасное положение.
4.Снять любую узкую одежду, а также часы, браслеты, пояса, ожерелья или кольца, иначе от них будет намного труднее и болезненнее избавиться, когда разовьется отек.
5.Покрыть ожог перевязочным материалом или неиспользованным ранее пластиковым пакетом.
6.Никогда не снимать одежду, которая прилипла к кожным покровам. При необходимости срезать не прилипшую одежду вокруг обожженного участка, но не стягивать ее, поскольку можно легко причинить большие повреждения и травмировать обожженную плоть.
6.Не вскрывать волдыри, не отслаивать кожу. В противном случае возможно инфицирование в месте ожога и образование шрамов при заживлении.
7.Не применять масел, мазей и лосьонов.
8.Не накладывать лейкопластырей на место ожога: сдирая пластырь, можно отслоить кожу.
Переломы
А) ПЕРЕЛОМ КЛЮЧИЦЫ
ПРИЧИНЫ
Типичная причина перелома ключицы – травма (прямой удар или падение на руку).
ПРИЗНАКИ
Клиническая картина слома довольно специфична – определенные признаки позволяют с большой долей уверенности исключить перелом руки или другие предположения. Несмотря на то, что окончательный вердикт вынесет травматолог, даже непрофессионал может предположить, что имеет место слом парной кости пояса верхних конечностей.
Симптомы, которые помогут убедиться в диагнозе:
• болезненность в травмированной области, которая усиливается при пальпации или движениях рукой;
• хруст в месте ушиба при движении поврежденной конечности;
• патологическая подвижность в области травмы;
• припухлость и отечность мягких тканей в месте предполагаемого удара;
• визуально определяемая деформация представляет собой смещенные костные отломки, которые не прорывают кожу, а натягивают ее наподобие палатки;
• подкожное кровоизлияние в области надплечья;
• сглаженная надключичная ямка;
• укорочение надплечья, смещение кпереди и опущение плеча.
Типичная поза пострадавшего при получении травмы такого характера носит вынужденный характер: здоровой конечностью он удерживает предплечье и локоть поврежденной руки, прижимая их к корпусу.
Ключица – единственная кость, которая соединяет грудную клетку и руку, поэтому в случае ее перелома рука визуально удлиняется. Под тяжестью конечности, а также вследствие сокращения подключичной и большой грудной мышцы периферический костный отломок смещается вниз.
Грудинно-ключичная мышца смещает центральный отломок кости вверх и кзади, в результате чего отломки сближаются и заходят друг на друга – появляется выступ в области надплечья, напоминающий по форме палатку.
ПЕРВАЯ ПОМОЩЬ
Для того, чтобы восстановить ключицу, в первую очередь следует крайне осторожно обращаться с поврежденной конечностью и не предпринимать попыток вправить костные отломки, выступающие под кожей.
Грамотное оказание первой помощи заключается в придании пострадавшему позы, в которой мышцы плечевого пояса поврежденной конечности расслабляются, а отломки костей становятся наименее подвижными.
Подобные действия направлены на купирование болевого синдрома и предотвращение основной опасности – повреждения острыми краями фрагментов поврежденной кости сосудисто-нервного пучка, расположенного под ней.
Необходимо помочь пострадавшему согнуть обе руки в локтях, отвести надплечья назад и заложить ему за спину прочную палку (толстую ветку, швабру и др.) таким образом, чтобы она удерживалась в локтевых сгибах. Такое положение следует сохранять при транспортировке пострадавшего в травматологический пункт или лечебное учреждение.
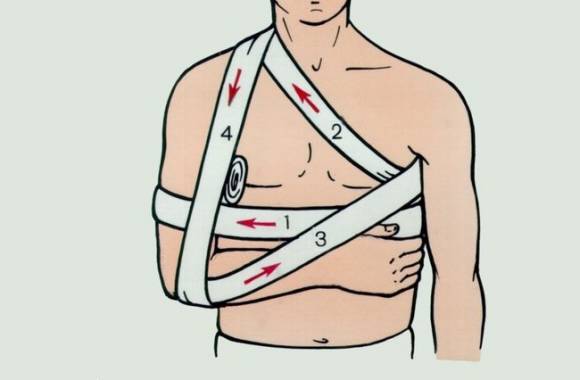
НАЛОЖЕНИЕ ПОВЯЗКИ ДЕЗО
Оснащение: бинт шириной 20 см, ватно-марлевый валик, ножницы, булавка или лейкопластырь.
Примечание: Закрепляющий тур бинта всегда проводят к больной руке вокруг туловища, плотно прижимая им плечо к грудной клетке. При наложении повязки на левую руку ходы бинта идут слева направо, а при бинтовании правой руки - справа налево, руке придают согнутое положение в локтевом суставе под прямым углом, локоть отводят несколько назад, а плечо в процессе бинтования приподнимают кверху.
1.Повязку Дезо накладывают после предварительного вкладывания в подмышечную впадину валика из ваты, обернутого марлей. После осторожно согнуть поврежденную конечность в локтевом суставе, привести и прижать к груди.
2.Сделать два закрепляющих тура бинта по груди, больной руке в области плеча, спине и подмышечной впадине со стороны здоровой конечности.
3.Вести бинт через подмышечную впадину здоровой стороны по передней поверхности груди косо на надплечье больной стороны.
4.Опустить бинт вниз по задней поверхности больного плеча под локоть.
5.Обогнуть локтевой сустав и, поддерживая предплечье, направить бинт косо в подмышечную впадину здоровой стороны. Вести бинт из подмышечной впадины по спине на больное надплечье.
6.Вести бинт с надплечья по передней поверхности больного плеча под локоть и обогнуть предплечье. Направить бинт по спине в подмышечную впадину здоровой стороны. Повторять туры бинта до полной фиксации плеча.
7.Закончить повязку двумя закрепляющими турами по груди, больной руке в области плеча, спины. Заколоть конец повязки булавкой.
Б) Перелом пальца
Перелом пальца – достаточно частая травма для людей и профилактики от нее нет, разве что ходить в железных рукавицах. Признаки перелома пальца имеет достаточно выразительные, не зависимо от того, это перелом пальца ноги или руки. Есть несколько видов переломов – открытый, закрытый, краевой, со смещением.
ПРИЗНАКИ ПЕРЕЛОМА
Если сказать в общем, то перелом пальца, что на ноге что на руке – аналогичен, но существуют свои особенности. Внешние признаки перелома пальца не всегда способны описать полную картину и идентифицировать перелом. Например, такие симптомы как припухлость, гематома и посинение внешних кожных покровов в области травмы могут скрывать за собой не перелом, а банальный ушиб. Даже краевой перелом пальца можно сразу не определить. А вот такие симптомы как укорочение фаланги, крепитация (хруст костей), очень сильная боль при попытке совершить привычные движения – дают повод предположить, что у вас действительно перелом. При ощупывании можно почувствовать выступ кости, возможно, кровоизлияние. Естественно, самый достоверный способ определить точный диагноз – пройти рентгенологическое исследование, поскольку симптоматика часто бывает недостоверной.
Из раны могут торчать кости, а функциональность конечности просто уходит на второй план. Как правило, данный перелом не сопровождается обильным кровотечением, поскольку в пальцах отсутствуют центральные артерии. Пациент просто будет испытывать невыносимую боль, особенно при совершении движений. Если симптомы не совсем подходят, возможно у вас просто ушиб пальца. Так же возможен элементарный вывих пальца руки или ноги.
ПЕРВАЯ ПОМОЩЬ
В первые секунды после травмы необходимо оказать первую до госпитальную помощь пострадавшему. Первая помощь при переломе пальца заключается в обездвиживании поврежденного пальца. Для этого используют шину. В качестве шины прекрасно подойдут палочки для мороженного, шариковые ручки, веточки дерева, и для закрепления – кусочек бинта или ткани. Чтобы снизить болевой синдром и отек, на область травмированного пальца можно приложить кусок льда или холодную бутылку с водой. Предварительно лед нужно обвернуть в ткань или полотенце.

Краш-синдром
Синдром длительного сдавления, или краш-синдром - это патологический симптомокомплекс, вызванный длительным (более 4 ч) сдавлением мягких тканей.
Особенность этого синдрома в том, что он развивается после извлечения пострадавшего из-под обломков, когда в общий кровоток попадают продукты распада из поврежденных тканей, особенно мышц (миоглобин).
В развитии краш-синдрома имеют значение три фактора:
- сильное болевое раздражение, приводящее к шоку;
- травматическая токсемия за счет всасывания продуктов распада;
- плазмо- и кровопотеря вследствие массивного отека конечностей.
Алгоритм оказания первой доврачебной помощи при СДС на месте происшествия:
1) Освобождение пострадавшего, начиная с головы.
2)Наложение резинового жгута на конечности до полного освобождения пострадавшего.
Осмотр конечности.
3)Освобождение конечности от жгута.
ПОМНИТЕ: жгут оставляется только при артериальном кровотечении и обширном размозжении конечности.
4)Наложение асептической повязки на ссадины, раны при их наличии.
5)Тугое бинтование конечности эластичным или обычным бинтом от периферии к центру.
6)Транспортная иммобилизация конечности.
7)Охлаждение конечности.
8)Обильное питье при отсутствии повреждений органов брюшной полости: - горячий чай, кофе с добавлением алкоголя (50 мл 40-70%); - содово-солевой раствор (1/2 ч. ложки питьевой соды и 1 ч. ложка поваренной соли на 1 л воды).
9)Согревание
10)Оксигенотерапия (доступ свежего воздуха, кислорода).
11)Транспортировка в лечебно-профилактическое учреждение на носилках в положении на спине.
Реанимация
Реанимация (оживление) - комплекс мероприятий, направленных на восстановление основных жизненных функций организма, находящегося в состоянии клинической смерти.
Причинами внезапной остановки сердца являются инфаркт миокарда, закупорка (обструкция) верхних дыхательных путей инородными телами, рефлекторная остановка сердца, ранение сердца, анафилактический шок, электротравма, утопление, тяжёлые метаболические нарушения (гиперкалиемия, метаболический ацидоз).
ПРИЗНАКИ ОСТАНОВКИ СЕРДЦА
1) отсутствие пульса на сонной артерии;
2) расширение зрачков с отсутствием их реакции на свет;
3) остановка дыхания;
4) отсутствие сознания;
5) бледность, реже цианоз кожных покровов;
6) отсутствие пульса на периферических артериях;
7) отсутствие АД;
8) отсутствие тонов сердца.
СЕРДЕЧНО-ЛЕГОЧНАЯ РЕАНИМАЦИЯ
ЭТАПЫ:
I - восстановление проходимости дыхательных путей;
II – искусственная вентиляция легких;
III - массаж сердца;
IV - дифференциальная диагностика, лекарственная терапия, дефибрилляция сердца.
Первые три этапа могут быть проведены во внебольничных условиях, причём не обязательно медицинским персоналом, лицами, имеющими соответствующие навыки по реанимации. IV этап осуществляется врачами скорой помощи и реанимационных отделений.
ЭТАП I - восстановление проходимости дыхательных путей
Причиной нарушения проходимости дыхательных путей могут быть слизь, мокрота, рвотные массы, кровь, инородные тела, западение языка.
Пострадавшего или больного необходимо уложить на спину на твёрдую поверхность, повернув голову набок, скрещёнными I и II пальцами левой руки раскрыть рот и очистить полость рта носовым платком (салфеткой), намотанным на II или III палец правой руки. Затем голову нужно повернуть прямо и максимально запрокинуть назад. При этом одна рука располагается под шеей, другая - на лбу, фиксируя голову. При запрокидывании головы назад нижняя челюсть оттесняется вместе с корнем языка, в результате проходимость дыхательных путей восстанавливается. Для устранения их непроходимости применяют также воздуховоды.
ЭТАП II - ИВЛ
На первых этапах сердечно-лёгочная реанимации осуществляется методами изо рта в рот, изо рта в нос и изо рта в рот и нос.
Для проведения искусственного дыхания изо рта в рот оказывающий помощь становится сбоку от пострадавшего (а если тот лежит на земле - опускается на колени), одну руку просовывает под шею, другую кладёт на лоб, максимально запрокидывает голову назад, I и II пальцами зажимает крылья носа, делает вдох и, плотно прижав свой рот ко рту пострадавшего, производит резкий выдох. Затем отстраняется до осуществления больным пассивного выдоха. Объём вдуваемого воздуха - от 500 до 700 мл. Частота дыхания - 12-18 в минуту. Контролем правильности проведения искусственного дыхания является экскурсия грудной клетки - раздувание при вдохе и спадение при выдохе.
При травматических повреждениях нижней челюсти или если челюсти плотно стиснуты, рекомендуют проводить ИВЛ методом изо рта в нос. Для этого, положив руку на лоб пострадавшего, запрокидывают его голову назад, другой рукой захватывают нижнюю челюсть и плотно прижимают её к верхней, закрывая рот. Губами захватывают нос пострадавшего и производят выдох. ИВЛ описанными методами необходимо осуществлять через марлю или носовой платок, чтобы предупредить инфицирование дыхательных путей оказывающего помощь.
ЭТАП III – непрямой массаж сердца
Сжатие сердца позволяет искусственно создать сердечный выброс и поддержать циркуляцию крови в организме. При этом восстанавливается кровообращение жизненно важных органов: мозга, сердца, лёгких, печени, почек. Эффективность искусственного дыхания и кровообращения определяют по сужению зрачков, наличию пульсации на сонных и бедренных артериях при сдавлении грудной клетки и сердца, уменьшению бледности и цианотичности (синюшности) кожных покровов. Различают непрямой (закрытый) и прямой (открытый) массаж сердца.
На догоспитальном этапе, как правило, проводят непрямой массаж, при котором сердце сжимают между грудиной и позвоночником. Манипуляцию осуществляют, уложив больного на твёрдую поверхность или подложив под его грудную клетку щит. Ладони накладывают одна на другую под прямым углом, расположив их на нижней трети грудины и отступив кверху от места прикрепления мечевидного отростка к грудине на 2 см. Надавливая на грудину с усилием, равным 8-9 кг, смещают её к позвоночнику на 4-5 см. Массаж сердца осуществляют непрерывно ритмичным надавливанием на грудину выпрямленными руками с частотой 60 в минуту.
НЕПРЯМОЙ МАССАЖ СЕРДЦА
Реанимационные мероприятия могут проводить один или два человека. Если помощь оказывает один человек, он становится сбоку от пострадавшего. После установления диагноза остановки сердца очищают полость рта и производят 4 вдувания в лёгкие методами изо рта в рот или изо рта в нос. Затем последовательно чередуют 15 надавливаний на грудину с 2 вдуваниями в лёгкие.
Если реанимационные мероприятия проводят два человека, один из них осуществляет массаж сердца, другой - ИВЛ. Соотношение между ИВЛ и закрытым массажем составляет 1:5, т.е. одно вдувание в лёгкие осуществляют через каждые 5 надавливаний на грудину. Проводящий ИВЛ контролирует по наличию пульсации на сонной артерии правильность проведения массажа сердца, а также следит за состоянием зрачков. Реанимирующие периодически меняются местами.
Эффективной реанимацию считают при возобновлении самостоятельных сердечных сокращений, сужении зрачков и появлении их реакции на свет, восстановлении цвета кожных покровов и уровне АД не ниже 70 мм рт.ст. Возобновление самостоятельного дыхания не обязательно.
Реанимирующий периодически должен следить за состоянием зрачков. Через каждые 2-3 мин необходимо прекращать массаж сердца, чтобы по пульсу на сонной артерии определить появление самостоятельных сокращений сердца. С этого момента массаж сердца прекращают и продолжают ИВЛ. Показанием к прекращению реанимационных мероприятий в случае их неэффективности служат чёткие признаки биологической смерти.
Этап IV - дифференциальная диагностика, медикаментозная терапия, дефибрилляция сердца
Осуществляется медицинским работником
Утопление
У утонувшего сроки клинической смерти сокращаются до 3 мин. Тонущий человек, пытаясь спастись, прилагает громадные мышечные усилия, что приводит к расходу всего запаса кислорода, поэтому необходимо как можно раньше начать ИВЛ - сразу, как только лицо тонущего будет над водой, ещё во время буксировки его к катеру или берегу. Тогда же при остановке сердца начинают непрямой его массаж, продолжая искусственное дыхание. Тратить время на удаление воды из нижних дыхательных путей не следует.
Возможностей для проведения сердечно-лёгочной реанимации на берегу больше. При утоплении всегда переполняется водой желудок, поэтому необходимо как можно раньше удалить из него воду. Пострадавшего поворачивают на бок и надавливают рукой на эпигастральную область, затем очищают полость рта от слизи, песка, ила и немедленно приступают к проведению реанимации. Если у пострадавшего остановки сердца нет, но дыхание отсутствует, осуществляют ИВЛ методом изо рта в рот. В случае клинической смерти проводят полную сердечно-легочную реанимацию (участвуют 1 или 2 человека).
При утоплении в пресной воде, осмолярность которой ниже осмолярности крови, жидкость из альвеол быстро всасывается в кровь. Поэтому нет необходимости тратить время на удаление воды из трахеи и бронхов. При утоплении в солёной воде с концентрацией соли до 3,5- 4% по закону осмолярности жидкая часть крови (плазма) устремляется в верхние дыхательные пути. Альвеолы, трахея и бронхи могут быть заполнены пенистой жидкостью, что мешает проведению ИВЛ. Жидкость можно частично удалить, подняв пострадавшего за нижнюю часть туловища так, чтобы верхняя часть туловища и голова свисали. Эту манипуляцию следует проводить очень быстро.
При утоплении в холодной воде проявляется эффект гипотермии, на фоне которой снижаются обменные процессы и потребление кислорода клетками мозга. Продолжительность клинической смерти при этом удлиняется, и оживление может быть успешным даже при длительном пребывании пострадавшего под водой (более 20 мин).
Все пострадавшие должны быть направлены для дальнейшего лечения и наблюдения в отделение реанимации.
Электрический ток
Поражение электрическим током может вызвать остановку дыхания, а затем и сердца. В большинстве случаев человек непосредственно соприкасается с источником энергии, становясь звеном электрической цепи, однако возможно воздействие электрической энергии на расстоянии - при мощном электрическом разряде. Источником электротравм может стать почва при ударе молнии в землю или падении на землю оголенных электрических проводов.
При оказании первой помощи прежде всего необходимо освободить пострадавшего от источника тока. Для этого можно использовать любой предмет, не проводящий электрический ток (деревянная палка, резиновые перчатки, топор с деревянной ручкой, вытянуть пострадавшего за шиворот).
Если смертельных поражений нет, пострадавшего укладывают горизонтально, обеспечив ему полный покой. При отсутствии дыхания нужно немедленно начать ИВЛ методом изо рта в рот, при остановке сердца - непрямой его массаж. (см. Реанимация)
Отравление угарным газом
Угарный газ (СО) – это продукт горения, который попадет в воздух и при вдыхании негативно воздействует на организм человека. Отравление этим веществом является опасным для жизни состояниям, поскольку без оказания своевременной медицинской помощи может закончиться смертью больного. Кроме того, даже если больной выживает после тяжелого отравления, серьезные патологические изменения в органах (в частности в головном мозге) могут остаться на длительное время, проявляясь различными неврологическими и психическими расстройствами.
В быту основной источник угарного газа – это отопительные приспособления при неправильном их использовании или неисправности. Вредное вещество также может попасть в легкие, если человек находится в задымленном помещении во время пожара или в закрытом гараже или салоне машины при включенном автомобильном двигателе.
Помимо этого, длительное пребывание вблизи крупных автострад с большим потоком машин и постоянным попаданием в атмосферу выхлопных газов также может закончиться отравлением угарным газом, поскольку концентрация этого опасного вещества на оживленных трассах превышает порог, способный оказать вред здоровью.
ДЕЙСТВИЕ НА ОРГАНИЗМ
После попадания в кровь угарный газ блокирует гемоглобин, образуя с ним комплекс – карбоксигемоглобин, который лишен способности переносить кислород тканям. Это приводят к кислородному голоданию каждой клетки организма человека, но в первую очередь в таких условиях от гипоксии страдает головной мозг. Помимо этого, угарный газ активно включается в различные окислительные реакции, что также негативно отражается на тканях и органах.
СИМПТОМЫ
Если концентрация опасного газа в помещении не велика и воздействие его на организм было не длительным, развиваются признаки легкого отравления:
- головная боль;
- пульсация висков;
- тошнота, рвота;
- сильное сердцебиение, возможно повышение АД;
- слезотечение;
- боль в груди;
- головокружение;
- сухой кашель;
- покраснение кожи.
Если угарный газ продолжает воздействовать на организм, человек становится заторможенным, у него появляется сонливость и двигательные нарушения (больной не может передвигаться, хотя и находится в сознании).
Для тяжелого отравления, которое может развиться и при нескольких глубоких вдохах воздуха с высокой концентрацией СО, характерны такие симптомы, как потеря сознания, судороги, дыхательные расстройства, посинение кожных покровов. Далее наступает кома, происходит остановка дыхания и сердечной деятельности, что приводит к смерти потерпевшего.
Частыми осложнениями у человека, отравившегося угарным газом, являются патологические изменения со стороны головного мозга (нарушение кровообращения, отек мозгового вещества, кровоизлияния при геморрагическом инсульте), а также различные проблемы со зрением и слухом.
ПЕРВАЯ ПОМОЩЬ
Первое, что необходимо сделать, – это вывести или вынести пострадавшего на открытый воздух и вызвать скорую помощь. Далее следует обеспечить хороший доступ кислорода к легким больного – расстегнуть воротник, развязать галстук, шарф, ослабить ремень и т.д. Параллельно необходимо следить, чтобы больной не переохладился, и если он находится в сознании – дать крепкий сладкий чай, теплое щелочное питье. Если же у человека проявление симптомов отравления газом СО ярко выражены, например потерпевший потерял сознание, перестал дышать или у него не нащупывается пульс, необходимо незамедлительно начать сердечно-легочную реанимацию.
Еще очень важный момент, который необходимо помнить: человек, заходящий в комнату, где есть источник угарного газа, чтобы спасти пострадавших, должен глубоко вдохнуть и уже в задымленном помещении стараться не дышать и долго не находиться. Также рекомендуется при возможности открыть окна, чтобы прекратить накопление опасного газа.
ПРОФИЛАКИКА
Чтобы предупредить утечку угарного газа и отравление им, следует:
- Систематически проводить проверку и при необходимости чистку и ремонт отопительных приборов, дымоходов, вентиляционных шахт.
- Установить в доме специальный датчик тревоги, который определяет утечку угарного газа.
- Не заводить машину в плохо проветриваемом помещении.
- Не спать в заведенной машине.
- Не находится длительное время на автомобильных трассах, загруженных транспортом, например, в «час пик».
- Стоит всегда помнить, что от того, как быстро будет оказана пострадавшему первая помощь от угарного газа, зависит прогноз сохранения человеческой жизни.
Отравление щелочами и кислотами
При отравлении (приеме внутрь) концентрированными кислотами и едкими щелочами очень быстро развивается тяжелое состояние, которое объясняется в первую очередь возникшими обширными ожогами слизистой оболочки полости рта, глотки, пищевода, желудка, а нередко и гортани, позднее — воздействием всосавшихся веществ на жизненно важные органы (печень, почки, легкие, сердце). Концентрированные кислоты и щелочи обладают резко выраженными свойствами разрушать ткани. Слизистые оболочки — значительно менее прочные ткани, чем кожа, поэтому они разрушаются и некротизируются быстрее и глубже.
На слизистой оболочке рта, на губах возникают ожоги и струпья. При ожогах серной кислотой струпья черного цвета, азотной — серо-желтого, при ожогах соляной — желтовато-зеленого, при ожоге уксусной — серо-белого цвета.
Щелочи легче проникают через ткани и поэтому поражают их на большую глубину. Ожоговая поверхность очень рыхлая, распадающаяся, белесоватого цвета.
Тотчас после приема внутрь кислоты или щелочи у больных возникают сильные боли во рту, за грудиной, в эпигастральной области. Больные мечутся от болей. Почти всегда наблюдается мучительная рвота, часто с примесью крови. Быстро возникает болевой шок. Возможен отек гортани с последующим развитием акфиксии. При приеме больших количеств кислоты или щелочи очень быстро нарастает сердечная слабость, коллапс.
Тяжело протекают отравления нашатырным спиртом. Болевой синдром при этом поражении сопровождается удушьем, так как страдают и дыхательные пути.
ПЕРВАЯ ПОМОЩЬ
Оказывающий первую помощь должен сразу выяснить, какое вещество вызвало отравление, так как от этого зависят способы оказания помощи.
При отравлении концентрированными кислотами, если нет симптомов прободения пищевода и желудка, необходимо прежде всего:
Промыть желудок через толстый зонд 6—10 л теплой воды с добавлением жженой магнезии (20 г на 1 л жидкости). При отсутствии магнезии можно использовать известковую воду.
Сода для промывания желудка ПРОТИВОПОКАЗАНА! Применение «малых промываний», т. е. 4—5 стаканов воды с последующей искусственно вызываемой рвотой, не облегчает состояния пострадавшего, а иногда даже способствует всасыванию яда.
Если невозможно осуществить промывание через зонд, то таким больным можно давать пить молоко, растительное масло, яичные белки, слизистые отвары и другие обволакивающие средства.
При отравлении карболовой кислотой и ее производными (фенол, лизол) молоко, масло, жиры ПРОТИВОПОКАЗАНЫ! В этом случае дают пить жженую магнезию с водой и известковую воду.
Эти вещества показаны и при отравлениях всеми другими кислотами.
Для уменьшения болей в области эпигастрия можно положить пузырь с холодной водой или льдом.
При отравлениях концентрированными ЩЕЛОЧАМИ также необходимо:
Немедленно промыть желудок 6—10 л теплой воды или 1% раствором лимонной или уксусной кислоты. Промывание показано в первые 4 ч после отравления.
В случае отсутствия зонда и невозможности промывания (тяжелое состояние, отек гортани и др.) дают пить обволакивающие средства, 2—3% раствор лимонной или уксусной кислоты (по 1 столовой ложке каждые 5 мин). Можно дать лимонный сок.
Полоскания и прием растворов натрия гидрокарбоната ПРОТИВОПОКАЗАНЫ!
Основная задача первой помощи — немедленная доставка пострадавшего в лечебное учреждение, где ему будет оказана неотложная врачебная помощь.
Следует помнить, что при подозрении на перфорацию пищевода или желудка (резкие боли в животе, невыносимые боли за грудиной) поить пострадавшего и тем более промывать желудок не следует.
Шок и обморок
Шок - остро возникшее критическое состояние организма с прогрессирующей недостаточностью системы жизнеобеспечения, обусловленное острой недостаточностью кровообращения, микроциркуляции и гипоксией тканей.
При шоке изменяются функции сердечно-сосудистой системы, дыхания, почек, нарушаются процессы микроциркуляции и метаболизма. Шок - заболевание полиэтиологическое. В зависимости от причины возникновения различают следующие его виды.
ВИДЫ
1. Травматический шок:
а) в результате механической травмы (раны, переломы костей, сдавление тканей и др.);
б) ожоговый шок (термические и химические ожоги);
в) при воздействии низкой температуры - холодовой шок;
г) в результате электротравмы - электрический шок.
2. Геморрагический, или гиповолемический, шок:
а) кровотечение, острая кровопотеря;
б) острое нарушение водного баланса - обезвоживание организма.
3. Септический (бактериально-токсический) шок (распространённые гнойные процессы, вызванные грамотрицательной или грамположительной микрофлорой).
4. Анафилактический шок.
5. Кардиогенный шок (инфаркт миокарда, острая сердечная недостаточность).
ФАКТОРЫ РАЗВИТИЯ ШОКА
1) уменьшение объёма циркулирующей крови - геморрагический, гиповолемический шок;
2) расширение сосудов, увеличение ёмкости сосудистого русла, перераспределение крови - анафилактический, септический шок;
3) нарушение насосной функции сердца - кардиогенный шок.
ТРАВМАТИЧЕСКИЙ ШОК
Оказание первой помощи при шоке на догоспитальном этапе должно включать следующие мероприятия:
1) остановку кровотечения;
2) обеспечение проходимости дыхательных путей и адекватной вентиляции лёгких;
3) обезболивание;
4) заместительную трансфузионную терапию;
5) иммобилизацию при переломах;
6) адекватную щадящую транспортировку пострадавшего.
Тяжёлый травматический шок часто сопровождается неадекватной вентиляцией лёгких, одной из самых распространённых причин которой является аспирация рвотных масс, крови, инородных тел. В этих случаях прежде всего необходимо повернуть голову пострадавшего набок и очистить полость рта. Затем следует запрокинуть его голову назад или вывести вперёд нижнюю челюсть. Возможно использование возду- ховода - S-образной трубки.
Наружное кровотечение останавливают наложением жгута, тугой повязки, пережатием повреждённого сосуда на протяжении. При признаках продолжающегося внутреннего кровотечения следует как можно быстрее госпитализировать больного для хирургического лечения.
Иммобилизацию повреждённых конечностей с помощью транспортных шин следует провести как можно раньше. Большое значение имеет правильная и осторожная транспортировка больного. Неосторожное его перемещение усиливает болевой синдром и усугубляет шок. Если пострадавший в сознании, его укладывают на носилки на спину. При отсутствии сознания для предотвращения обструкции верхних дыхательных путей (западение языка, затекание в дыхательные пути крови, рвотных масс) больного лучше уложить на бок. При повреждении и кровотечении из носа и рта пострадавшего перевозят в положении на животе, повернув голову в сторону. При западении языка необходимо использовать воздуховоды.
ОБМОРОК
Обморок - кратковременная потеря сознания, связанная с острым уменьшением мозгового кровообращения. Это наиболее лёгкая форма острой сосудистой недостаточности. К обмороку приводят острое расширение сосудов внутренних органов, иннервируемых чревными нервами, и депонирование в этих сосудах крови. Перераспределение крови приводит к резкой ишемии мозга. Обморок может быть вызван длительным стоянием, быстрым вставанием после продолжительного лежания, быстрым удалением большого количества асцитической жидкости, несоблюдением постельного режима после приёма ганглиоблокаторов.
Причиной обморока могут быть болезни сердца (атрио-вентрикулярная блокада, экстрасистолия и др.).
Клинические признаки - нарушение сознания, бледность кожи, тахикардия, слабый частый пульс, понижение АД и т.д.
Лечение - горизонтальное положение больного, горячее питьё, вдыхание паров аммиака, сосудосуживающие средства.
Грипп
Грипп — это острая вирусная болезнь, антропоноз, передается воздушно-капельным путем. Характеризуется острым началом, лихорадкой, общей интоксикацией и поражением респираторного тракта.
Грипп начинается остро, нередко с озноба или познабливания, быстро повышается температура тела, и уже в первые сутки лихорадка достигает максимального уровня (38–40 гр.). Отмечаются признаки общей интоксикации (слабость, адинамия, потливость, боль в мышцах, сильная головная боль, боль в глазах) и симптомы поражения дыхательных путей (сухой кашель, першение в горле, саднение за грудиной, осиплость голоса). При обследовании отмечается гиперемия лица и шеи, инъецирование сосудов склер, повышенное потоотделение, брадикардия, гипотония. Выявляется поражение верхних дыхательных путей (ринит, фарингит, ларингит, трахеит). Характерны гиперемия и своеобразная зернистость слизистой оболочки зева. Язык обложен, может быть кратковременное расстройство стула.
Лечение Больных гриппом лечат на дому. Оставленных для лечения дома помещают в отдельную комнату или изолируют от окружающих посредством ширмы. Выделяют отдельную посуду, которая обеззараживается крутым кипятком. Лица, ухаживающие за больным, должны носить четырехслойную маску из марли. Во время лихорадочного периода больному необходимо соблюдать постельный режим. Рекомендуется тепло (грелки к ногам, обильное горячее питье). Для профилактики геморрагических осложнений, особенно пожилым людям с повышенным АД, необходимо рекомендовать зеленый чай, варенье или сок черноплодной рябины, грейпфруты, а также витамины группы Р в сочетании с. 300 мг аскорбиновой кислоты в сутки.
ПРОФИЛАКТИКА
Самый эффективный способом профилактики гриппа – это поддержание собственного иммунитета в тонусе круглый год. Существуют разные способы укрепления иммунитета, к ним относят: закаливание, активный образ жизни, правильное и сбалансированное питание и др. Основным медицинским методом профилактики является вакцинация. Её начинают проводить за 2-3 месяца до основного сезона заболеваемости (обычно – в октябре-ноябре) вакциной против определённого штамма вируса, эпидемию которого ожидают. Вакцинация наиболее эффективна, если она носит массовый характер. В этом случае она позволяет защитить большие социальные группы населения. Так же в период эпидемии рекомендуется профилактически принимать противовирусные препараты. Очень важно соблюдение противоэпидемических правил, своевременная изоляция больных от здоровых, ношение масок в общественных местах.
ФАРМАКОГНОЗИЯ
Фармакогнозия - фармацевтическая наука, изучающая лекарственные растения, грибы, получаемое из них сырье, а также лекарственное сырье животного происхождения, как источники биологически активных веществ (БАВ) с целью последующего получения лекарственных препаратов.
Задачи науки:
· Изучение химического состава лекарственных растений;
· Изучение ресурсов лекарственных растений;
· Нормирование и стандартизация;
· Изыскание новых видов растений;
Значение в медицине:
Значение фармакогнозии для медицины определяется, прежде всего тем, что в современном каталоге лекарственных средств, препараты растительного происхождения составляют до 40%. В некоторых группах лекарственные средства, полученные из растений, достигают 80%. Например в препаратах, применяемых при лечении сердечно-сосудистых заболеваний. Среди седативных средств много лекарств растительного происхождения. Такая же картина наблюдается в группах слабительных и отхаркивающих средств, а также во многих других группах лекарственных препаратов.
Определения:
Лекарственные растения(Planthae medicinales) – растения, содержащие биологически активные вещества (БАВ) и в определенном, установленном порядке разрешены к использованию в научной медицине;
Лекарственное растительное сырье (ЛРС) – части лекарственного растения, которые используют как сырьевые источники;
Лекарственный препарат – препарат, полученный из определенного лекарственного сырья, в определенной лекарственной форме (мазь, настойка, настой, сироп и тд);
Виды ЛРС:
· Листья;
· Трава;
· Цветки;
· Плоды;
· Семена;
· Кора;
· Корни и корневища;
· Клубни;
Алгоритм получения препаратов из лекарственных растений:
1. Выбор необходимого терапевтического эффекта;
2. Выбор растения с необходимым терапевтическим эффектом;
3. Культивирование растения / Поиск растения в природе;
4. Определение сроков заготовки лекарственного сырья(сезон, месяц);
5. Заготовка сырья / Сбор;
6. Обработка сырья (мойка, сушка, разрезание)
7. Хранение сырья;
8. Переработка сырья / Извлечение действующих веществ и получение лекарственного препарата (примеры):
· Настой – водное извлечение из сырья;
· Отвар – извлечение горячей водой;
· Настойка – извлечение спиртом
· Сироп – концентрированный сахарный раствор (сахара 40-80%)
· Порошок – измельчение сырья
· Фильтр - пакеты – измельчение и упаковка в пакеты
· Мазь – смешение с мазевой основой
Растение №1
1. Лекарственное растение: Боярышник кроваво-красный (сибирский)
2. Семейство: Розоцветные
3. Сырьё: Плоды Боярышника, Цветки Боярышника
4. Местообитание:
В разреженных лесах, по лесным опушкам, по берегам рек, в лесной и лесостепной зонах.
5. Применение:
Как кардиотоническое и регулирующее кровообращение средство препараты. Боярышник применяют при сердцебиениях, бессоннице, повышенном АД. В результате применения боярышника у больных улучшается общее состояние, умеренно снижается АД, уменьшаются или исчезают головная боль, шум в ушах, головокружение, понижается содержание холестерина в крови.


Растение №2
1. Лекарственное растение: Солодка
2. Семейство: Бобовые
3. Сырьё: Корни солодки
4. Местообитание:
В степных районах, около рек, на песках.
5. Применение:
Солодковый корень широко применяют при заболеваниях верхних дыхательных путей и легких как отхаркивающее, смягчающее и противовоспалительное средство.


Растение №3
1. Лекарственное растение: Перец стручковый
2. Семейство: Пасленовые
3. Сырьё: Плоды перца
4. Местообитание:
Культивируется он как однолетнее растение
5. Применение:
На основе настойки делают мазь, которую втирают в кожу как раздражающее и отвлекающее средство при ревматических болях в суставах, невралгии, радикулите, воспалении мышц

Растение №4
1. Лекарственное растение: Одуванчик
2. Семейство: Астровые
3. Сырьё: Корни Одуванчика
4. Местообитание:
Как сорняк на лугах, у дорог, в садах, парках. Часто образует сплошные заросли. Перед сушкой сырье провяливают до прекращения истечения млечного сока.
5. Применение:
Препараты из корней одуванчика применяются для возбуждения аппетита. При гастритах с секреторной недостаточностью горечь одуванчика усиливает секрецию желудочного сока. Как желчегонное средство отвар корней одуванчика назначают при холециститах, холангитах, желчнокаменной болезни и гепатитах. Корни одуванчика рекомендуют больным сахарным диабетом в виде отвара как средство, улучшающее обмен веществ.


Растение №5
1. Лекарственное растение: Каштан конский
2. Семейство: Конскокаштановые
3. Сырьё: Семя Конского Каштана
4. Местообитание:
Культивируется в садах и парках как декоративное растение в южной и средней полосе Европейской части страны, на Кавказе, в Средней Азии. Родина - Балканский полуостров.
5. Применение:
Препараты из плодов конского каштана применяют при варикозном расширении вен, острых и хронических тромбофлебитах, трофических язвах голеней, при нарушениях артериального периферического кровообращения (атеросклероз сосудов конечностей, артериит, тромбоэмболия мелких сосудов), при воспалении геморроидальных узлов без кровотечения.

Растение №6
1. Лекарственное растение: Зверобой
2. Семейство: Зверобойные
3. Сырьё: Трава Зверобоя
4. Местообитание:
Встречается обычно полосами, участками (большие заросли образует редко) по сухим лугам, лесным полянам, зарастающим вырубкам, в изреженных березовых лесах, по сухим горным склонам, обочинам дорог, на парах. Удобны для заготовки молодые посадки леса, зарастающие вырубки и пары.
5. Применение:
Препараты зверобоя применяют как спазмолитическое, вяжущее, дезинфицирующее и противовоспалительное средство. Лечебные свойства зверобоя сочетаются с нерезким горьковато-вяжущим и приятным бальзамическим запахом. Наличие витаминов дополняет лечебный эффект.

Растение №7
1. Лекарственное растение: Ромашка
2. Семейство: Астровые
3. Сырьё: Цветки Ромашки
4. Местообитание:
На залежах, полях, в замусоренных местах, у дорог.
5. Применение:
Ромашка отпускается из аптек для приготовления настоев, входит в лекарственные сборы. В виде настоя применяется внутрь как спазмолитическое средство при гастритах, спастических хронических колитах, сопровождающихся брожением в кишечнике, для стимуляции желчеотделения и улучшения пищеварения.

Растение №8
1. Лекарственное растение: Эвкалипт
2. Семейство: Миртовые
3. Сырьё: Листья
4. Местообитание:
Родиной эвкалипта является Австралия и прилегающие к ней острова. Культивируется на Черноморском побережье Кавказа, в Азербайджане и Средней Азии.
5. Применение:
Отвар и настой эвкалипта и эвкалиптовое масло применяют в качестве антисептических средств для полосканий и ингаляций при заболеваниях верхних дыхательных путей, а также для лечения свежих и инфицированных ран, воспалительных заболеванмй женских половых органов (примочки, промывания).

Эпилепсия
Эпилепсия - хроническая нервная болезнь, проявляющаяся в припадках, судорогах и сопровождающаяся потерей сознания.
Надо сказать, что далеко не всегда больному требуется посторонняя помощь. Это зависит от вида эпилепсии и сопровождающих ее приступов. Иногда больного достаточно усадить на лавочку, он находится в сознании, и нет судорог. При таких приступах ваша помощь больному обычно не нужна, он сам знает, что ему делать. Поэтому, усадив больного, выясните, нуждается ли он в вашей помощи. И при отрицательном ответе можете продолжить свой путь.
Но бывают и далеко не безобидные приступы. Эпилептический приступ (припадок) невозможно с чем-нибудь перепутать. Если вам хотя бы раз пришлось увидеть больного во время припадка, вы об этом никогда не забудете. Человек во время серьезного приступа падает, бьется в судорогах, не реагирует на окружающих, издает непонятные звуки. Увидев такой припадок впервые, можно испугаться, поддаться панике и даже убежать, но помните, что если рядом никого, кроме вас, нет, то просто некому будет оказать помощь, и человек может умереть.
Самое страшное, что человек во время припадка никак не может контролировать себя и впоследствии не помнит, что с ним происходило. Именно поэтому он полностью зависит от людей, находящихся в этот момент рядом. Иногда ваши знания о том, как помочь при эпилепсии, могут спасти жизнь человеку.
Чтобы правильно оказать помощь при эпилепсии, нужно знать, в какой последовательности и как поступать, а также помнить несколько важных правил.
ПЕРВАЯ ПОМОЩЬ
Подготовка к приступу
Если вы увидели, что рядом стоящий человек начал резко падать, постарайтесь его подхватить и уложить на ровную поверхность. Если место не опасное, то лучше всего уложить больного тут же, никуда не перенося. Но если больной начал падать на проезжей части, на пешеходном переходе, если рядом есть опасные колющие, режущие предметы, может, стекло или мебель с острыми углами, то лучше всего отнести его подальше. Для начала просто подхватите больного под мышки и немного приподнимите ему голову, а затем осмотритесь и выберите самое безопасное место, переместив его туда.
Помощь при приступе эпилепсии
Не старайтесь сдержать приступы судорог или привести человека в сознание, главное - предотвратить падение и удары. Помните, что больной во время припадка ничего не чувствует. Под голову нужно положить скрученную одежду в роли подушки. Если рот приоткрыт, возьмите носовой платок или любой подручный материал и положите в рот, чтобы предотвратить прикусывание языка. Если зубы плотно сомкнуты, то не нужно пытаться открывать их силой, скорее всего это не удастся без нанесения травм. При обильном слюноотделении голову нужно повернуть на бок, для того, чтобы больной не захлебнулся собственной слюной. Оказывая помощь при эпилепсии, не стоит забывать, что приступ длится всего пару минут, поэтому самое главное - это переждать время припадка и проследить, чтобы пострадавший не поранился.
Во время приступа желательно придержать голову, можно руками, но если есть возможность, то лучше всего сесть и зажать голову больного между коленей, а руками слегка придавить сверху.
Если у больного остановилось дыхание, то не пугайтесь, такое встречается довольно часто и длится всего несколько минут.
Приступы эпилепсии могут сопровождаться непроизвольным мочеиспусканием (прикройте пакетом или какой-нибудь одеждой), поэтому доврачебная помощь при эпилепсии включает в себя помощь при выходе из приступа, когда больного нужно будет поддержать психологически.
Помощь после выхода из приступа
Когда судороги закончатся, и больной немного расслабится, нужно уложить пострадавшего на бок – восстановительная поза после приступа. Если при больном оказались лекарства, не стоит их давать без ведома пострадавшего, пока он не попросит.
Возможно, что больной попытается подняться, но при этом мышцы слабые, движения неуверенные. Попробуйте удержать больного от такого шага, дайте возможность восстановиться. Но если все же больной встал и пытается ходить, придержите его, сделайте пару шагов вместе с ним, а уже потом отпустите и посмотрите, сможет ли он дальше идти самостоятельно.
Обычно минут через 10 после приступа пострадавший полностью приходит в сознание и уже не нуждается в помощи. Позвольте ему самостоятельно решить, что делать дальше. При просьбе с его стороны оставайтесь рядом.
Оказание помощи при эпилепсии в общественных местах часто привлекает много народу и при выходе из приступа больной видит вокруг себя целую толпу, еще не понимая, что же с ним произошло, а окружающие начинают рассказывать, как он падал и как бился в судорогах. Поэтому, чтобы не смущать больного, постарайтесь вежливо попросить людей отойти, для оказания помощи достаточно одного человека. Чтобы больной не смущался и лишний раз не нервничал, разговаривайте с ним спокойно и не вдавайтесь в подробности. Когда больной встанет, он дальше сможет сделать все самостоятельно, побудьте с ним до этих пор.
Оказание помощи при эпилепсии не обязательно должно закончиться вызовом скорой. Во-первых, пока скорая помощь приедет, приступ уже закончится. А если у человека такие приступы бывают несколько раз в день, то вызов врача и вовсе не требуется.
В каких ситуациях нужно вызвать скорую помощь в ОБЯЗАТЕЛЬНОМ порядке:
если приступ произошел с беременной женщиной;
приступ произошел с ребенком или пожилым человеком;
приступ длился более 3 минут;
во время приступа больной получил травму;
если после приступа больной не приходит в сознание более 10 минут;
если этот приступ первый.