Задания для самостоятельной работы при подготовке к занятию. 4.1. Перечень основных терминов, параметров, характеристик, которые должен усвоить студент при подготовке к занятию
4.2 Теоретические вопросы к занятию:
Контрольные вопросы:
1. Ведущие клинические симптомы и синдромы при бронхиальной астме у детей.
2. Ведущие клинические симптомы бронхообструктивного синдрома у детей.
3. Особенности течения бронхиальной астмы у детей в зависимости от степени тяжести и уровня контроля.
4. Данные лабораторных и инструментальных исследований при бронхиальной астме и бронхообструктивном синдроме, их осложнениях.
5. Дифференциальная диагностика бронхиальной астмы и синдрома бронхиальной обструкции у детей разного возраста.
6. Установление предварительного диагноза при синдроме бронхиальной обструкции у детей.
7. Тактика ведения больного при различных клинических вариантах течения бронхообструктивного синдрома и его осложнениях у детей.
8. Оказание неотложной помощи при астматическом статусе.
9. Профилактика синдрома бронхиальной обструкции на фоне острых респираторных заболеваний у детей разного возраста.
4.3 Практические работы (задания), которые выполняются на занятии:
1. Собрать жалобы, анамнез, обследовать объективно больного ребенка для постановки предварительного диагноза.
2. Планировать обследование больного ребенка и интерпретировать полученные результаты при бронхообструктивном синдроме у детей.
3. Провести дифференциальную диагностику синдрома бронхиальной обструкции у детей.
4. Знать тактику ведения больного ребенка при бронхиальной астме у детей (ступенчатый подход).
5. Оказать неотложную помощь при приступах одышки и астматическом статусе.
6. Профилактика синдрома бронхиальной обструкции при острых респираторных заболеваниях у детей.
Содержание темы:
Бронхообструктивный синдром (БОС) - патофизиологическое понятие, характеризующее нарушение бронхиальной проходимости при очень широком круге острых и хронических заболеваний.
В генезе бронхиальной обструкции лежат различные патогенетические механизмы, которые условно можно разделить на функциональные, или оборотные (бронхоспазм, воспалительная инфильтрация, отек, мукоцилиарный недостаточность, гиперсекреция вязкой слизи), и необратимые (врожденные стенозы бронхов, их облитерация и др..).
В развитии бронхиальной обструкции определенную роль играют возрастные особенности, свойственные детям первых трех лет жизни. Узость бронхов и всего дыхательного аппарата значительно увеличивают аэродинамическое сопротивление. Так, отек слизистой бронхов всего на 1 мм вызывает повышение сопротивления току воздуха в трахее более чем на 50%. Для детей раннего возраста характерны податливость хрящей бронхиального тракта, недостаточная ригидность костной структуры грудной клетки, свободно реагирует вовлечение уступчивых мест на повышение сопротивления в воздухоносных путях, а также особенности положения и строения диафрагмы.
Значительно отягощать течение БОС у детей могут структурные особенности бронхиальной стенки, такие как большое количество бокаловидных клеток, выделяющих слизь, и повышенная вязкость бронхиального секрета, связанная с высоким уровнем сиаловой кислоты. Ранний детский возраст характеризуется несовершенством иммунологических механизмов: значительно снижено образование интерферона в верхних дыхательных путях, сывороточного иммуноглобулина А, секреторного иммуноглобулина А, снижена также функциональная активность Т-системы иммунитета.
БОС зачастую носит инфекционно-аллергический характер. К числу вирусов, наиболее часто вызывают БОС, относят респираторно-синцитиальный вирус (около 50%), затем парагриппа, реже - вирусы гриппа и аденовирус. В последнее время в развитии БОС большая роль отводится внутриклеточным возбудителям. По нашим данным, хламидийная и микоплазменная инфекции определяются у 20% детей с БОС.
По мнению разных авторов, примерно 20-25% бронхитов у детей протекают как острый обструктивный бронхит (ГОБ), что существенно выше, чем у взрослых. Особенно велика частота ГОБ как проявления острой респираторной вирусной инфекции (ОРВИ) у детей раннего возраста. Это обусловлено тем, что в первые полтора года жизни 80% всей поверхности легких приходится на мелкие бронхи (диаметром менее 2 мм), тогда как у ребенка 6 лет - уже 20%. Согласно правилу Пуазеля резистентность воздухоносных путей обратно пропорциональна их радиусу в 4-й степени. Обструктивный синдром тем более вероятен, чем дистальное поражение бронхов.
Регуляция тонуса бронхов
Регуляция тонуса бронхов контролируется несколькими физиологическими механизмами, включающими сложные взаимодействия рецепторно-клеточного звена и системы медиаторов. К ним относятся холинергическая, адренергические, нейрогуморальная системы регуляции и, конечно, развитие воспаления. Интерлейкин-1 является основным медиатором, инициирует острую фазу воспаления. Он активирует каскад иммунных реакций, которые способствуют выходу в периферический кровоток медиаторов 1 типа (гистамина, серотонина и др.). Гистамин высвобождается в ходе аллергической реакции при взаимодействии аллергена с аллергенспецифических IgE.
Кроме гистамина, важную роль в патогенезе воспаления играют медиаторы 2 типа (эйкозаноиды). Под действием циклооксигеназы из арахидоновой кислоты синтезируются простагландины, тромбоксан и простациклин, а под действием липооксигеназы - лейкотриены. В результате происходит увеличение проницаемости сосудов, появление отека слизистой оболочки бронхов, гиперсекреция вязкой слизи, развитие бронхоспазма. Основным механизмом в патогенезе бронхоспазма является активация холинергических нервных волокон, что приводит к увеличению продукции ацетилхолина и повышение концентрации гуанилатциклазы, которая способствует поступлению ионов кальция внутрь гладкомышечных клеток, тем самым стимулируя бронхоконстрикцию. Стимуляция b 2-адренорецепторов катехоламинами, так же как повышение концентрации цАМФ, уменьшает проявления бронхоспазма.
Клиническая картина БОС
Клиническая картина БОС у детей определяется в первую очередь факторами, вызвавшими бронхоконстрикцию. Как отмечалось выше, в большинстве случаев БОС связан с проявлениями острой респираторной вирусной инфекции (острый обструктивный бронхит). В связи с этим в начале болезни отмечается подъем температуры тела, катаральные изменения верхних дыхательных путей, нарушение общего состояния ребенка, их выраженность, характер во многом варьируют в зависимости от того, какой возбудитель привел к болезни. Признаки экспираторного затруднения дыхания могут появиться как в первый день заболевания, так и в процессе течения вирусной инфекции (на 3-5-й день болезни). Постепенно увеличивается частота дыхания и продолжительность выдоха. Дыхание становится шумным и свистящим, что связано с тем, что по мере развития гиперсекреции, накопления секрета в просвете бронхов из-за одышки и лихорадки происходит изменение вязких свойств секрета - он "подсыхает", что и ведет к появлению жужжащих (низких) и свистящих (высоких) сухих хрипов. Поражение бронхов носит распространенный характер, а потому жесткое дыхание с сухими свистящими и жужжат хрипами слышно одинаково над всей поверхностью грудной клетки. Хрипы могут быть слышны на расстоянии. Чем младше ребенок, тем чаще у него, кроме сухих, могут быть выслушаны и влажные хрипы. Если в генезе обструкции бронхов ведущую роль играет спастический компонент, то аускультативные данные над легкими обычно более разнообразны и лабильные течение дня. По мере увеличения выраженности одышки становится все больше участие вспомогательной мускулатуры - вовлечение межреберье, эпигастрия и надключичных ямок, раздувание (напряжение) крыльев носа. Нередко оказывается периоральный цианоз, бледность кожных покровов, ребенок становится беспокойным, пытается принять сидячее положение с опорой на руки. Дыхательная недостаточность тем более выражена, чем младше ребенок, но обычно при БОС она не превышает II степени.
При физикальном обследовании, кроме рассеянных сухих хрипов и жесткого дыхания, обнаруживают признаки вздутия легких: сужение границ относительной сердечной тупости, коробочный оттенок перкуторного тона. Вздутие легких - следствие падения мелких бронхиальных ветвей на выдохе, что приводит к так называемой вентиляционной эмфиземе. Объем легких увеличивается. Грудная клетка находится как бы постоянно в состоянии вдоха, то есть увеличена в передне-заднем размере. Изменения в периферической крови соответствуют характеру вирусной инфекции. Бактериальная флора наслаивается редко - не более 5%. Рентгенологически, кроме двустороннего усиление легочного рисунка и расширение корней легких, обнаруживают: низкое стояние уплощенных куполов диафрагмы, повышение прозрачности легочных полей, удлинение легочных полей, горизонтальное расположение ребер на рентгенограмме, есть признаки вздутия легких.
Существует более 100 заболеваний в детском возрасте, сопровождающихся БОС не только воспалительного генеза. Выделяют следующие группы заболеваний, сопровождающихся БОС.
1. Заболевания органов дыхания. Инфекционно-воспалительные заболевания (бронхит, бронхиолит, пневмония). Аллергические заболевания (обструктивный бронхит, бронхиальная астма). Бронхолегочная дисплазия. Пороки развития бронхолегочной системы. Опухоли трахеи и бронхов.
2. Инородные тела трахеи, бронхов, пищевода.
3. Заболевание аспирационного генеза (или аспирационный обструктивный бронхит) - гастроэзофагеальный рефлюкс, трахеопищеводный свищ, пороки развития желудочно-кишечного тракта, диафрагмальная грыжа.
4. Заболевания сердечно-сосудистой системы врожденного и приобретенного характера (врожденный порок сердца с гипертензией малого круга кровообращения, аномалии сосудов, врожденные Неревматические кардиты и др..)
5. Заболевания центральной и периферической нервной системы (родовая травма, миопатии и др..)
6. Наследственные аномалии обмена (муковисцидоз, дефицит альфа-1-антитрипсина, мукополисахаридозы).
7. Врожденные и приобретенные иммунодефицитные состояния.
8. Редкие наследственные заболевания.
9. Другие состояния. Травмы и ожоги. Отравление. Влияния различных физических и химических факторов внешней среды. Сдавливание трахеи и бронхов внелегочного происхождения (опухоли, лимфогранулематоз).
Еще большие трудности представляет дифференциальная диагностика БОС с бронхиальной астмой (БА).
Бронхиальная астма - это хроническое воспаление дыхательных путей с распространенной, но вариабельной, обратной обструкцией и растущей гиперреактивностью к различным стимулам, обусловлено специфическими иммунными (сенсибилизацией и аллергией) или неспецифическими механизмами, главными клиническими признаками которого являются повторные эпизоды свистящих хрипов, удушья, чувство сжатия в груди и кашля, особенно в ночное и утреннее время за счет бронхоспазма, гиперсекреции слизи и отека слизистой оболочки бронхов.
различают:
1. По форме:
- Атопическая (экзогенная, J45.0), которая возникает под влиянием неинфекционных ингаляционных аллергенов (аллергенов животного и растительного происхождения, а также некоторых простых химических соединений) у детей с атопической конституцией;
- Инфекционно-аллергическая (эндогенная, J45.1), при которой триггером начала и последующих обострений болезни выступают антигены возбудителей острых, рецидивирующих и хронических инфекций респираторного тракта;
- Смешанная (J45.8), при которой развитие и дальнейшее течение заболевания происходит как под действием инфекционных, так и неинфекционных факторов.
2. По течению заболевания:
- Интермиттирующий (эпизодический) течение;
- Персистирующий (постоянный) течение.
3. По степени тяжести:
- легкая
- средняя
- тяжелая
4. По уровню контроля:
- контролируемая
- Частично - контролируемая
- некотрольована
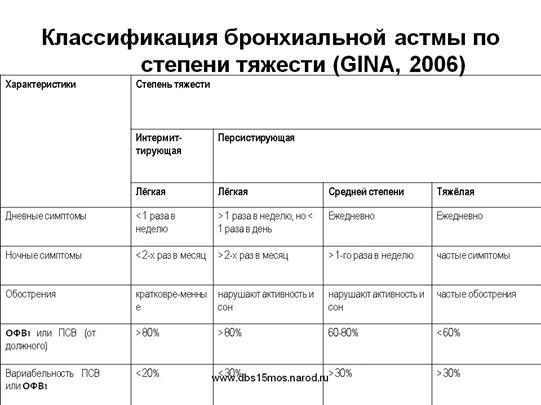
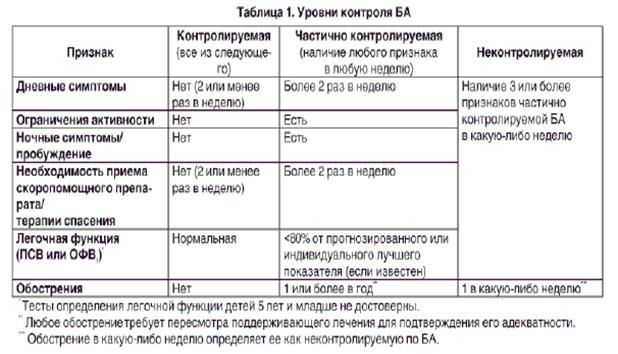
Целью лечения астмы является контроль над заболеванием. Полный контроль над астмой определяется как:
отсутствие симптомов днем
отсутствие ночного пробуждения из-за астмы
отсутствие потребности в неотложном лечении
отсутствие обострений
отсутствие ограничений на активность, включая физические нагрузки
нормальная функция легких (ОФВ1 и / или ПОШвид> 80% от должного уровня или персонально лучшего)
минимальные побочные эффекты от лекарств
предотвращать смертности от астмы.
Измерение функции легких не должно использоваться в качестве надежного ориентира в ведении астмы у детей до пяти лет. Ведение больных БА состоит из:
Развития партнерства пациент / врач
Идентификации и уменьшение влияния факторов риска
Оценки, лечения и мониторинга астмы
Ведение обострений
Ведение астмы при специальных состояниях
Развитие партнерства пациент / врач - самонаблюдения больного под наблюдением врача уменьшает смертность от астмы (степень доказательности А). Разработаны специальные системы управляемого самонаблюдения, содержащих письменные индивидуальные планы ведения астмы, опросники, тесты.
Целью пошагового подхода к лечению БА является достижение полного контроля от применения наименьшего количества медикаментов. Детям с впервые установленной БА или если ребенок не получал лечения базисная фармакотерапия назначается начиная с 2 или 3 шага лечения протяжении не менее 6 недель для оценки ответа на лечение. При адекватной ответы на начальное лечение продолжают терапию в том же объеме в течение 3 месяцев для достижения контроля над симптомами заболевания. Дети, которые получают базисное лечение, нуждаются в определении уровня контроля согласно его критериям. При отсутствии полного контроля необходимо пересмотреть объем медикаментозного терапии для его достижения. С этой целью необходимо определить «шаг» лечения (объем лечения, получает пациент) и назначить следующий - "ступенька вверх". При отсутствии контроля на низких дозах ИГКС рекомендуется комбинированное применение ИГКС с пролонгированным 2-агонистом (А). При достижении полного контроля протяжении не менее 3 месяцев лечения рекомендуется уменьшить ("ступенька вниз") объем терапии. При применении средних и высоких доз ИГКС рекомендуется уменьшить их на 50% (В), а при лечении низкими дозами ИГКС - перейти на однократный режим дозирования (А). При достижении полного контроля со применением комбинации ИГКС и пролонгированных 2-агонистов целесообразно уменьшение дозы ИГКС на 50% при сохранении начальной дозы пролонгированных 2-агонистов (В). Когда доза ИГКС при комбинированной терапии достигнет низкой при сохранении полного контроля, пролонгированные 2-агонисты рекомендуется отменить (D). Альтернативой отмены пролонгированных 2-агонистов может быть однократное дозирования фиксированных комбинаций ИГКС и пролонгированных 2-агонистов или монотерапия ИГКС в дозе, которая была использована при комбинированном применении (В). Лечение с применением препаратов для контроля может быть прекращено, если пациент применяет низкие дозы ИГКС и наблюдается отсутствие симптомов в течение года (D).
Дети с БА, у которых не удается достичь надлежащего контроля несмотря на адекватное лечение соответственно 4 шага терапии («трудное» к лечению БА) нуждаются: просмотра дифференциальной диагностики, оценки комплаенса (С), поиска дополнительных провокационных факторов (психосоциальные факторы (С), грибковая аллергия (С)) и сопутствующей патологии (D).
В случае наличия в течение 3-х месяцев контроля за течением заболевания от лечения по схеме, соответствующей определенному у больного степени контроля БА, возможно постепенно ослабить поддерживающую терапию, осторожно перейти к лечению по схеме более низкой степени, что позволит определить минимальный необходимый для поддержания контроля объем терапии:
• Если пациент находился на средних-высоких дозах ИКС в монотерапии, их доза уменьшается на 50% каждые 3 месяца (степень доказательности В);
• Если контроль был достигнут на низких дозах ИКС в монотерапии - у большинства больных можно перейти на однократное суточное дозирование (степень доказательности А);
• Если контроль был достигнут на комбинации ИКС и пролонгированного действия 2-агониста, рекомендуется начать с уменьшения дозы ИКС на 50%, продолжая прием пролонгированного действия 2-агониста (степень доказательности В).
• Если контроль не теряется, продолжать снижение дозы ИКС к низкой, после чего отменить пролонгированного действия 2-агонист (степень доказательности D). Альтернативный путь - прием комбинации раз в сутки, или прекратить прием пролонгированного действия 2-агониста ранее, а продолжать прием ИКС в монотерапии в той же дозе, что он был в комбинированном препарате. Однако, вероятность потери контроля при этом большая (степень доказательности В);
• Если контроль был достигнут на ИКС в комбинации с другими контролирующими средствами, дозу ИКС можно уменьшать на 50% до низкой, затем прекратить лечении этой комбинацией, как указано выше (степень доказательности D).
• Прекратить прием контролирующих препаратов можно если заболевание контролируется назначением низких доз ИКС и в течение года не возникало симптомов астмы.


Неотложная помощь при астматическом статусе
Астматический состояние следует рассматривать как тяжелое удлиненный приступ бронхиальной астмы, который длится более двух часов и является стойким к применению 2 адреномиметиков и глюкокортикоидов.
Риск возникновения астматического состояния выше у детей с тяжелыми формами заболевания. Главенствующим в возникновении астматического состояния является бронхоспазм и обструкция бронхов и бронхиол вязкой слизью, отеком слизистой оболочки, клеточной инфильтрацией и мышечным спазмом с нарушением функции внешнего дыхания и развитием гиперкапнии и гипоксии. Усиленная работа дыхания приводит к возникновению отрицательного внутригрудного давления, которое является фактором в развитии интерстициального отека легких. Утомление дыхательной мускулатуры предопределяет возникновение гиповентиляции, усиление гипоксии и смешанной ацидемии, что приводит к депрессии сознания и сердечно-сосудистой деятельности с последующей остановкой сердца и дыхания.
Клинические и параклинические диагностические критерии.
Диагноз астматического состояния устанавливается у ребенка с тяжелым приступом бронхиальной астмы с учетом газового состава крови и / или применения 2 адреномиметиков и глюкокортикоидов. Компонентами для определения диагноза являются:
Осмотр больного.
2. Термометрия
3. Измерение АД, ЦВД, ЧД
4. Клинический анализ крови, мочи
5. Рентгенография легких.
6. Определение гематокрита.
7. Газы крови и кислотно-щелочной баланс
7. ЭКГ
Дополнительные исследования:
1. Обзор отоляринголога.
2. Повторная рентгенограмма легких.
3.Розгорнути лабораторные клинические исследования крови и мочи.
4.Поглиблени биохимические исследования крови (электролиты, сахар, коагулограмма. Протеинограма, осмолярность).
5.Бронхограма (по показаниям).
6. Иммунограмма
7. Консультация специалистов по необходимости.
При наличии тахикардии, тахипноэ, признаков респираторного дистресса особенно в сочетании с уменьшением дыхательных шумов, парадоксального пульса больной подлежит госпитализации в отделение интенсивной терапии.
лечение:
1. Ингаляцию увлажненного 100% кислорода.
2. При отсутствии дыхательных шумов - вентиляция с помощью мешка (маски).
3. При лечении астматического состояния препаратами первой линии являются 2-агонисты адренорецепторов. Препаратом выбора следует считать Албутерол в ингаляциях (по 2-4 дозы через 20 минут при использовании дозированного ингалятора; по 0.15 мг / кг (максимально 5 мг) или 0.03 мл / кг 0,5% растворенного в 2,5 - 3 мл изотонического 0.9% раствора натрия хлорида, через небулайзер. Детям, которые являются толерантными к ингаляций назначают постоянную ингаляцию препарата в дозе 0,6 - 1,0 мг / кг в час.
4. Подкожно бета-адренергические препараты (обычно в дозе 0.01 мл / кг, максимально 0.3 мл) назначают в следующих случаях:
- Больным которые неспособны вдыхать 2-агонисты, а также при депрессии сознания;
- При отсутствии эффекта от ингаляции 2 - адренергических агонистов;
- При быстрой декомпенсации с развитием дыхательной недостаточности;
- При невозможности синхронизировать ингаляцию препарата с вдохом;
- При выраженном беспокойстве ребенка и упора проведению ингаляционной терапии. 0.1% раствор адреналина или 0,1% раствор тербуталина подкожно в дозе 0.01 мл / кг (максимально 0,3 мл),
5. Метилпреднизолон 1-2 мг / кг внутривенно или внутримышечно.
6. Антихолинергические препараты. Ипратропиум бромид (подавляющим действие на М3-рецепторы бронхов) назначают каждые 20 минут в дозе 0.25 мг детям раннего возраста, и 0.5 мг больным старшего возраста в 2.5-3 мл. изотонического 0.9% раствора натрия хлорида.
7. Эуфиллин в случае резистентности бронхоспазма к ингаляции 2-адренорецепторов агонистов, назначению кортикостероидов или проблемах в прекращении ИВЛ. Болюс-доза (если ребенок не получал теофиллин раньше) составляет 7 мг / кг массы тела и вводится в течение 15 минут в изотоническом 0.9% растворе хлорида натрия или 5% растворе глюкозы на фоне ингаляции кислорода. Поддерживающая доза зависит от возраста.
8. Внутривенное вливание жидкости и электролитов: скорость введения равняется двойному уровню физиологических потребностей.
- Гидратация: 12 мл / кг или 360 мл / м 2. в течение 1 часа, 5% глюкоза 1/4 изотонического раствора NaCl;
- Физиологические потребности: 50-80 мл / кг в сутки в зависимости от возраста или 1500 мл/м2 за сутки, 5% глюкоза с 2 ммоль калия и 3 ммоль натрия
на 100 мл. инфузата;
- Восстановление патологических потерь, которые продолжаются: 20-30 мл / кг в сутки или 300-500 мл/м2 в сутки 5% глюкоза и 1/2 изотонического раствора NaCl в зависимости от возраста.
9. Коррекция ацидоза: если рН ниже 7.30 и отрицательное значение ВЕ> 5 ммоль / л, проводят коррекцию по формуле:
Гидрокарбонат (ммоль) = (-) ВЕ • 0.3 • массу тела (кг). Сразу вводят 1/2 рассчитанного количества, а остальные - после анализа крови на газы.
10. Антибиотики: при наличии подтвержденной бактериальной инфекции или известном подозрении на инфицирование.
11. Дезобструкция ТБД:
вибромассаж и виброперкуссия.
ультразвуковые ингаляции с секретолитическими и секретокинетическими медикаментозными средствами.
стимуляция кашля.
постуральный дренаж.
аспирация мокроты из дыхательных путей.
Объем дыхательной поддержки и инвазивность зависят от состояния больного. Если консервативная терапия не имеет эффекта, то нужна интубация трахеи и лаваж ТБД. Трахею интубируют под кетаминовым наркозом в дозе 2 мг / кг с бензодиазепинами. Для быстрого и непродолжительного паралитического эффекта используют сукцинилхолин в дозе 3 мг / кг. Для ИВЛ лучше использовать аппараты с контролируемым объемом. Дыхательный объем 10-12 мл / кг при частоте дыхания 8-12 в минуту, с пролонгированным экспираторным времени (5-6 секунд). Отменяют ИВЛ при РаСО2 <45 мм.рт.ст. и восстановлении чувствительности к бронхорасширяющим препаратов.
Контроль лечения.
Основной мониторинг включает:
1. Точный учет гидробаланса;
2. Повторная ЭКГ;
3. Частые измерения АД, ЧД и ЧСС, определение возможного парадоксального пульса;
4. Определение FiO2;
5. Анализ газов крови, рН, определение SaО2 с помощью пульсоксиметра;
6. Рентгенография грудной клетки при госпитализации и резком ухудшении состояния;
7. Общий анализ крови, мочи, определение уровня сахара крови и сывороточных электролитов;
8. Раннее выявление побочных эффектов медикаментов и осложнений (отек легких, ателектаз легкого, пневмоторакс, пневмония).
При восстановительной фазы астматического состояния ребенок постепенно, в течение 1.5-7 дней, переводится на обычное медикаментозное лечение. Есть очень важным убедить больного и его родителей в необходимости тщательного выполнения назначений врача, особенно в амбулаторных условиях. При своевременном и адекватном лечении прогноз обычно благоприятный. Он ухудшается при наличии осложнений и развития острой обструктивной дыхательной недостаточности, при которых достигает 1-2% случаев.
Материалы для самоконтроля:
А. Тесты для самоконтроля:
№ 1. К специфическим провокационных тестов относятся все, кроме:
А) кожные
Б) назальные
В) конъюнктивальные
Г) ингаляционные с бронхоконстрикторамы
Д) экспозиционные
№ 2. К неспецифическим кожных проб относятся все, кроме:
А). холодовые
Б). Тепловые
В). Скарификационные с аллергенами
Г). Скарификационные с медиаторами
Д). дермографизм
№ 3.Правила постановки аллергопроб содержат все, за исключением:
А). Пробы проводят в период ремиссии;
Б). Аллергены должны быть стандартными
В). Пробы ставят с аллергенами, на которые был анафилактический шок
Г). В кабинете должен быть противошоковым набор
Д). Пробы не ставят с аллергенами, на которые был анафилактический шок
№ 4. Основными критериями диагностики БА есть все перечисленные, кроме:
А). Наличие характерного анамнеза и клинических симптомов
Б). Наследственная предрасположенность к аллергии
В). Положительные кожные пробы со специфическими аллергенами
Г). Наличие хронической экстрагенитальной патологии у матери
Д). Наличие специфических Ig E в крови и секретах.
№ 5. Противопоказанием для проведения аллергопроб является все, кроме:
А). Обострение аллергического или любого заболевания
Б). онкологические заболевания
В). отсутствие аллергоанамнезом
Г). Длительное употребление бронхолитиков
Д). Анафилактический шок в анамнезе.
№ 6 Ребенок 10 месяцев попала в больницу в тяжелом состоянии с экспираторной одышкой и сухим кашлем. Известно, что болеет неделю - был насморк, температура 380. При обследовании - над легкими перкуторно тимпанит, аускультативно - много сухих свистящих и одиночных влажных хрипов с обеих сторон. Ваш диагноз?
А). Острый обструктивный бронхит
Б). острая пнвмония
В). бронхиальная астма
Г). коклюш
Д). Экзогенный аллергический альвеолит
№ 7 Больной 9 лет жалуется на приступообразный сухой кашель, больше ночью. Об "объективно: экспираторная одышка с участием вспомогательной мускулатуры, вынужденное положение в постели. Перкуторно-коробочный звук, аускультативно - жесткое дыхание, сухие свистящие и жужачи хрипы. В гемограмме: лейкоцитоз, анэозинофилия. Какое заболевание можно заподозрить?
А). бронхиальная астма
Б). обструктивный бронхит
В). рецидивирующий бронхит
Г). бронхиолит
Д). астматический бронхит
№ 8 В приемное отделение поступил ребенок 12 лет с жалобами на вялость, снижение массы тела, малопроизводительный кашель, одышку при физической нагрузке. Из истории болезни известно, что мальчик в течение 2 месяцев находился на каникулах в сельской местности, помогал в уборке сена. Аускультативно в базальных отделах мелко пузырьки хрипы. Рентгенологически - сотопобидний рисунок с рассеянными очагами мелких теней. Результаты бактериологических исследований: Thermophilus actinomycetes, чьи антигены привели к нарушению состояния ребенка. Какой Ваш диагноз?
А). Экзогенный аллергический альвеолит
Б). бронхиальная астма
В). Первичный туберкулез легких
Г). муковисцидоз
Д). синдром Картагенера
№ 9 Для бронхиальной астмы в период обострения характерны следующие рентгенологические изменения:
А). Низкое положение купола диафрагмы
Б) Повышение прозрачности легочной ткани;
В) Расширение межреберных промежутков;
Г) Может быть гомогенное затемнение с четкими контурами сегментарных границ;
Д) Все перечисленное
№ 10. К ведущим патогенетических механизмов БА следует отнести:
А). бронхоспазм;
Б). Отек слизистой оболочки бронхов;
В). Гиперсекреция бронхиальных желез;
Г). Снижение активности ß2-адренорецепторов;
Д). Все перечисленное.
Б. Задачи для самоконтроля
№ 1. У ребенка 6 лет ночью, после посещения дачи, начался приступ удушья; в анамнезе пищевая аллергия, у матери - рецидивирующая крапивница. Известно из анамнеза, ребенок от I беременности, масса тела при рождении 3800 г., на грудном вскармливании до 3 мес. С 1,5 лет частые респираторные заболевания. В 2,5 года развился первый приступ удушья, который в дальнейшем повторялся ежемесячно, чаще ночью. Объективно: мальчик бледный, цианоз носогубного треугольника, дистанционные хрипы, экспираторная одышка, масса сухих свистящих хрипов при аускультации.
1. Выделить ведущий клинический синдром
2. Провести дифференциальную диагностику
3. Установить клинической диагноз
4. Составить план обследования ребенка
5. Определить план лечения
№ 2. Мать девочки 2 лет жалуется, что у ребенка возникает приступообразный кашель, чаще ночью или утром, от которого ребенок просыпается. Такое состояние длится в течение 2 недель. Перед этим ребенок болел гриппом. Из анамнеза известно, что у матери девочки был эпизод отека Квинке после употребления земляники. При осмотре девочки себорейные корочки на волосистой части головы, язык «географический». Над легкими перкуторный звук с тимпанический оттенком. Аускультативно - рассеянные сухие и средне пузырчатые, влажные хрипы. При осмотре помещения: в квартире много книг, ковров. В комнате живет попугай. Отец ребенка курит на кухне, дым попадает в комнату ребенка.
1. Выделить ведущий клинический синдром
2. Провести дифференциальную диагностику
3. Установить клинической диагноз.
4. Составить план обследования ребенка.
5. Определить план лечения.
№ 3. Ребенок 7 лет госпитализирована с жалобами на шумное дыхание, одышку, сухой кашель, возбуждение. Заболела 4 дня назад после переохлаждения. Повысилась температура тела до 37,4-3
7,8 С., появились слизистые выделения из носа, кашель. Лечилась домашними средствами, однако температура держалась, кашель участился. В день госпитализации появилось шумное свистящее затрудненное дыхание. Из анамнеза жизни: с первого года частые ОРВИ, бронхиты, ежегодно ангиной. В 1,5 года и 2 года 3 мес. болела воспалением легких. С 3 лет у ребенка просочились приступы удушья после перенесенного бронхита. Приступы затрудненного дыхания возникали на фоне ОРВИ, бронхитов или в период их разрешения. Замечено учащение приступов в осенне-зимнее время года.
При осмотре состояние ребенка тяжелое, одышка с затрудненным выдохом, ЧД 36 в 1 мин. Грудная клетка в положении выдоха; при перкуссии над легкими коробочный звук, при аускультации - большое количество сухих свистящих хрипов. ЧСС 120 в 1 мин., Тоны сердца ослаблены.
1. Выделить ведущий клинический синдром
2. Провести дифференциальную диагностику
3. Установить клинической диагноз.
4. Составить план обследования ребенка.
5. Определить план лечения.
№ 4. Ребенок 5 лет госпитализирована в стационар с приступом удушья. Мальчик от I беременности, протекавшей с осложнениями и родился недоношенным. Вес при рождении 1,500 гр. На естественном вскармливании до 3 мес. С 2-х мес. проявления атопического дерматита на лице следующими его обострениями во втором полугодии жизни при употреблении куриного яйца .. С 1,5 лет - частые ОРВИ. В 2,5 года развился первый приступ удушья. Следующие приступы возникали почти ежемесячно, чаще ночью, кратковременные. При пребывании летом на Черноморском побережье нападения не возникало. Проживает в старом доме, в комнате много ковров, есть кот и собака. Бабушка по линии матери болеет бронхиальной астмой.
1. Выделить ведущий клинический синдром
2. Провести дифференциальную диагностику
3. Установить клинической диагноз.
4. Составить план обследования ребенка.
5. Определить план лечения.
№ 5 Мальчик 9 лет, жалуется на резко затруднено свистящее дыхание, сильный приступообразный кашель. Приступ удушья начался 2:00 том, причину возникновения родители сказать не могут. Перед нападением мальчик гулял в поле. При осмотре состояние ребенка тяжелое. Вне вынужденная - опирается руками на край стула. На лице выражение страха. Резко выраженная экспираторная одышка, на выдохе свистящие хрипы. Кожа бледная, цианоз губ. Грудная клетка резко сдутая. Перкуторно над легкими коробочный звук, аускультативно - ослабленное - дыхание, выслушивается большое количество сухих свистящих хрипов. ЧД - 34 в 1 мин. Тоны сердца ослаблены, ЧСС-110 уд в 1 мин. Живот мягкий, печень и селезенка не увеличены.
1. Выделить ведущий клинический синдром
2. Провести дифференциальную диагностику
3. Установить клинической диагноз.
4. Составить план обследования ребенка.
5. Определить план лечения
№ 6. Мальчику 3 года. Ребенок от ИИ беременности и родов, протекавших с осложнениями. На грудном вскармливании до 1 мес. С 2 мес., У ребенка появились проявления ЭКД, обострения в дальнейшем возникали после употребления шоколада, конфет, рыбы. В 2 года возник первый приступ удушья, а затем приступы удушья повторялись ежемесячно без видимых причин. При посещении бабушки в деревне, приступы прекращались. Аллергологическое обследование показало высокий уровень сенсибилизации к бытовой пыли. Четверо суток назад у мальчика был приступ удушья, который самостоятельно прошел. На момент осмотра состояние ребенка тяжелое, беспокойный, бледность и сухость кожи, акроцианоз. Частота дыхания 40 в 1 мин. Дыхание шумное с затрудненным выдохом, частый сухой кашель с выделением вязкой мокроты. Ребенок в положении ортопноэ. Перкуторно над легкими коробочный звук, при аускультации легких - жесткого дыхания выслушиваются свистящие и влажные разнокалиберные хрипы. ЧСС 142 в 1 мин.
1. Выделить ведущий клинический синдром
2. Провести дифференциальную диагностику
3. Установить клинической диагноз.
4. Составить план обследования ребенка.
5. Определить план лечения.
№ 7. Девочке 13 лет. В стационаре 2 суток. При госпитализации: надсадный кашель, екснспираторна одышка, дистанционные хрипы, сердцебиение, акроцианоз. После лечения (инфузионная терапия, эуфиллин, отхаркивающие средства) состояние несколько улучшилось, но кашель и одышка восстанавливаются каждую ночь. Остается бледность кожи, периоральный цианоз. Грудная клетка сдутая, количество дыханий в 1 мин. 34, пульс 100 в 1 мин. Перкуторно коробочный звук над легкими, аускультативно шумное дыхание, удлиненный выдох, единичные сухие хрипы. Тоны сердца несколько приглушены. АД 120/70 рт.ст. Болеет в течение 3 лет. Подобные приступы наблюдаются только в периоде цветения полыни и хризантем.
1. Выделить ведущий клинический синдром
2. Провести дифференциальную диагностику
3. Установить клинической диагноз.
4. Составить план обследования ребенка.
5. Определить план лечения.
№ 8. Мальчику 10 лет. При госпитализации: надсадный кашель, акроцианоз, экспираторная одышка, дзизчасти хрипы, сердцебиение,. После лечения (эуфиллин, отхаркивающие средства) состояние несколько улучшилось, но кашель и одышка восстанавливаются ночью. Остается бледность кожи, периоральный цианоз. Грудная клетка бочкообразному, количество дыханий в 1 мин. 44, пульс 110 в 1 мин. Перкуторно коробочный звук над легкими, аускультативно шумное дыхание, удлиненный выдох, единичные сухие хрипы. Тоны сердца несколько приглушены. АД 120/70 рт.ст. Болеет в течение 4 лет. Подобные приступы наблюдаются только в периоде цветения акации. Анализ крови: Эр. - 4,0 х10 ¹ ² / л, гемоглобин - 115 г / л, лейкоциты - 8х109 / л. нейтрофилы: то. - 4%, с-52%, л. - 28%, г. - 8%; ЭВС. -8%. СОЭ - 10 мм / час.
1. Выделить ведущий клинический синдром
2. Провести дифференциальную диагностику
3. Установить клинической диагноз.
4. Составить план обследования ребенка.
5. Определить план лечения.
№ 9. Мальчику 5 лет. Впервые проявления заболевания появились в 3,5 года, когда летом на прогулке в лесу ребенок вдруг стал беспокойным, появились выделения из носа, кашель, отек лица, одышка. Родители считали, что ребенка что-то ужалило. Эти признаки содержались около суток. Подобное состояние повторился через год, но без отека лица. Вчера во время загородной прогулки у ребенка остро возник приступ кашля с одышкой, слезотечение, выделения из носа. Мать доставила ребенка в детскую больницу. Состояние ребенка тяжелое, беспокойный. Надсадный кашель. Лицо одутловатое, покрытое холодным, липким потом. Дыханий - 44 в 1 мин., Выдох громкий продлен. Грудная клетка сдутая, в акте дыхания участвует вспомогательная мускулатура. Над легкими перкуторно коробочный звук, при аускультации - разнокалиберные сухие свистящие хрипы. Из анамнеза: у отца хронический бронхит, аллергические заболевания в семье не прослеживаются.
1. Выделить ведущий клинический синдром
2. Провести дифференциальную диагностику
3. Установить клинической диагноз.
4. Составить план обследования ребенка.
5. Определить план лечения.
№ 10. Мальчику 8 лет. В 2 года возник первый приступ удушья, а затем приступы удушья повторялись ежемесячно без видимых причин. При посещении бабушки в деревне, приступы учащались. Аллергологическое обследование показало высокий уровень сенсибилизации к бытовой пыли. На момент осмотра состояние ребенка тяжелое выраженный беспокойство, бледность и сухость кожи, акроцианоз. Частота дыхания 40 в 1 мин. Дыхание шумное с затрудненным выдохом, частый сухой кашель с выделением вязкой мокроты. Ребенок в положении ортопноэ. Перкуторно над легкими коробочный звук, при аускультации легких на фоне жесткого дыхания выслушиваются свистящие и влажные разнокалиберные хрипы. ЧСС 142 в 1 мин.
1. Выделить ведущий клинический синдром
2. Провести дифференциальную диагностику
3. Установить клинической диагноз.
4. Составить план обследования ребенка.
5. Определить план лечения.