Розгорнений клінічний діагноз
На основі:
1.Попереднього діагнозу
2.Додаткових методів обстеження:
Загальний аналіз крові ві20.01.2002р.
Паличкоядорні 6%
ШОЕ 23 мм/год
Аналіз калу на скриту кров від 21.01.2002р.
Різко позитивна. ФЕГДС від 19.01.2002р.
Стравохід з вогнищевими запальними змінами в с/3 і н/3, закид шлункового вмісту. Кардіальна розетка — без змін. Шлунок: кардіальний відділ — вогнищеві запальні зміни. Дно і тіло — порожнина вільно розправляється повітрям, містить незначну кількість мутної рідини з домішками слизу і жовчі. Астральний відділ — вогнищеві запальні зміни. Перистальтика всіх відділів збережена. Спостерігається помірна складчастість рельєфу слизової. Пілорус спазмований. Цибулина 12-ти палої кишки гіперемована, деформована. По передній стінці 12-ти палої кишки — виразка діаметром 0.8х0,7 см, глибиною до 0,5 см, по задньо-нижній стінці пілоричного відділу 12 ти палої кишки виразка діаметром 0.5-0,4 см. Рh — 2.5. Заключення: Пептичний катаральний езофагіт у фазі загострення. Виразки дванадцятипалої кишки по передній стінці діаметром 0,8х0,7 см, по задньо-нижній стінці пілоричного відділу діаметром 0,5-0,4 см. Деформація цибулини дванадцятипалої кишки. Супутній хронічний гастро дуоденіт.Ознаки перенесеної кровотечі.
3. диференціального діагнозу
можна поставити клінічний діагноз: Виразкова хвороба, активна фаза, середньої важкості з больовим і диспептичним синдромом. Хронічні рецидивуючі виразки передньої стінки (0,8х0,7 см) і задньо-нижньої стінки (0,5х0,4 см) цибулини дванадцятипалої кишки. Ускладнена дуоденальною кровотечею.
Етіологія і патогенез, патологічна анатомія:
Виразкова хвороба — хронічне, циклічно перебігаюче захворювання, основним клінічним і морфологічним проявом якого є рецидивуюча виразка шлунку чи дванадцятипалої кишки. У залежності від локалізації виразки й особливостей патогенезу хвороби розрізняють виразкову хворобу з локалізацією виразки в пілородуоденальній зоні чи тілі шлунка, хоча існують і поєднані форми. Крім виразки як прояву виразкової хвороби шлунка і дванадцятипалої кишки, існують так називані симптоматичні виразки, тобто виразки шлунка і дванадцятипалої кишки, що зустрічаються при різних захворюваннях. Такі виразки, що спостерігаються при ендокринних захворюваннях (ендокринні виразки, при паратиреозі, тиреотоксикозі, синдромі Еллісона—Золлінгера), при гострих і хронічних порушеннях кровообігу (дисциркуляторно-гіпоксичні виразки), при зкзо- і ендогенних інтоксикаціях (токсичні виразки}, алергії (алергічні виразки), специфічному запаленні (туберкульозні, сифілітичні виразки), після операцій на шлунку і кишечнику (післяопераційні пептичні виразки), у результаті медикаментозного лікування (лікарські виразки, наприклад при лікуванні кортикостероїдами, ацетилсаліциловою кислотою).
Виразкова хвороба — широко розповсюджене захворювання, що зустрічається частіше в міського населення, особливо в чоловіків. У пілородуоденальній зоні виразка зустрічається частіше, ніж у тілі шлунка. Виразкова хвороба — чисто людське страждання, у розвитку якого основну роль грають стресові ситуації, чим і обумовлений ріст захворюваності виразковою хворобою в XX сторіччі у всіх країнах світу.
Етіологія. У розвитку виразкової хвороби основне значення мають стресові ситуації, психоемоційна перенапруга, що ведуть до дезинтеграції тих функцій кори головного мозку, що регулюють секрецію і моторику гастродуоденальної системи (кортико-висцеральні порушення). Ті ж процеси дезинтеграцї можуть розвиватися в корі головного мозку при надходженні патологічних імпульсів з органів, у яких з'являються патологічні зміни (вісцеро-кортикальні порушення). Неврогенна теорія виразкової хвороби може вважатися досить обрунтованою, але вона дозволяє пояснити виникнення хвороби далеко не у всіх випадках. У виникненні виразкової хвороби велика роль аліментарних факторів (порушення режиму і характеру харчування), шкідливих звичок (паління, і зловживання алкоголем), впливу ряду лікарських засобів (ацетилсаліцилова кислота, індометацин, кортикостероїди й ін.). Безумовне значення мають спадково-конституційні (генетичні) фактори,серед яких О (І) група крові, позитивний резус-фактор, «статус несекреторів» (відсутність антигенів гістосумісності, що відповідають за вироблення глікопротеінів шлункового слизу) і ін. Останнім часом виникнення виразкової хвороби стали зв'язувати з інфекційним агентом — НеІісоbacter руlori, що виявляють при дуоденальній виразці в 90%, а виразці в шлунку 70—80% випадків.
Патогенез. Він складний і тісно зв'язаний з зтиологічними факторами. Не всі сторони його можуть вважатися досить вивченими. Серед патогенетических факторів виразкової хвороби розрізняють загальні і місцеві. Загальні представлені порушеннями нервової і гуморальної регуляції діяльності шлунка і дванадцятипалої кишки, а місцеві — порушеннями кислотно-пептичного фактора, слизового бар'єру, моторики і морфологічних змін слизової оболонки шлунку і дванадцятипалої кишки.
Значення неврогенних факторів величезне. Як уже згадувалося, під впливом зовнішніх (стрес) чи внутрішніх (вісцеральна патологія) причин відбувається зміна координуючої функції кори головного мозку у відношенні підкіркових утворень (проміжний мозок, гіпоталамус) . Це веде в одних випадках (виразка пілородуоденальної зони) до порушення гіпоталамо-гипофізарної області, центрів блукаючого нерва і підвищеному тонусу самого нерва, підвищенню активності кислотно-пептичного фактору і посиленню моторики шлунка. В інших випадках (виразка тіла шлунка), навпроти, виникає придушення корою функції гіпоталамо-гипофізарної області, зниження тонусу блукаючого нерва і пригнічення моторики: при цьому активність кислотно-пептичного фактора нормальна чи знижена.
Серед гормональних факторів у патогенезі виразкової хвороби основну роль грають розлади в гіпоталамо-гипофизарно-наднирникової системи у вигляді підвищення, і в наступному виснаженні вироблення АКТГ і глюкокортикоїдів, що підсилюють активність блукаючого нерва і кислотно-пептичного фактора.Зазначені порушення гормональної регуляції чітко виражені лише при виразковій хворобі пілородуоденальної зони. При виразковій хворобі тіла шлунка вироблення АКТГ і глюкокортикоїдів знижене, тому зростає роль місцевих факторів.
Місцеві фактори значною мірою реалізують перетворення гострої виразки в хронічну і визначають загострення, рецидиви хвороби. При виразці пілородуоденальної зони велике значення має підвищення активності кислотно-пептичного фактора, що зв'язано зі збільшенням числа гастринпродукуючих клітин, підвищеною секрецією гастрину і гістаміну. У цих випадках фактори агресії (кислотно-пептична активність) переважають над факторами захисту слизової оболонки (слизовий бар'єр), що визначає розвиток загострення пептичної виразки. При виразці тіла шлунка при нормальній чи зниженій активності кислотно-пептичного фактора і пригніченій моториці слизовий бар'єр страждає в результаті дифузії в шлункову стінку водневих іонів (теорія зворотної дифузії водневих іонів), що визначає викид гістаміну лаброцитами, що приводить до дисциркуляторних розладів (шунтування крові) і порушення трофіки тканини. Морфологічні зміни слизової оболонки шлунка і дванадцятипалої кишки представлені відповідно картиною хронічного гастриту і хронічного дуоденіту. В ушкодженні слизової оболонки ймовірна участь також НеІісоbacter pylori.
Таким чином, значення різних факторів у патогенезі виразкової хвороби при різній локалізації виразки (пілородуоденальна зона, тіло шлунка) неоднакова (табл. 1). При виразковій хворобі пілородуодональній зоні велика роль вагусногастринних впливів і підвищення активності кислотно-пептичного фактора. При виразковій хворобі тіла шлунка, коли вагусно-гастринні впливи, як і активація кислотно-пептичного фактора, менш виражені, найбільшого значення набувають розлади кровообігу і трофічні порушення в шлунковій стінці, що створює умови для утворення пептичної виразки.Патогенетичні схеми розвитку виразкової хвороби (на російській мові).На першій схемі представлена схема загального патогенезу. На другій схемі представлена роль Helicobacter pylori:
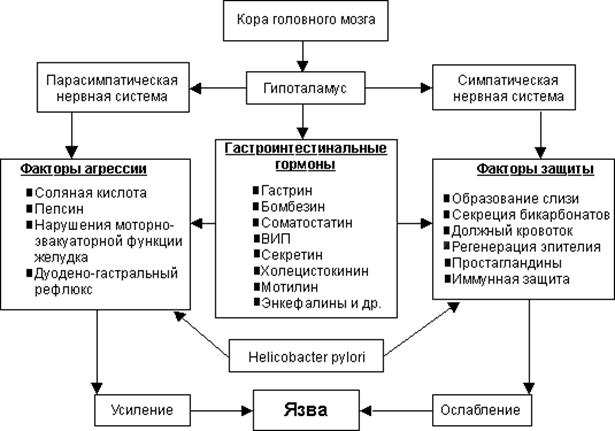 схема № 2
схема № 2
Патологічна анатомія:  Морфологічним субстратом виразкової хвороби є хронічна рецидивуюча виразка. У ході формування вона проходить стадії ерозії і гострої виразки, що дозволяє вважати ерозію, гостру і хронічну виразки стадіями морфогенезу виразкової хвороби. Ці стадії особливо добре прослідковуються при виразковій хворобі шлунка.
Морфологічним субстратом виразкової хвороби є хронічна рецидивуюча виразка. У ході формування вона проходить стадії ерозії і гострої виразки, що дозволяє вважати ерозію, гостру і хронічну виразки стадіями морфогенезу виразкової хвороби. Ці стадії особливо добре прослідковуються при виразковій хворобі шлунка.
Зрозіями називають дефекти слизової оболонки, що не проникають за м'язову пластинку слизової оболонки. Ерозії, як правило, гострі, у рідких випадках — хронічні. Гострі ерозії звичайно поверхневі й утворяться в результаті некрозу ділянки слизової оболонки з наступним крововиливом і відторгненням мертвої тканини. У дні такої ерозії знаходять сопяно-кислий гематин, а в краях її — лейкоцитарний інфільтрат. У шлунку можуть виникати множинні ерозії, що звичайно легко епітелізуються. Однак у випадках розвитку виразкової хвороби деякі ерозії не гояться; некрозу піддаються не тільки слизова оболонка, але і більш глибокі шари стінки шлунка, розвиваються гострі пептичні виразки. Вони мають неправильну округлу чи овальну форму. В міру очищення від некротичних мас виявляється дно гострої виразки, що утворено м'язовим шаром, іноді серозною оболонкою. Часто дно забарвлене в грязно-сірий чи
чорний колір у наслідок домішок гематину гідрохлориду. Глибокі дефекти слизової оболонки нерідко набувають воронкоподібної форми, причому основа лійки звернена до слизової оболонки, а верхівка — до серозного покриву.
Гострі виразки шлунка звичайно з'являються на малій кривизні, в астральному і пілоричному відділах, що обумовлено структурно-функціональними особливостями цих відділів. Відомо, що мала кривизна е «харчовою доріжкою» і тому легко травмується, залози її слизової оболонки виділяють найбільш активний шлунковий сік, стінка найбільш багата рецепторами і няйбільше реактивна, але складки ригідні і при скороченні м’язового шару не взмозі закрити дефект. Тому хронічна виразка шлунка частіше локалізується там же, де гостра, тобто на малій кривизні, в антральному і пілоричному відділах; кардіальні і субкардіальні виразки зустрічаються рідко.
Хронічна виразка шпунка буває звичайно одинична, множинні виразки рідкі. Виразка мас овальну чи округлу форму і розміри від декількох міліметрів до 5—6 см. Вона проникає в стінку шлунка на різну глибину, доходячи іноді до серозного шару. Дно виразки гладке, іноді жорсткуваге, краї валикоподібне підняті, щільні, омозолілі (кальозна виразка, від лат. саlis-мозоль;). Край виразки, звернений до стравоходу, підритий, і слизова оболонка нависає над дефектом. Край, звернений до воротаря, вологий, іноді має вид тераси, сходинки якої утворені шарами стінки — слизовою оболонкою, підслизовим і м'язовим шарами. Такий вид країв обумовлений зсувом шарів при перистальтиці шлунка. На поперечному розрізі хронічна виразка має форму усіченої піраміди, вузький кінець якої звернений убік стравоходу. Серозна оболонка в області виразки стовщена, нерідко спаяна з навколишніми органами — печінкою, підшлунковою залозою, сальником, поперечно-ободовою кишкою. Мікроскопічна картина хронічної виразки шлунка в різні періоди перебігу виразкової хвороби різна. У період ремісії в краях виразки виявляється рубцева тканина. Слизова оболонка по краях стовщена, гіперплазована.. В області дна видно зруйнований м'язовий шар і рубцева тканина, що його заміняє, причому дно виразки може бути вкрита тонким шаром епітелію. Тут же, у рубцевій тканині, багато судин (артерії, вени) зі стовщеними стінками. У багатьох судинах просвіти звужені чи облітеровані за рахунок проліферації кліток інтими (ендоваскуліт) чи розростання сполучної тканини. Нервові волокна і ганглиозні клітини піддаються дистрофічним змінам і розпаду. Іноді в дні виразки серед рубцевої тканини спостерігається розростання нервових волокон по типу ампутаційних невром. У період загострення виразкової хвороби в області дна і країв виразки з'являється широка зона фібриноїдного некрозу. На поверхні некротичних мас розташовується фібринозно-гнійний чи гнійний ексудат. Зону некрозу відмежовує грануляційна тканина з великим числом тонкостінних судин і клітин, серед яких багато еозинофілів. Глибше слідом за грануляційною тканиною розташовується грубоволокниста рубцева тканина. Про загострення виразки свідчать не тільки ексудативно-некротичні зміни, але і фі6риноїдні зміни стінок судин, нерідко з тромбами в їхніх просвітах, а також мукоїдне і фібриноїдне набрякання рубцевої тканини в дні виразки. У зв'язку з цими змінами розміри виразки збільшуються, з'являється можливість руйнування всієї стінки шлунка, що може привести до важких ускладнень. У тих випадках, коли загострення змінюється ремісією (загоєння виразки), запальні зміни затихають, зону некрозу проростає грануляційна тканина, що дозріває в грубоволокнисту рубцеву тканину; нерідко спостерігається епітелізація виразки. У результаті фібриноїдних змін судин і ендартеріїту розвиваються склероз стінки й облітерація просвіту судин. Таким чином, загострення виразкової хвороби навіть у випадках успішного результату веде до посилення рубцевих змін у шлунку і збільшує порушення трофіки його тканин, у тому числі і знову утвореної рубцевої тканини, що при черговому загостренні виразкової хвороби легко руйнується. Морфогенез і патологічна анатомія хронічної виразки дванадцятипалої кишки принципово не відрізняються від таких при-хронічній виразці шлунка.
Хронічна виразка дванадцятипалої кишки в переважній більшості випадків утворюється на передній чи задній стінці цибулини (бульбарна виразка), лише в 10%~ випадків вона локалізується нижче цибулини (постбульбарна виразка). Досить часто зустрічаються множинні виразки дванадцятипалої кишки, вони розташовуються одна напроти одної по передній і задній стінках цибулини (цілуючі виразки).
Що стосується такого ускладнення як кровотеча то основними причинами є кровотечі з артерій,вен,капілярів.Основними причинами є:пептична виразка шлунку та дванадцятипалої кишки, геморагічний ерзвний гастрит,синдром Мелорі-Вейса,пухлини шлунку, дивертикули стравоходу,дивертикули шлунку,параезофагальні кили, хвороби крові.
Прогноз:
Рrognosis quo ad vitam (що до життя) — орtimus est (оптимістичний).
Больовий синдром зник, диспепсичні прояви слабко виражені, загальний стан
добрий, виразка почала епітелізуватися.
Ргоgnosis quo ad iaborum (що до роботи) — орtimus est (оптимістичний).
Хронічна виразкова хвороба дванадцятипалої кишки не є протипоказом до
помірної домашньої роботи. Стан компенсований, хоча рекомендовано режим
у харчуванні, дієта, по можливості уникати стресів.
Прогноз що до видужання сумнівний.
Можливість повного загоєння виразки сумнівна так як вік хворого не надто
молодий і репаративні процеси знижені. Можливий розвиток ускладнень.
Ргоgnosis quo ad funccionem— сумнівний.
Сумнівний власне, бо видужання не наступить а при виразковій хворобі
порушена як моторика так і секреція шлунку.
Лікування виразкової хвороби дванадцятипалої кишки:
Консервативне лікування:
Лікування виразкової хвороби має бути комплексним, передбачати вплив на різні сторони патогенезу і враховувати інфекційний чинник (Нelicobacter ). Необхідні індивідуальний та диференціований підхід, урахування фонових чинників і особливостей перебігу виразкової хвороби.
У період загострення показане стаціонарне лікування протягом 6— 8 тиж. У перші 2 тиж перебування в стаціонарі призначають ліжковий і напівліжковий режими, оскільки перебування п ліжку сприятливо впливає на кровообіг органів черевної порожнини та внутрішньочеревний тиск, а також столи № 1а, 16 і 1 в з малою енергетичною цінністю.
У гострий період хвороби хворим призначають максимально щадну дієту із суворим обмеженням механічних, термічних та хімічних подразників (столи № 1 а, 16, 1 в, кожен—від 2—3 до 5—7 днів) з наступним переходом на дієту № 1, на якій хворий перебуває не менше ніж 4—6 міс. Приймають їжу 5—6 разів на добу, теплою, у вигляді пюре. Оскільки у хворих із виразковою хворобою посилюються процеси катаболізму і організм потребує додаткової кількості пластичного матеріалу, оптимальна кількість білка становить 1,5 г на 1 кг маси тіла при виразці шлунка і 2 г на 1 кг маси при виразці дванадцятипалої кишки. Білок, що надходить з їжею до шлунка, знижує збудливість залозистих клітин, нормалізує моторику шлунка і посилює процеси регенерації слизової оболонки. Перевагу слід віддавати білкам тваринного походження (м'ясо, риба, яйця, молоко). Достатній вміст жиру у противиразковій дієті забезпечується призначенням вершкового масла, отретину якого можна замінити рослинною олією. Вона містить поліненасичені жирні кислоти, які є попередниками простагландинів і беруть участь у побудові клітинних мембран. Кількість вуглеводів, особливо солодощів, слід обмежити. Вживають фруктові й овочеві (некислі) соки (яблучний, абрикосовий, морквяний) або сирі овочі й фрукти по 130-150 г на порцію, які звичайно додають до каш. З овочевих соків у разі підвищеної кислотності рекомендують картопляний.
Медикаментозна терапія. Комплексна терапія обов'язково повинна враховувати патогенез захворювання і передбачати призначення препаратів, які усувають
розлади регулюючих функцій центральної нервової системи, засобів, що впливають на порушені процеси нейрогуморальної регуляції травлення нормалізують моторну функцію травного каналу, дають репаративний ефект. Необхідно призначати лікарські засоби, активні, щодо НеІісobacter pilori. особливо у разі поєднання дуоденальної виразки з антральним гастритом.
Щоб зняти емоціональну напруженість, почуття тривоги, безсоння, застосовують транквілізатори, седативні та снотворні засоби. У практиці частіше використовують препарати валеріани (екстракт валеріани по 1—2 таблетки на прийом 3—4 рази на день), тазепам, еленіум, тріоксазин (по 1 таблетці тричі на добу). У осіб старшого віку з вираженими порушеннями регулюючих функцій центральної нервової системи добрий ефект, дають гастробамат або мепробамат, що справляють гангліоблокуючу, холінолітичну і седативну дію (по 1 таблетці тричі на добу за 15—20 хв до їди). Тривалість застосування таких препаратів 2—3 тиж.
Досить ефективні у лікуванні виразкової хвороби препарати, що впливають на порушені процеси нейрогуморальної регуляції травлення—блокатори Н2-рецепторів гістаміну, антагоністи гастрину, інактиватори гістаміну, препарати мінералокортикоїдної дії. З групи блокаторів Н2-рецепторів гістаміну (циметидин, гістодил, ранітидин, лецидил, квамател та ін.) у практиці найбільш перспективними є препарати цієї групи другого і третього покоління—ранітидин і лецидил, квамател.Оскільки препарати 4 і5 покоління не мають тривалої практикт використання(нізатідін, роксатідін). Ранітидин (ранісан), впливаючи на гістамінові Н2-рецептори, що містяться у паріетальних клітинах слизової оболонки шлунка, селективно інгібує секрецію хлористоводневої кислоти. Зменшення загального обсягу шлункового соку супроводжується значним зниженням вмісту пепсину, що є передумовою.для використання ранітидину при всіх захворюваннях, що супроводжуються гіперсекреціею. Лрепарат призначають 2 рази на добу (вранці й увечері) по 1-2 таблетці незалежно від прийому їжі протягом 4 тиж. Лецидил (фамотидин) також є сильним антагоністом Н2-рецепторів гістаміну, причому ступінь інгібіції шлункової секреції залежить від дози препарату. Лецидил призначають 1 раз на добу (увечері) у дозі 20— 60 мг залежно від ступеня вираженості гіперсекреції протягом 4—6 тиж. Аналогічний ефект має омепрол (омепразол), що зменшує шлункову секрецію та інгібіцію —АТФ-ази (протонний насос), необхідного для транспорту Н+ з пристінкових клітин слизової шлунка у його порожнину. Зв'язуючись із цим ензимом, омепрол інгібує синтез хлористоводневої кислоти. Призначають препарат 1 раз на добу (вранці) натще по 10—20 мг (1/2 —1 капсула) протягом 2—4 тиж. У переважної більшості хворих на виразкову хворобу курсова терапія одним із цих препаратів дає повне заживлення виразок. Одно- або дворазовий прийом препаратів надзвичайно зручний у практиці.
Селективний антихолінергічний препарат гастроцепін блокує рецептори паріетальних клітин слизової оболонки шлунка, що веде до гальмування секреції хлористоводневої кислоти та пепсину. Він також підвищує дію гастропротективних механізмів.
Призначають гастроцепін по 5—10 мг на добу за 2 прийоми. В окремих випадках його застосовують парентеральне: 1—2 мл внутрішньо-м'язово 2 рази на добу протягом 1 тиж з наступним переходом на приймання препарату всередину по 25— 50 мг двічі.Тривалість курсу лікування 3 тиж. Новим вітчизняним противиразковим засобом, що не поступається за ефективністю і термінами рубцювання виразок блокаторам Н2-рецепторів гістаміну і антагоністам гастрину, є даларгін. Препарат застосовують внутрішньом'язово по 1 мг 1—2 рази на добу. Курсова доза д становить 30-50мг. Є досвід застосування даларгіну у вигляді трансназального електрофорезу.
Хворим із підвищеною кислотною продукцією у комплексній терапії виразкової хвороби застосовують також, препарати, які пригнічують агресивність кислотно-пептичного фактора шляхом зниження у шлунковому соку вмісту хлористоводневої кислоти і пепсинів, антациди, антипепсини, адсорбенти та в'яжучі засоби. У практиці застосовують переважно антациди, що не всмоктуються (вікалін — по 1—2 таблетки З рази на добу після їди протягом 30-45 днів; вікаїр -— у тому ж дозуванні;
гастрофарм—по -1 таблетці, попередньо подрібненій і розмішаній у ЗО—40 мл теплої перевареної води, 3 рази на добу за 30-60 хв до їди), які доцільно у деяких випадках поєднувати з препаратами переважно антипептичноїдії (алантон — по 1 таблетці 3—4 рази на добу за 0,5 год до їди; гелюксиллак — по 1 таблетці 4—5 раз на добу через 1,5—2 год після їди і перед сном) та обволікаючими засобами (алмагель чи алмагель А—по 10—15 мл 4 рази на добу через ЗО хв. Після їди і перед сном; фосфалюгель — вміст пакета розчинюють у склянці води, приймають 2—4 рази на добу через 1,5—2 год після їди і перед сном. Тривалість застосування препаратів цієї групи—4—6 тиж.
Із препаратів, які нормалізують моторно-евакуаторну функцію травного апарату (папаверину гідрохлорид. но-шпа, галідор, церукал), найефективнішим е церукал. Він особливо показаний у разі поєднання виразкової хвороби з рефлюкс-езофагітом. Призначають церукал по -1 таблетці тричі на добу, короткими курсами (8—10 днів). Бактерицидні властивості щодо НеІісоbacter pilori мають де-нол, трибімол, метронідазол (трихопол), сукральфат. Найактивнішим є де-нол, що утворює на поверхні виразок та ерозій у слизовій оболонці нерозчинну білково-вісмутову плівку. Де-нол посилює процеси регенерації слизової оболонки, має, крім бактерицидних, лужні й антипептичні властивості.Призначають препарат по 1—2 таблетки (5—10 мл), змішані з 15—20 мл води 3 рази на день за ЗО хв до їди і перед сном
.На даній схемі представлено дослідження ефективності препарату.Таблица 1. Результати лікування однотижневою тройною терапією.
| Показники | Группа 1 (n=14) | Группа 2 (n=15) | Р |
| Частота рубцюванния виразки до контрольного строку. | 12/14 (85,7%) | 15/15 (100%) | NS |
| Эрадикация, 4 неділі після закінчення лікування | 10/14 (71,4%) | 14/15 (93,3%) | NS |
| Повне купірування больового синдрому | 9/14 (64,2%) | 14/15 (93,3%) | NS |
Таблица 2. Результати лікування потрійною терапією при використанні Де-Нола протягом двох тижнів.
| Показники | Группа 4 (n=8) | Группа 3 (n=12) | Р |
| Частота рубцювання виразок до контрольного строку | 5/8 (62,5%) | 11/12 (91,6%) | NS |
| Эрадикація, 4 тижні посля закінчення лікування | 7/8 (87,5%) | 9/12 (75%) | NS |
| Повне купірування больового синдрому протягом 7 днів | 2/8 (25%) | 10/12 (83,3%) | NS |
Аналогічно діє трибімол (по 1—2 таблетки 3 рази на добу за 0,5 год ло сніданку й вечері). Курс лікування цими препаратами—4 тиж. Для посилення бактеріостатичного ефекту доцільно поєднувати де-нол або трибімол із метронідазолом (0,25-0,5 г 3—4 рази на добу після їди), а в деяких випадках — з антибіотиками з групи напівсинтетичних пеніцилінів, фуразолідоном. Повторні курси проводять через 3 міс.
Для активації репаративних процесів слизової оболонки використовують препарати, що посилюють репаративну регенерацію (метилурацил,. оксиферискорбон, солкосерил, обліпихову олію). Метилурацил призначають по 0,25—0,5 г тричі на добу під час і після їди протягом 4 тиж; оксиферискорбон — по 1мл-2 мл, розчинити в ізотонічному розчині натрію хлориду, впутрішньом'язово щоденно, протягом 25—ЗО днів, солкосерил— внутріщньом'язово по 1—2 мл 1—2 рази на добу, на курс лікування 25 ін'єкцій;
обліпихову олію—по 1 чайній ложці всередину 2—3 рази на добу. Вибір препарату
визначають з урахуванням періоду захворювання і локалізації виразкового
ураження. Виправданим є поєднання репарантів з блокаторами Н2-рецепторів
гістаміну.
У деяких випадках, переважно у хворих із виразками, які заживають повільно,
показане застосування анаболічних стероїдів (ретаболіл —внутрішньом'язово по
50 мг кожні 2—3 тиж, на курс 5—8 ін'єкцій; метиландростендіол—по —1 таблетці
1 раз на добу протягом 3 тиж) і білкових гідролізатів (гідролізат казеїну,
амінопептид, амінокровин внутрішньовенно.краплинно).
Таким. чином у період загострення виразкової хвороби найефективнішими є
поєднання седативних засобів з блокаторами Н;-рецепторів гістаміну, етіотропними
препаратами (де-нол, метронідазол) і репарантами.За останніми дослідженнями доведена ефективність препарату пілобакт-комбікід(тінідазол +кларитроміцин +омепразол)
У фазі затухаючого загострення у комплекс терапії виразкової хвороби включають
фізіотерапевтичні процедури (грязьові, торфові, озокеритові, парафінові аплікації на
епігастральну ділянку і пілородуоденальну зону) за стандартними методиками —
15—20 процедур; УВЧ в імпульсному режимі, загальні мінеральні та газові душі або ванни, діадинамічні і синусоїдальні модульовані струми. Одночасно за показаннями можна проводити сеанси гіпербаричної оксигенації та електросну. У цей період доцільно застосовувати слабомінералізовані мінеральні води з лужною дією (слов'янівська, смирновська, єсентуки № 4 і № 17, боржомі, поляна квасова, лужанська, нафтуся та ін.). Якщо кислотність підвищена, мінеральну воду призначають за 1,5 год до їди у теплому вигляді (25—ЗО °С) без газу. Пити її потрібно великими ковтками, 3—4 рази на день, від 100 до 200 мл на прийом, курс лікування 3—4 тиж. Лікувальну фізкультуру також призначають у період затухаючого загостре.ння, обмежуючись вправами, спрямованими на участь м'язів кінцівок і тулуба без участі м'язів живота. Під час повної ремісії показані ранкова гігієнічна гімнастика, пішохідні та велосипедні прогулянки, катання на лижах і ковзанах, яке не дуже втомлює. Слід уникати підняття важкого, різких рухів, що призводять до струсу тіла.
У період повної ремісії протягом 4—6 міс продовжують дієту ,№1.У період диспансеризації 3—4 рази на рік (як правило, восени і навесні) проводять профілактичні курси лікування тривалістю 3—4 тиж амбулаторне. Санаторно-курортне лікування призначають у період повної ремісії або затухаючого загострення за відсутності явищ вираженого гастродуоденіту, а. в разі кровотечі — не раніше ніж через 6 міс за умови повної ремісії (Трускавець, Моршин, Березовські мінеральні води, Рай-Єленівка та ін.),
Критерієм ефективності терапії виразкової хвороби є клінікоендоскопічна ремісія із зникненням симптомів загострення, виразкою, що зарубцювалася, і відсутністю ознак запалення при ендоскопічному дослідженні. З диспансерного обліку знімають осіб, у яких було відзначено повну ремісію протягом 5 років.Лікування кровоточивої виразки:
1)терапія гемостатичними препаратами:100 мл.10% амінокапронової кислоти,20 мл.10%розчину хлориду каліцію,100 мл.нативної або антигемофільної плазми.Широко використовується введення діцинону , етамзілату натрію,фібриногену,вікасолу.При важкому ступені крововтрати використовуються інгібітори протеаз (контрікал 20000-40000 од. На 0,9 %натрію хлориду довенно.)
Оперативне лікування гострої кровотечі: Білішість авторів признають ,що екстрена операція є центральною ланкою в лікуванні хворих з виразковими гастродуоденальними кровотечами.Вибір методу операції залежить від характеру і локалізації виразки,стану хворого та його віку,небезпеки виникнення рецидиву кровотечі,можливому ускладнення в післяопераційний період,кваліфікації хірурга.
В даний час застосовуються відповідні методи зупинки кровотечі:місцеве прошивання кровоточивої судини, деваскуляризація, резекція шлунку, стовбурова або селективна ваготомія з антрумектомією чи дренуючою операцією,пршивання абот висічення виразки з пілоро- або дуоденопластикою.
Лінування хворого: