Оценка физического развития
Рост-93 см
Должный рост – 75,5 см
Вес – 13кг
Должный вес – 15,9 кг – дуфицит веса на 18% - гипотрофия 1 степени
Окружность головы – 49 см
Окружность груди – 49 см
Центильные величины длины тела: 5 коридор
Центильные величины массы тела: 4 коридор
Центильные величины окружности груди: 3 коридор
Центильные величины окружности головы: 4 коридор
Соматотип: 4+5+3=12-мезосомальный соматотип – среднее физическое развитие
Гармоничность развития: 5-3=2 - дисгармоничное развитие
Предварительный диагноз.
На основании жалоб: на кашель с трудноотделяемой мокротой в течение 7 дней, одышка, насморк, повышение температуры тела до 39,6°С, шумное дыхание, слабость, понижение аппетита
На основании данных анамнеза заболевания: болеет с 12.02.2015, когда появился насморк, кашель, амбулаторно (сумамед 3 дня, линкас, анаферон, ангисепт), эффекта от амбулаторного лечения нет, с 15.02.2015 повышение температуры тела до 39,6°С, 18.02.2015 усилился кашель, появилось шумное дыхание, мама вызвала бригаду СМП, которая доставила ребенка в ОКИБ, в дальнейшем сразу переведена в ГКДБ и госпитализирована в соматическое отделение. Причинами данной симптоматики, по мнению мамы, является переохлаждение ребенка.
На основании объективных данных: состояние при поступлении тяжелое за счет симптомов интоксикации, ДН. Кашель с трудноотделяемой мокротой. Ребенок капризный, на осмотр реагирует беспокойство. Аппетит снижен. Нарушение сна. Кожные покровы: чистые, бледные, цианоз носогубного треугольника, синева под глазами.
выставляется предварительный диагноз:
Внебольничная пневмония, острое течение, тяжелой степени, ДН 2 степени
Лабораторные данные
Общий анализ крови:
Гемоглобин 107 г/л
Эритроциты 4,5*1012/л
Цветной показатель 0,7
Тромбоциты 219,0 *109/л
Лейкоциты 6,7 *109/л
Гематокрит 32%
Палочкоядерные 1%
Сегментоядерные 57%
Эозонофилы 1%
Моноциты 10%
Лимфоциты 31%
СОЭ 8 мм/час
Заключение: Гипохромная анемия легкой степени, лимфоцитопения, нейтрофиллез,
Общий анализ мочи
Физико-химические свойства
Количество: 55,0мл
Цвет: соломенно-желтый
Прозрачность: прозрачная
Относительная плотность: 1009
Реакция: кислая
Белок: нет
Плоский эпителий: ед
Лейкоциты: ед
Заключение: анализ мочи в норме
Анализ кала
Яйца гельминтов: нет
Данные инструментального обследования
Рентгенограмма органов брюшной полости: сосудистый рисунок усилен справа на прикорневой зоне, где определяется инфильтрация не однородной структуры.
Заключение: картина очагово-сливной пневмонии справа.
Этиология
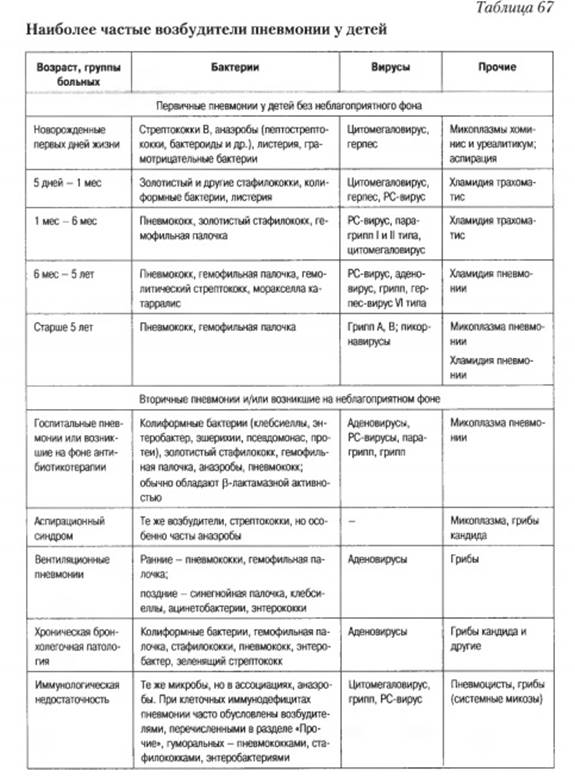
У детей этиология пневмоний всегда инфекционная. До 50-х годов наиболее частым возбудителем пневмоний считали пневмококки, а в 60-70-е годы — стафилококки. В работах последних лет вновь показана доминирующая роль пневмококков в этиологии пневмоний (60-85%), начавшихся не в стационаре («домашние», «уличные» пневмонии). Это обусловлено совершенствованием методов микробиологической диагностики и тем, что в прежние годы нередко посевы брали из зева на фоне антибиотикотерапии. Вторым наиболее частым возбудителем пневмонии у детей считают Haemophilus influenzae.
В исследовании, проведенном в Государственном научном центре пульмонологии, показано, что у детей старше 1 года при острых пневмониях в конце первой недели болезни в бронхиальных секретах обнаруживали пневмококк или его антигены, высокий титр антител к пневмококкам — у 95% больных. Причем, у 75% это была бактериальная пневмококковая моноинфекция, а в остальных случаях — сочетание с гемофильной (13%), стафилококковой, колиформной флорой (не более 3-5%).
У 10-20% детей, больных пневмонией (особенно часто осенью-зимой), возбудителями ее являются Mycoplasma pneumoniae или Chlamydia psitaci (возбудитель орнитоза), Chlamydia pneumoniae. У детей первого месяца и даже полугодия жизни возбудителями афебрильных, но протекающих с упорным кашлем, пневмоний является Chlamydia trachomatis, которой ребенок инфицируется при прохождении по родовым путям матери. Как видно из данных табл. 67, при госпитальных (нозокомиальных) пневмониях, а также при пневмониях у детей с хроническими бронхолегочными за болеваниями и иммунодефицитами, спектр этиологических факторов со всем иной — колиформные бактерии, золотистые стафилококки, анаэробы, грибы, пневмоцисты, цитомегаловирус. Пневмонии, вызванные тремя последними из перечисленных возбудителей — маркеры наследственных и приобретенных иммунодефицитов, в частности ВИЧ-инфекции у взрослых и детей старше 1 года. У детей первых месяцев жизни бактериальную пневмонию все же чаще вызывают гемофильная палочка, стафилококки, грамотрицательная флора и реже пневмококки. Пневмонии чисто вирусной этиологии редки. Из вирусов наиболее часто приводят к пневмонии респираторно-синцитиальные, гриппа, аденовирусы. Тяжелые пневмонии, как правило, обусловлены смешанной флорой — бактериально-бактериальной (ассоциации стафилококка, гемофильной палочки или стрептококков), вирусно-бактериальной, вирусно-микоплазменной и др. Обычно это результат перекрестной или суперинфекции.
Предрасполагающими факторами к развитию пневмонии у детей раннего возраста являются: недоношенность, тяжелая перинатальная патология (внутриутробная гипоксия, асфиксия, внутричерепная и спинальная родовая травма и др.), синдром рвот и срыгиваний, искусственное вскармливание, аномалии конституции, гипотрофии, врожденные пороки сердца, муковисцидоз, пороки развития легкого, различные наследственные иммунодефициты, гиповитаминозы. У детей школьного возраста основными предрасполагающими факторами являются хронические очаги инфекции в ЛОР-органах, рецидивирующие и хронические бронхиты, курение (даже пассивное). Фактором, непосредственно предрасполагающим к возникновению пневмонии, является охлаждение либо другой стрессорный фактор. Подчеркнем, что подавляющее большинство внебольничных («домашних», «уличных») пневмоний — результат активации эндогенной флоры носоглотки.
Патогенез
Установлено, что при пневмонии основным путем проникновения инфекции в легкие является бронхогенный с распространением инфекта по ходу дыхательных путей в респираторные отделы. Гематогенный путь проникновения инфекции в легкие — исключение. Он имеет место при септических (метастатических) и внутриутробных пневмониях. Бактерии вызывают пневмонию, как правило, только тогда, когда попадают в бронхи из верхних дыхательных путей в слизи, которая предохраняет микробы от бактериостатического и бактерицидного действия бронхиального секрета, благоприятствует их размножению.
Вирусная инфекция, способствуя избыточной секреции слизи в носоглотке, обладающей к тому же пониженными бактерицидными свойствами, облегчает проникновение инфекции в нижние отделы дыхательных путей. Кроме того, вирусная инфекция нарушает работу мукоцилиарного эскалатора, макрофагов легких, тем самым препятствуя очищению легких ребенка от микробов, «случайно» аспирированных во сне со слизью из верхних дыхательных путей. Микробы адгезируются к эпителиальным клеткам (факторы адгезии — фибронектин и сиаловые кислоты, содержащиеся в щеточной кайме эпителиальных клеток) и проникают в их цитоплазму, развивается колонизация эпителия. Однако в этот момент фагоцитирующие свойства первой линии защиты нижних дыхательных путей против бактериальной флоры (резидентных макрофагов) нарушены предшествующими вирусной и микоплазменной инфекциями. После разрушения эпителиальных клеток в очаг воспаления привлекаются полиморфноядерные лейкоциты, моноциты, активируется каскад комплемента, что, в свою очередь, усиливает миграцию нейтрофилов в очаге воспаления. Начальные воспалительные изменения в легких при пневмониях обнаруживают преимущественно в респираторных бронхиолах. Это объясняют тем, что именно в этом месте происходит задержка попавших в легкие микробов вследствие наличия здесь ампулообразного расширения бронхиол, отсутствия реснитчатого цилиндрического эпителия. Инфекционный агент, распространяясь за пределы респираторных бронхиол, вызывает воспалительные изменения в паренхиме легких, то есть пневмонию. При кашле инфицированный выпот из очага воспаления попадает в крупные бронхи, а затем, распространяясь в другие респираторные бронхиолы, обусловливает новые очаги воспаления, то есть распространение инфекции в легких может происходить бронхогенно.
При ограничении распространения инфекции воспалительной реакцией в непосредственной близости вокруг респираторных бронхиол развивается очаговая и очагово-сливная пневмония. В случае распространения бактерий и отечной жидкости через поры альвеол в пределах одного сегмента и закупорки инфицированного слизью сегментарного бронха возникает сегментарная пневмония (как правило, с ателектазом), а при более бурном распространении инфицированной отечной жидкости в пределах доли легкого — долевая (крупозная) пневмония.
Изучают роль дефицита сурфактанта в патогенезе пневмоний. Сурфактант имеет отношение к эластичности легочной ткани, способствует уничтожению микробов, рациональному соотношению вентиляции и кровотока в легких. Гипоксия, аспирация, грамотрицательные бактерии способствуют снижению уровня сурфактанта в легких и возникновению вторичных гиалиновых мембран, которые патологоанатомы нередко обнаруживают на вскрытии у больных пневмонией. Ограниченные вторичные гиалиновые мембраны не вызывают выраженного нарушения газообмена в легких, являясь спутниками воспалительного процесса в легких.
Дифференциальный диагноз.
Туберкулёз лёгких
Для туберкулёза характерно наличие очагов-отсевов. Многократное исследование мокроты и промывных вод бронхов позволяют обнаружить микобактерии туберкулёза. Не менее важен тщательный сбор анамнеза: характерен длительный контакт с бактериовыделителями - семейный или профессиональный. Фтизиатрическая настороженность важна при обследовании больных, получающих системные глюкокортикоиды. В дифференциально-диагностическом плане важно проводить эмпирическую терапию пневмонии без использования противотуберкулёзных препаратов широкого спектра действия (рифампицин, стрептомицин, канамицин, амикацин, циклосерин, фторхинолоны).
Рак лёгкого
Периферический рак лёгкого долгое время остаётся бессимптомным и нередко выявляется при рентгенологическом исследовании, не связанном с подозрением на опухолевый процесс органов дыхания. Прорастание опухоли в плевру сопровождается выраженным болевым синдромом. Прорастание опухоли в бронх сопровождается кашлем, появлением мокроты и кровохарканьем. Наиболее часто периферический рак лёгкого локализуется в передних сегментах верхних долей. В рентгенологической картине рака лёгкого выделяют такие характерные признаки, как "лучистость" контура, увеличение тени на динамических снимках. Опухолевый процесс с прогрессированием даёт метастазы - дочерние опухоли в лёгкие или другие органы. В свою очередь опухоли лёгких сами могут быть метастатическими.
ТЭЛА
ТЭЛА чаще развивается у больных, страдающих тромбофлебитом нижних конечностей и таза, пребывающих длительное время в постели, при мерцательной аритмии, в послеоперационном периоде. У молодых женщин лёгочные тромбоэмболии иногда встречаются при использовании пероральных контрацептивов. Для инфаркта лёгкого характерна боль в груди, при полисегментарном поражении - одышка и цианоз, тахикардия и артериальная гипотензия. Аускультация может выявить ослабление дыхания и шум трения плевры. При поражении одного сегмента на рентгенограммах выявляют гомогенную тень треугольной формы, обращенную основанием к висцеральной плевре, а верхушкой - к воротам лёгких. Информативно проведение перфузионного радиоизотопного сканирования, при котором обнаруживают ишемические "холодные" зоны в лёгких. На ЭКГ появляется картина острой или подострой перегрузки правых отделов сердца.
Эозинофильный инфильтрат
Для эозинофильного инфильтрата характерна "летучесть" изменений на рентгенограммах: исчезновение и появление инфильтрации с непостоянной локализацией. Типичны эозинофилия крови и/или мокроты, наличие отягощенного аллергологического анамнеза, наличие глистных инвазий.
Внутрибольничная пневмония
Больные с внутрибольничной пневмонией часто требуют диагностических исследований. Дифференциальная диагностика острого заболевания органов дыхания у госпитализированных пациентов в тяжёлом состоянии достаточно разнообразна и требует исключения таких неинфекционных состояний, как застойная сердечная недостаточность, респираторный дистресс-синдром взрослых, ателектаз, токсические поражения лёгких кислородом и лекарствами, которые трудно отличить на рентгенограммах от пневмонии.