Тема: "Сестринский уход при заболеваниях ССС (атеросклероз)".
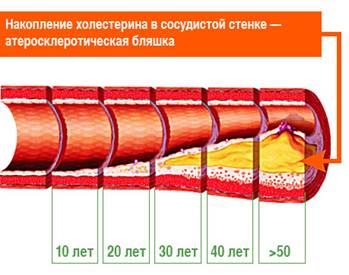
Атеросклероз - хроническое заболевание, которое поражает преимущественно артерии эластического или мышечно-эластического типов и вызывается нарушением жирового и белкового обмена. В стенке артерий происходит очаговое отложение липидов и белков, вокруг которых разрастается соединительная ткань.
Различают начальный период течения атеросклероза и период клинических проявлений, который разделяется на три стадии: ишемическую, тромбонекротическую и склеротическую.
Факторы, способствующие развитию болезни:
| Необратимые | Потенциальные или частично обратимые |
| • возраст (40-50 лет и старше) • мужской пол (у женщин атеросклеротические изменения развиваются на 10 лет позже, что связано с "защитным" действием женских половых гормонов (эстрогенов)) • наследственно-конституционное предрасположение | • гиперхолестеринемия • метаболический фактор (при таких заболеваниях как ожирение, сахарный диабет, снижение функции щитовидной железы, атеросклероз развивается в более раннем возрасте и изменения в сосудах более • гиподинамия • психоэмоциональное напряжение • табакокурение |
· Чем больше у одного человека сочетается факторов риска, тем он больше предрасположен к атеросклерозу.
· Наиболее характерен атеросклероз для лиц пожилого и старческого возраста.
Сущность атеросклероза:
1. Во внутренней стенке сосудов откладывается холестерин сначала в виде липидных пятен, а затем в виде бляшек.
2. Бляшки прорастают соединительной тканью (склерозируются).
3. Эндотелий сосудов над ними повреждается и в этой области может образовываться тромб (иногда сами бляшки могут закупоривать просвет сосуда).
Клинические проявления:
Отложение холестерина в стенке артерий сопровождается компенсаторным ее выбуханием наружу, благодаря этому длительное время явные симптомы атеросклероза отсутствуют. Но с течением времени происходит трансформация атеросклеротической бляшки от стабильной до нестабильной под воздействием системных факторов: физическая нагрузка, эмоциональный стресс, артериальная гипертензия, нарушение сердечного ритма. Они приводят к возникновению трещин или разрыву бляшки. На поверхности нестабильной атеросклеротической бляшки образуются тромбы – формируется атеротромбоз, ведущий к прогрессирующему сужению сосудов. Происходит нарушение кровообращения в органах и тканях, появляются клинические симптомы, заметные для пациента.
В зависимости от локализации в сосудистой системе, атеросклероз является основой таких заболеваний:
1. Ишемическая болезнь сердца (стенокардия, инфаркт миокарда, внезапная сердечная смерть, аритмии, сердечная недостаточность).
2. Цереброваскулярные заболевания (транзиторная ишемическая атака, ишемический инсульт).
3. Атеросклероз артерий нижних конечностей (перемежающая хромота, гангрена стоп и голеней).
4. Атеросклероз аорты.
5. Атеросклероз почечных артерий.
6. Атеросклероз мезентериальных артерий (инфаркт кишечника).
Атеросклеротический процесс ведет к поражению нескольких сосудистых бассейнов. При перенесенном инсульте вероятность развития инфаркта миокарда у таких пациентов выше в 3 раза, а поражение периферических артерий увеличивает риск развития инфаркта миокарда в 4 раза, инсульта – в 3 раза.
Симптомы атеросклероза сосудов головного мозга:
- отмечается постоянное снижение кровоснабжения мозга и как следствие – постоянное кислородное голодание;
- проявляется снижением памяти, головокружениями, снижением умственной работоспособности, способности к концентрации внимания;
- при значительном сужении сосудов ткань головного мозга постепенно атрофируется и развивается старческое слабоумие;
- если просвет мозговых артерий закрывается бляшками значительно, может развиться ишемический инсульт, кроме того, стенки сосудов становятся хрупкими и под влиянием даже небольшого повышения давления крови сосуд может разрываться
- кровь выходит наружу и пропитывает ткань мозга – геморрагический инсульт;
- при развитии инсульта появляется мозговая симптоматика в виде:
нарушения речи;
глотания;
появления парезов и параличей;
- инсульт значительной величины и поражение жизненно важных отделов головного мозга могут привести к смерти больного;
- если инсульт небольшой величины, то со временем, при соответствующем лечении, могут быть восстановлены части утраченных функций ЦНС;
Атеросклероз коронарных артерий имеет множество симптомов, в зависимости от выраженности атеросклероза, проявляясь стенокардией или острой коронарной недостаточностью, характеризуясь развитием инфаркта миокарда, сердечной недостаточностью. Все формы ишемической болезни сердца протекают на фоне атеросклероза. На кардиальные проявления атеросклероза приходится примерно половина всех атеросклеротических поражений.
Атеросклероз аорты часто проявляется после 60 лет. При атеросклерозе грудного отдела аорты появляются интенсивные жгучие боли за грудиной, отдающие в шею, спину, верхнюю часть живота. При физической нагрузке и на фоне стресса боль усиливается. В отличие от стенокардии боль продолжается сутками, периодически усиливаясь и ослабевая. Могут появиться нарушения глотания, охриплость голоса, головокружения, обморочные состояния. Для атеросклероза брюшного отдела аорты характерны боли в животе, вздутие живота, запоры. При атеросклеротическом поражении бифуркации аорты (место разделения аорты на ветви) развивается синдром Лериша с такими проявлениями как: перемежающаяся хромота, похолодание нижних конечностей, импотенция, язвы пальцев стоп. Грозным осложнением атеросклероза аорты является аневризма (расслоение) и разрыв аорты.
Атеросклероз мезентериальных сосудов проявляется резкими, жгучими, режущими болями в животе во время приема пищи, продолжающаяся 2-3 часа, вздутием живота, нарушением стула.
Для атеросклероза почечных артерий характерно стойкое повышение артериального давления, изменениями в анализе мочи.
Атеросклероз периферических артерий проявляется слабостью и повышенной утомляемостью мышц ног, ощущением зябкости в конечностях, перемежающейся хромотой (боль в конечностях появляется во время ходьбы, вынуждает больного остановиться).
Обследование:
Первичную диагностику атеросклероза проводит терапевт во время ежегодного диспансерного осмотра. Измеряет артериальное давление, определяет индекс массы тела, выявляет факторы риска (гипертоническая болезнь, сахарный диабет, ожирение).
1. Определение уровня липидов, после 30 лет:
- общий холестерин (норма менее 5,0 ммоль/л);
- холестерин ЛПНП (норма ниже 3,0 ммоль/л);
- холестерин ЛПВП (норма выше 1,0 ммоль/л (у мужчин) и выше 1,2 ммоль/л (у женщин);
- триглицериды плазмы крови (норма ниже 1,2 ммоль/л);
- соотношение общего холестерина/холестерина ЛПВП (индекс атерогенности – фактор развития кардиоваскулярных осложнений). Низкий риск от 2,0 до 2,9, средний риск – от 3,0до 4,9, высокий риск – более 5.
2. Определение группы риска у пациентов без клинических проявлений атеросклероза. Определить индивидуальную степень риска для пациентов позволяет шкала SCORE (системная оценка коронарного риска), с помощью которой можно оценить вероятность фатальных сердечно - сосудистых событий (инфаркт миокарда, инсульт) в течение 10 лет. Низкий риск - <4%, умеренный риск — 4–5%, высокий риск — 5–8% и очень высокий риск — >8%.
При подозрении на атеросклеротические изменения показана консультация специалистов:
- кардиолога (при ишемической болезни сердца);
- окулиста (атеросклероз сосудов глазного дна);
- невролога (церебральный атеросклероз);
- нефролога (атеросклероз почечных артерий);
- сосудистого хирурга (атеросклероз сосудов нижних конечностей, аорты).
Для уточнения степени атеросклеротического поражения могут быть назначены дополнительные инструментальные методы исследования:
1. Электрокардиография, с нагрузочными тестами, ультразвуковое исследование сердца, аорты.
2. Ангиография, коронарография, внутрисосудистое ультразвуковое исследование. Это инвазивные методы исследования. Выявляют атеросклеротические бляшки, позволяют оценить суммарное атеросклеротическое поражение. Применяют у пациентов с клиническими проявлениями атеросклероза (ишемической болезнью сердца).
3. Дуплексное и триплексное сканирование. Исследование кровотока с ультразвуковой визуализацией сосудов: сонных артерий, брюшного отдела аорты и ее ветвей, артерий нижних и верхних конечностей. Выявляет атеросклеротические бляшки в артериях, оценивает состояние кровотока в сосудах.
4. Магнитно-резонансная томография. Визуализация стенки артерий и атеросклеротических бляшек.
Лечение и уход:
1. Регулярная мышечная деятельность (в любых формах) соразмерная возрасту и физическим возможностям больного; дозировку упражнений, особенно при целенаправленной тренировке наиболее пораженного органа (артериального бассейна) указывает врач.
2. Рациональное питание с равным содержание жиров животного и растительного происхождения, обогащенное витаминами и исключающее прибавку массы тела.
3. При избыточной массе тела – настойчивое ее снижение до оптимального уровня.
4. Контроль регулярности стула; полезны периодические приемы солевого слабительного с целью эвакуации холестерина, выводимого в кишечник с желчью.
5. Систематическая терапия сопутствующих болезней, в особенности артериальной гипертензии, сахарного диабета; следует, однако, избегать резкого снижения уровня сахара в крови и АД ввиду опасности падения притока крови по стенозированным артериям.
Медикаментозная терапия (играет второстепенную роль):
1. Средства, тормозящие синтез холестерина в организме (клофибрат, липантил, гевилон, безалип, ловастатин, сивмастатин, правастатин).
2. Средства, улучшающие микроциркуляцию и снижающие синтез холестерина (никотиновая кислота и ее препараты – ксантинола никотинат, эндурацин).
3. Средства, снижающие всасывание холестерина в кишечнике (холестирамин, колестипол, полиспонин, гуарем).
4. Ангиопротекторы (продектин, ангинин, пармидин).
5. Сосудорасширяющие средства (стугерон, кавинтон).
6. Ноотропные средства (церебрализин, ноотропил, пирацетам).