Oacute; Кислицын Ю.В.- Киров, 2009.
МИНИСТЕРСТВО ПО ЗДРАВООХРАНЕНИЮ И
СОЦИАЛЬНОМУ РАЗВИТИЮ РФ
КИРОВСКАЯ ГОСУДАРСТВЕННАЯ МЕДИЦИНСКАЯ АКАДЕМИЯ
НЕВРОЛОГИЧЕСКИЕ ОСЛОЖНЕНИЯ
ОСТЕОХОНДРОЗА ПОЗВОНОЧНИКА
Киров, 2009
УДК – 616.721-002.77
Печатается по решению центрального методического совета Кировской государственной медицинской академии от «15 » «октября» 2009 г. (протокол № 2).
Неврологические осложнения остеохондроза позвоночника: Учебное пособие для студентов медицинских вузов / Сост. Ю.В. Кислицын.– Киров: Кировская государственная медицинская академия, 2009.- 93 стр.
Учебное пособие посвящено проблемам патогенеза, современным аспектам диагностики и лечения неврологических осложнений остеохондроза позвоночника на различных уровнях. Необходимость специального освещения этих вопросов продиктована их высокой медицинской и социальной значимостью. Рекомендации предназначены для студентов медицинских институтов (лечебный факультет) при изучении соответствующего раздела учебной программы.
Рецензент заведующий кафедрой госпитальной хирургии Кировской государственной медицинской академии доктор медицинских наук профессор
В.А. Бахтин.
Oacute; Кислицын Ю.В.- Киров, 2009.
ОГЛАВЛЕНИЕ
1. Предисловие……………………………………………………………………4
2. Методические указания…..…………………………………………………...5
3. Биомеханические аспекты развития остеохондроза позвоночника…………………………………………………………………………...............7
4. Патогенез развития клинических проявлений остеохондроза позвоночника. …………………………………………………………………………………….12
5. Клинические синдромы шейного остеохондроза………………….……….13
6. Клинические синдромы поражения грудного отдела позвоночника……………….…………………………..………………….………….………21
7. Клиническая картина неврологических осложнений остеохондроза поясничного отдела позвоночника………………………………............................23
8. Инструментальные методы диагностики неврологических осложнений остеохондроза позвоночника………………. ……………………………………27
9. Лечение неврологических синдромов остеохондроза позвоночника………………………………………………...………………………….…….31
9.1. Консервативная терапия ………………………………………………31
9.2. Хирургическое лечение………………………...……………………….35
10. Контрольные вопросы………………………………………………………37
11. Тестовые задания…………………………………………………………….38
12. Ситуационные задачи……………………………………………………….55
13. Заключение…………………...…………………………………………..…70
14. Приложение…………………………………….………………….……..…72
14.1. Сокращения, условные обозначения……….…… ……………………...72
14.2 Примерный комплекс физических упражнений для больных поясничным остеохондрозом…………………………..……………………………………...87
15. Список литературы……………………….…..………….. …… ................93
1. ПРЕДИСЛОВИЕ.
Остеохондроз является наиболее частым заболеванием позвоночника. В настоящее время он рассматривается как междисциплинарная проблема, находящаяся на стыке интересов многих медицинских специальностей. Неврологические проявления остеохондроза позвоночника составляют 71-80% всех заболеваний периферической нервной системы, причем поражают больных преимущественно в период активной трудовой деятельности. Обострение данного состояния составляет 100-150 дней на 100 работающих в год, что ведет к значительным экономическим потерям.
Под действием ряда факторов: гравитационного (смещение центра тяжести), динамического (интенсивная нагрузка на позвоночник), дисметаболического (нарушение трофики межпозвонковых дисков) и наследственного около половины населения России имеют предрасположенность к развитию остеохондроза.
Диагноз остеохондроза позвоночника устанавливается настолько часто, что возникают методологические споры о возможности исключении его из разряда заболеваний и рассмотрения в качестве нормального возрастного состояния позвоночника современного человека.
Однако следует отметить, что между выраженностью рентгенологических данных и клинической картиной заболевания отсутствует зависимость. Так, по данным литературы, до 50% больных с выраженными изменениями в позвоночнике на рентгенограммах вообще никогда не испытывали болей в спине.
Действительно, при рентгенологическом обследовании пациентов старше 20 лет у подавляющего большинства из них можно выявить признаки остеохондроза позвоночника. Значит ли это, что необходимо немедленно приступать к интенсивному лечению заболевания? Очевидно, что нет. Показанием к проведению консервативного или хирургического лечения должно быть только наличие двигательных, чувствительных, трофических и вегетативно-сосудистых нарушений, вызванных поражением нервной системы и являющихся по сути неврологическими осложнениями остеохондроза позвоночника.
Таким образом, в силу широкого распространения остеохондроза позвоночника и нерешенности ряда вопросов диагностики и оптимального лечения данной категории больных оправдан интерес к их углубленному изучению уже на стадии обучения в медицинском вузе. Формирование у будущих врачей современных представлений о патогенетических аспектах неврологических осложнений остеохондроза позвоночника, их клинической картине, возможностях мануальных и инструментальных методов их выявления призвано обеспечить улучшение диагностики данной патологии. Раскрытие особенностей нехирургического и хирургического подходов к лечению неврологических осложнений остеохондрозов позвоночника поможет студентам правильно ориентироваться в данной сложной проблеме.
2. МЕТОДИЧЕСКИЕ УКАЗАНИЯ.
Тема «неврологические осложнения остеохондроза позвоночника» является составной частью курса «Неврология и нейрохирургия», который предусматривает изучение топической диагностики и заболеваний нервной системы в объеме 187 учебных часов, из которых на лекционно-семинарские занятия отведено 125, а на самостоятельную работу студентов- 62 учебных часа.
Продолжительность изучения непосредственных вопросов диагностики и лечения проявлений остеохондроза позвоночника в структуре курса неврологии и нейрохирургии составляет 10 часов, из которых 2 часа- лекции, 4 часа- семинарские занятия, 4 часа- самостоятельная работа студентов (1 час- аудиторная работа, 3 часа- внеаудиторная). Изучение темы предусмотрено в VIII семестре. Целью изучения темы является формирование у студентов теоретических знаний и практических навыков лечения больных с неврологическими осложнениями остеохондроза позвоночника.
Аудиторная самостоятельная работа студентов представляет собой микрокурацию больных с данной патологией, а также просмотр видео-, CD, DVD- фильмов, затрагивающих вопросы клиники, диагностики, лечения (в том числе техники нейрохирургических операций) остеохондроза позвоночника на разных уровнях. Кроме того, необходимым условием аудиторной самостоятельной работы студентов является просмотр рентгеновских снимков и магниторезонансных томограмм подобных больных. Необходимые технические средства обучения: видеомагнитофон, телевизор, персональный компьютер, оверхед, DVD- плеер, мультимедийная установка.
Внеаудиторная самостоятельная работа студентов заключается, помимо изучения теоретического материала, в решении ситуационных задач и тестовых заданий множественного, расширенного выбора и тестов соответствия. Для этого необходим сборник тестовых заданий по неврологии и нейрохирургии, в котором представлены задания по соответствующей тематике.
По окончании указанной темы студенты должны знать биомеханические аспекты развития неврологических осложнений остеохондроза позвоночника, особенности клинической картины при поражении шейного, грудного и поясничного отделов позвоночного столба, алгоритмы диагностики и лечения пациентов с рефлекторными и компрессионными формами остеохондроза позвоночника.
При завершении обучения данной теме студенты должны уметь проводить детальный неврологический осмотр больных остеохондрозом позвоночника, выделять основные синдромы, определять адекватную тактику лечения, проводить мероприятия по пропаганде здорового образа жизни и профилактике развития неврологических расстройств остеохондроза позвоночника.
Основой для успешного изучения и освоения материала, представленного в учебном пособии, являются знания по анатомии, физиологии, патологической анатомии, патологической физиологии нервной системы, фармакологии, топографической анатомии и оперативной хирургии, топической диагностике повреждений нервной системы.
3. БИОМЕХАНИЧЕСКИЕ АСПЕКТЫ РАЗВИТИЯ ОСТЕОХОНДРОЗА ПОЗВОНОЧНИКА.
Изучение патогенетических механизмов развития остеохондроза позвоночника предполагает предварительное ознакомление с анатомо-физиологическими особенностями его строения. Позвоночник является важнейшим составляющим человеческого организма, выполняющим несколько функций: опорную, защитную, амортизационную и двигательную.
Опорная функция реализуется за счет тел позвонков. В связи с ее выполнением позвонки имеют разное строение, с нарастанием величины тел позвонков от шейного к крестцовому отделу. Защитная функция позвоночного столба заключается в предохранении спинного мозга от механических повреждений. Гибкость позвоночника дает возможность для амортизации толчков и сотрясений, защищая базальные отделы и весь головной мозг от травматизации о кости черепа. В функции амортизации участвуют мышцы, межпозвонковые диски, суставные щели и суставные поверхности позвонков. Важное значение в реализации этой функции принадлежит также физиологическим изгибам позвоночника: шейному и поясничному лордозу, грудному кифозу. Двигательная функция реализуется за счет межпозвонковых суставов и представлена возможностью движения вокруг трех осей: фронтальной, сагиттальной и вертикальной.
Важнейшее значение в развитии остеохондроза позвоночника имеют изменения состояния межпозвонковых дисков, которые во многом обеспечивают подвижность позвоночника, его эластичность и упругость. В то же время, выполнение перечисленных функций сопряжено со значительными нагрузками.
Диск состоит из двух гиалиновых пластинок, плотно прилегающих к замыкательным пластинкам тел смежных позвонков, пульпозного ядра, фиброзного кольца. Пульпозное ядро– лишенное сосудов эластичное образование, состоящее из отдельных хрящевых и соединительнотканных клеток, коллагеновых волокон. Фиброзное кольцо образовано крестообразно пересекающимися коллагеновыми волокнами, которые прикрепляются к телам позвонков. Задняя полуокружность кольца слабее передней, особенно в шейном и поясничном отделах позвоночника.
Иннервация наружных отделов фиброзного кольца, задней продольной связки, надкостницы, капсулы суставов, сосудов и оболочек спинного мозга осуществляется синувертебральным (возвратным) нервом (нерв Люшка).
Кровоснабжение спинного мозга осуществляется магистральными передней и двумя задними спинальными артериями, а также сегментарными корешково-спинальными артериями. Передняя спинальная артерия начинается от позвоночных артерий. Ствол артерии проходит вдоль передней борозды вентральной поверхности спинного мозга. Две задние спинальные артерии, начинающиеся от позвоночных артерий, идут вдоль дорсальной поверхности спинного мозга непосредственно у задних корешков. Спинальные артерии кровоснабжают лишь 2-3 верхних шейных сегмента. В нижнешейном и грудном отделе (до Th8 сегмента) питание спинного мозга осуществляется корешково-спинальными артериями, которые в шейном и верхнегрудном отделах образуются из ветвей позвоночной и восходящей шейной артерии, а ниже – из межреберных и поясничных артерий, отходящих от аорты. В то же время, нижний грудной, поясничный и крестцовый отделы спинного мозга снабжаются 1-3 магистральными артериями. Наиболее крупная из них называется артерией поясничного утолщения или артерией Адамкевича. Выключение артерии поясничного утолщения дает характерную клиническую картину инфаркта спинного мозга с тяжелой симптоматикой. Начиная с 10-го, а иногда и с 6-го грудного сегмента, она питает всю нижнюю часть спинного мозга. Артерия Адамкевича входит в спинномозговой канал обычно с одним из корешков от Th8 до L4 чаще с X, XI или XII грудным корешком, в 75% случаев – слева и в 25% - справа.
В некоторых случаях, кроме артерии Адамкевича, обнаруживается артерия (Депрож-Готтерона), входящая в позвоночный канал с V поясничным или I крестцовым корешком, снабжающая конус спинного мозга.
На современном этапе ведущей этиологической теорией развития остеохондроза позвоночника является инволютивно-дистрофическая, которая рассматривает остеохондроз как следствие дегенерации пульпозного ядра с развитием его обезвоживания, разволокнения и потерей тургора. Любой хрящ человеческого организма, в том числе и вещество межпозвонкового диска, имеет собственные сосуды лишь первые 14-18 лет жизни человека. Все дальнейшие годы питание хряща происходит диффузно. В подобных условиях, в особенности при наличии дополнительных предрасполагающих к дегенерации факторов (травматизация позвоночника, врожденный и приобретенный сколиоз, тяжелая физическая работа и т.д.) процесс изменения биохимического состава межпозвонкового диска ускоряется. Кроме того, одним из значимых предрасполагающих факторов развития остеохондроза является гипокинезия. Дефицит мышечных нагрузок, испытываемых современным человеком, уменьшение физических мышечных усилий и замена их статическими в столь подвижных от природы частях тела, как шея и поясница, - приводит к детренированности позвоночного «мышечного корсета», ослаблению так называемой рессорной функции мышц. На этом фоне усиливается осевая нагрузка на иные рессоры – межпозвонковые диски и связочный аппарат, что создает условия для постоянной их микротравматизации.
С развитием остеохондроза, помимо фрагментации пульпозного ядра фиброзное кольцо становится хрупким, в нем возникают радиальные разрывы и отслоения на различном протяжении. Если тургор ядра в какой-то степени сохранился, то ослабленное фиброзное кольцо не в состоянии противодействовать тенденции ядра к расширению. Наибольшая нагрузка при этом приходится на задние отделы фиброзного кольца, что является причиной частых его разрывов. В результате пульпозное ядро выдавливается за границы межпозвонкового диска, формируя так называемую грыжу диска. Тела смежных позвонков постепенно сближаются, высота диска уменьшается (рисунок 1).
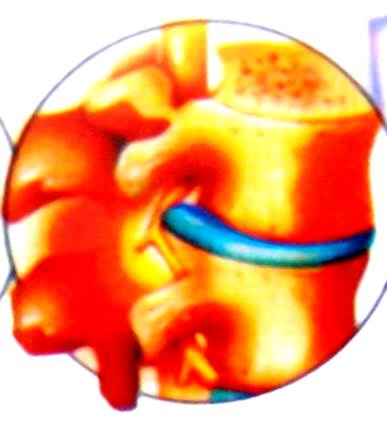
Рисунок 1. Формирование задней грыжи межпозвонкового диска со сдавлением спинномозгового корешка.
Уменьшение объема межпозвонкового диска приводит к сближению расположенных сзади отростков дуг (дугоотростчатых суставов). Их перегрузка ведет к сопутствующему межпозвонковому артрозу – спондилоартрозу. При этом максимальная осевая нагрузка приходится в наибольшей степени уже не на диски, а на суставы (рисунок 2).
В мышцах под влиянием механических перегрузок и патологической импульсации из рецепторного поля пораженного межпозвонкового диска развиваются патологические процессы в виде мышечно-тонического напряжения, порой стойкой контрактуры мышц. Возникают болезненные мышечные уплотнения (триггерные зоны), пальпация которых вызывает местную боль, часто распространяющуюся до отдаленных зон. Вначале в патологический процесс вовлекаются мышцы позвоночника, а затем и экстравертебральная мускулатура. Появляется скованность движений в соответствующем отделе позвоночника. Таким образом, последней стадии остеохондроза предшествует стадия иммобилизации локальным мышечным корсетом. Лишь спустя много месяцев и лет наступает иммобилизация за счет спондилеза (соединения костных разрастаний двух смежных позвонков- остеофитов).
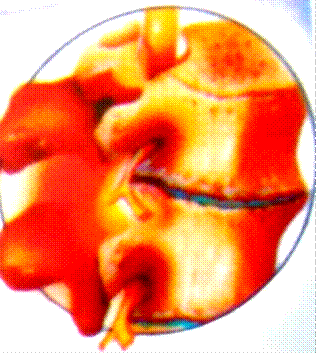
Рисунок 2. Снижение высоты межпозвонкового диска с деформацией дугоотростчатых суставов и разрастанием остеофитов тел позвонков.
4. ПАТОГЕНЕЗ РАЗВИТИЯ КЛИНИЧЕСКИХ ПРОЯВЛЕНИЙ ОСТЕОХОНДРОЗА ПОЗВОНОЧНИКА.
Остеохондроз позвоночника проявляется в виде рефлекторных синдромов (встречаются в 90% случаев) и компрессионных (выявляются в 10% случаев). Рефлекторные синдромы возникают вследствие раздражения болевых рецепторов задней продольной связки в результате реализации одного или нескольких патологических факторов и сопровождаются рефлекторной блокировкой соответствующего позвоночного двигательного сегмента за счет напряжения паравертебральных мышц с созданием болезненного мышечного «корсета» (мышечного дефанса). При пальпации такая мышца спазмирована;
на ее фоне четко определяются зоны еще большего болезненного мышечного уплотнения, а в пределах спазмированной мышцы выявляются активные триггерные точки, отличающиеся особой болезненностью. Таким образом, мышца становится источником дополнительной болевой импульсации, формируя патогенетический круг «боль - мышечный спазм - боль». Рефлекторные синдромы подразделяют на мышечно-тонические (например, синдром передней лестничной мышцы), нейрососудистые (синдром плечо-кисть) и нейродистрофические (плечелопаточный периартроз).
Компрессионные синдромы обусловлены механическим воздействием грыжевого выпячивания, костных разрастаний или другой патологической структуры на корешки, спинной мозг или спинальный сосуд. Компрессионные синдромы, в свою очередь, делят на корешковые (радикулопатии) , спинальные (миелопатии) и нейросо-судистые (синдром позвоночной артерии) синдромы. Учитывая наличие четкой симптоматики выпадения, компрессионные синдромы остеохондроза позвоночника имеют большое значение для топической диагностики. В таблице 1 представлена дифференциальная диагностика компрессионных и рефлекторных синдромов.
Таблица 1
Опорные клинические отличия рефлекторных и компрессионных синдромов остеохондроза позвоночника
| Компрессионные синдромы | Рефлекторные синдромы |
| боли локализуются в позвоночнике с иррадиацией в конечность (проекционная боль) | боли локальные, без иррадиации (местная боль) |
| боли усиливаются при движении в позвоночнике, кашле, чихании, натуживании | боли усиливаются при нагрузке на спазмированную мышцу, ее глубокой пальпации или растяжении |
| характерны регионарные вегетативно-сосудистые расстройства, часто зависящие от положения тела | регионарные вегетативно-сосудистые нарушения не характерны |
| определяются симптомы выпадения функции компрессированных корешков: нарушение чувствительности, гипотрофия мышц, снижение сухожильных рефлексов | симптомы выпадения отсутствуют |
5. КЛИНИЧЕСКИЕ СИНДРОМЫ ШЕЙНОГО ОСТЕОХОНДРОЗА.
Клиника шейного остеохондроза во многом обусловлена анатомическими и функциональными особенностями данного отдела позвоночника. Особенно подвержены дегенеративным изменения межпозвонковые диски наиболее подвижных нижних шейных позвонков (С4-С5, С5-С6, С6-С7). Кроме того, анатомические особенности строения шейного отдела позвоночника определяют частоту различных клинических форм. Вследствие достаточной прочности задней продольной связки медиальные грыжи со сдавлением спинного мозга в шейном отделе встречаются относительно редко. Гораздо более характерно формирование задне-боковых либо боковых грыж межпозвонковых дисков, вызывающих компрессию корешков. Формирование массивных остеофитов в области унковертебральных сочленений шейных позвонков, направленных в сторону канала позвоночной артерии, нередко вызывает ее раздражение со спазмом или сдавливание.
Важным фактором, вызывающим появление неврологической симптоматики, является снижение высоты межпозвонкового диска, приводящее к уменьшению межпозвонкового отверстия и подвывиху в межпозвонковых суставах. Таким образом, наличие неврологической симптоматки при шейном остеохондрозе в наибольшей степени определяется изменениями костных структур, а не грыжами межпозвонковых дисков.
Среди основных клинических синдромов шейного остеохондроза принято выделять цервикалгию, компрессионные радикулярные синдромы, рефлекторные мышечно-тонические синдромы, шейную спондилогенную миелопатию, синдром позвоночной артерии.
Интенсивность цервикалгии может варьировать от легкого ощущения дискомфорта в шее до интенсивных болей (шейных прострелов). В периоды обострения болей характерно их усиление при движениях в шее, в связи с чем принято выделять три степени шейных болей: первая степень – боль возникает лишь при максимальных по объему и силе движениях в позвоночнике, вторая – боль успокаивается лишь в определенной безболевой позе, третья степень – интенсивная постоянная боль. Боль при цервикалгии наиболее выражена по утрам, после сна, усиливается при поворотах головы, кашле, чихании, смехе, может иррадиировать в затылочную область либо в глубинные отделы надплечья и плеча.
Помимо цервикалгии, являющейся следствием раздражения чувствительных окончаний нерва Люшка, в формировании шейного дискомфорта важную роль играют рефлекторные мышечно-тонические синдромы. Причиной развития последних является стойкий спазм шейных паравертебральных мышц, приводящий к возникновению местной болезненности и ограничению подвижности позвоночника.
Рефлекторные мышечно-тонические синдромы развиваются вследствие раздражения возвратного нерва Люшка, что обусловливает формирование возбуждения сегментарного аппарата спинного мозга, включая и мотонейроны. Ответом на подобное раздражения является тоническое напряжение мышц, что приводит к ухудшению процессов метаболизма, гипоксии, отеку и изменениям трофики участков мышц. Болезненный мышечный спазм клинически проявляется стереотипной иррадиирующей болью, ограничением подвижности головы. При объективном осмотре всегда удается обнаружить болезненное мышечное уплотнение пораженной мышцы. Основными мышечно-тоническими синдромами являются следующие.
Синдром нижней косой мышцы головы. Отмечается постоянная ломящая боль в шейно-затылочной области, парестезии в затылке, гипералгезия в зоне инервации большого затылочного нерва. Пальпация точек прикрепления нижней косой мышцы головы болезненна.
Синдром поражения мышцы, поднимающей лопатку (лопаточно-реберный синдром). Эта мышца прикрепляется к задним бугоркам поперечных отростков четырех верхних шейных позвонков и к верхнему отделу медиального края лопатки. Клиническую картину составляет ноющая боль в шее и в области верхне- внутреннего угла лопатки. Боль иррадиирует в плечевой сустав, плечо, боковую поверхность грудной клетки, усиливается при напряженной пронации кисти, заведенной за поясницу.
Синдром трапециевидной мышцы проявляется болью средней интенсивности, испытываемой больным по заднебоковой поверхности шеи с иррадиацией в затылочную область. Боль усиливается при наклоне либо повороте головы в противоположную от пораженной мышцы сторону. Резко болезненно место перехода горизонтальных волокон трапециевидной мышцы в вертикальные.
Болезненные мышечные уплотнения как осложнение шейного остеохондроза возникают и в других мышцах шеи и плечевого пояса. Наиболее часто страдают надключичные и дельтовидные мышцы.
Кроме мышечно-тонических поражений, довольно часто встречается плече-лопаточный периартроз. При этом возникает боль в области плечевого сустава, значительно усиливающаяся по ночам и при движениях (отведение руки и закладывании ее за спину). Резко ограничено отведение руки при сохранности движений в сагиттальной плотности («маятникообразный стереотип движения»). Болезненна пальпация наружной поверхности плеча в области его бугорков, клювовидного отростка, верхнего края трапециевидной мышцы. Гипестезия по наружной поверхности плеча.
Плечевой эпикондилит («локоть теннисиста») представляет собой нейродистрофическое изменение надмыщелков плеча, где прикрепляются длинный и короткий лучевой разгибатель кисти, плечелучевая мышца. Клиника наружного плечевого эпикондилита: боль при сокращении прикрепляющихся мышц и локальная болезненность плечелучевой мышцы. Боли усиливаются при рывковом движении в локте или кисти, особенно при сопротивлении пассивному сгибанию развернутой кисти или супинации из положения крайней пронации.
Причиной развития компрессионных радикулярных синдромов могут быть костные разрастания (остеофиты), грыжи межпозвонковых дисков шейного отдела позвоночника, спондилоартроз.
С компрессией каждого корешка связаны характерные двигательные, чувствительные и рефлекторные нарушения. Корешок С1 лежит в борозде позвоночной артерии. Клиника проявляется болью и гипестезией в теменной области.
Корешок С2 поражается относительно редко. Пациенты испытывают боли в теменно-затылочной области, в этой же зоне при осмотре выявляется гипестезия. Возможна гипотрофия язычных мышц.
При компрессии корешка С3 отмечается боль в соответствующей половине шеи и ощущение припухлости языка на этой стороне. Затрудняется речь и глотание пищевого комка. При объективном осмотре можно выявить гипотрофию язычных мышц. Симптоматика поражения мускулатуры языка обусловлена богатыми анастомозами корешка С3 с подъязычным нервом.
Корешок С4 поражается нечасто. Боли при его сдавлении локализуются в надплечье и надключичной области, в этих же зонах можно вывить снижение чувствительности. Периферический парез со снижением тонуса и гипотрофией затрагивает ременную, трапециевидную мышцы и мышцу, поднимающую лопатку. В связи с наличием в корешке волокон, осуществляющих двигательную иннервацию диафрагмы, возможны нарушения дыхательной функции, а также боли в области сердца и печени. Могут быть дисфония и икота.
Корешок C5 подвергается сдавлению довольно часто. Боли и гипестезия отмечаются в дельтовидной области с иррадиацией по наружной поверхности плеча. Выявляется слабость и гипотрофия дельтовидной мышцы.
Корешок С6 страдает часто. Боли распространяются с шеи на лопатку, надплечье по наружной поверхности плеча к лучевому краю предплечья и к большому пальцу, сопровождаясь парестезиями. Слабость и гипотрофия двуглавой мышцы, снижение рефлекса с указанной мышцы. В зоне болей отмечается гипестезия.
Поражение корешка С7 является одним из наиболее частых. Боль иррадиирует с шеи под лопатку и по наружно-задней поверхности плеча и предплечья ко II и III пальцам кисти. Отмечается периферический парез трехглавой мышцы, снижение или исчезновение рефлекса с нее. Снижение чувствительности кожи по наружной поверхности предплечья на кисть до тыльной поверхности II-го и III-го пальцев.
Корешок С8 страдает часто. В клинической картине выявляются боли, иррадиирующие от шеи по медиальному краю плеча и предплечья к мизинцу. Парез, гипотрофия и снижение рефлекса с трехглавой мышцы, атрофия мышц возвышения мизинца. Угнетение карпорадиального рефлекса. Гипестезия кожи от верхнего края лопатки по внутренней поверхности плеча и предплечья до мизинца.
Синдром позвоночной артерии обусловлен определенными анатомическими предпосылками. Отверстия в поперечных отростках VI-II шейных позвонков образуют костный канал, в котором проходит позвоночная артерия с одноименным симпатическим нервом (нерв Франка). Позвоночная артерия при выходе из канала направляется к большому затылочному отверстию. У нижнего края варолиева моста обе позвоночные артерии соединяются, образуя основную артерию, конечными ветвями которой являются задние мозговые артерии. Вертебрально-базилярный бассейн васкуляризирует обширную территорию: сегменты спинного мозга с С1 по Th3 включительно, внутреннее ухо, мост и продолговатый мозг с ретикулярной формацией, затылочные доли больших полушарий, медиобазальные отделы височных долей, мозжечок, задние отделы гипоталамуса. Позвоночный нерв (задний шейный симпатический нерв, нерв Франка) вступает в одноименный канал, образуя выраженное сплетение позвоночной артерии.
Поражение позвоночной артерии при шейном остеохондрозе имеет двойственную природу. Во-первых, возможно раздражение симпатического сплетения артерии, вызванное остеофитом тела позвонка, выраженным унковертебральным артрозом, избыточной подвижностью шейных позвонков. При этом возникает спазм сосуда с временной ишемией в вертебробазилярном бассейне. Подобный патогенетический сценарий соответствует функциональной стадии синдрома позвоночной артерии, который характеризуется тремя группами симптомов: головная боль с сопутствующими вегетативными нарушениями, кохлеовестибулярные и зрительные расстройства. Симптоматика развивается пароксизмально, провоцирующим фактором нередко является стереотипное движение головы (наиболее часто- запрокидывание ее назад).
Головная боль распространяется от затылка до лба; больной, показывая эту зону, совершает движение ладонью, как при снимании маски противогаза - симптом «снимания шлема». Характерно усиление боли при давлении и поколачивании по точке позвоночной артерии. Часто болезненна кожа головы даже при легком прикосновении, расчесывании волос.
Кохлеовестибулярные расстройства представлены пароксизмами системного головокружения, которое может сочетаться с ощущением шума в ухе и легким снижением слуха. Характерны зрительные нарушения в виде фотопсий.
Второй вариант поражения позвоночной артерии может развиться при ее сдавлении массивным остеофитом либо латеральной грыжей межпозвонкового диска. Появление стойких симптомов выпадения позволяет говорить об органической стадии синдрома.
Органическая стадия синдрома позвоночной артерии проявляется мозжечковой атаксией, тошнотой, выпадениями функции IX, X, XII нервов (дизартрия, дисфония, дисфагия). Возможны приступы внезапного падения при сохранении сознания (симптом «падающей капли») либо обмороки с кратковременной потерей сознания. После приступа наблюдаются общая слабость, головная боль; шум в ушах, фотопсии, выраженная вегетативная лабильность. Приступы обусловлены пароксизмальной ишемией ретикулярной формации (при обмороках) и в зоне перекреста пирамид (симптом «падающей капли»).
При развитии органической стадии синдрома позвоночной артерии очаговая неврологическая симптоматика сохраняется от нескольких часов до нескольких суток, давая основание классифицировать ее как острое нарушение мозгового кровообращения.
Синдром шейной спондилогенной миелопатии (синонимы- шейная дискогенная, шейная дисциркуляторная миелопатия) развивается вследствие сдавления спинного мозга и его сосудов. Причинами компрессии являются задние грыжи межпозвонковых дисков, остеофиты, гипертрофированная задняя продольная либо желтая связка, врожденная узость позвоночного канала. Способствует формированию клинической картины также и отсутствие каких-либо резервных пространств на шейном уровне, где спинной мозг полностью выполняет просвет позвоночного канала. В таких условиях даже незначительное сужение последнего приводит к развитию синдрома спондилогенной шейной миелопатии. Помимо непосредственного сдавления спинного мозга, большое значение в формированию клинической картины принадлежит компрессии передней спинальной артерии, кровоснабжающей передние 2/3 поперечника спинного мозга. Возникающие дисциркуляторные нарушения в спинном мозге носят характер ишемических спинальных инсультов и во многом определяют клиническую картину заболевания.
Клинически данный синдром протекает с медленным нарастанием симптоматики в течение нескольких лет. Больные предъявляют жалобы на боль лампасного характера в руках, ощущение онемения и слабость в них. При объективном осмотре выявляется гипестезия и периферический парез мышц в зоне иннервации одного из нижних шейных сегментов. Патогномоничным является симптом Лермитта (феномен «электрического тока»): при движении головой появляются неприятные ощущения прохождения электрического тока от шеи в обе руки и вдоль позвоночника.
Со временем слабость мышц рук постепенно нарастает, появляются гипотония, атрофия и фасцикулярные подергивания. Присоединяются проводниковые пирамидные расстройства в виде нижнего спастического парапареза. Возможны тазовые нарушения центрального типа (императивные позывы на мочеиспускание). Проводниковые расстройства чувствительности отсутствуют либо выражены незначительно. В последнем случае они представлены гипестезией преимущественно поверхностной чувствительности ниже уровня сдавления спинного мозга. Возможно появление легких мозжечковых симптомов за счет нарушения спиноцеребеллярных путей.
6. КЛИНИЧЕСКИЕ СИНДРОМЫ ПОРАЖЕНИЯ ГРУДНОГО ОТДЕЛА ПОЗВОНОЧНИКА
Грудной отдел позвоночника в меньшей степени испытывает перегрузки, нежели шейный или поясничный. Этому способствует фиксация грудных позвонков ребрами и грудиной, вследствие чего подвижность грудных позвонков заметно ниже, чем в выше- и нижележащих отделах. Тем не менее, позвонки и межпозвонковые диски грудного отдела позвоночника испытывают статические нагрузки при дыхательной экскурсии и ротационных движениях туловища. Основная нагрузка при этом падает на передние отделы дисков, где чаще происходят дегенеративные поражения. Возникающая деформация позвонков, в свою, очередь, способствует развитию деформации реберно-позвоночных суставов.
Основными клиническими проявлениями грудного остеохондроза являются торакалгия (дорсалгия), компрессионые радикулярные, миелопатические и васкулярные синдромы.
Торакалгия проявляется циркулярными опоясывающими болями в грудной клетке. Наибольшая интенсивность болей отмечается ночью. Дорсалгия усиливается при ротациях туловища, реже при наклонах в сторону. Выпрямление туловища сопровождается чувством утомления спины. При патологии реберно-позвонковых суставов боль усиливается при глубоком вдохе, локализуется в межреберных промежутках, сопровождаясь затруднением дыхания. Провоцирующими тестами к ее возникновению является перкуссия по остистым отросткам, зонам капсул суставов бугорков ребер и вращение туловища. В большинстве случаев дорсалгий выявляется асимметричное напряжение паравертебральных мышц.
Широкое представительство в спинном мозге вегетативных центров обусловливает частую симпатическую окраску торакалгии. Нередко вместе с болью отмечаются гипералгезия кожи в одном или нескольких межреберных промежутках, местное повышение температуры, повышение потливости. Может наблюдаться ряд висцеральных расстройств, в частности, рефлекторная коронарная патология. Торакалгия может имитировать сердечную патологию, но способна видоизменять также истинную коронарную боль, что необходимо учитывать в клинической практике. Вертеброгенная (псевдокоронарная) боль называется пекталгией или синдромом передней грудной стенки. В отличие от истинной коронарной боли торакалгия не испытывается в покое, а усиливается при нагрузках, поворотах туловища. Боль носит жгучий характер. На фоне разлитой болезненности тканей передней грудной стенки выявляются курковые зоны, пальпация которых резко усиливает боль. Характерна болезненность места прикрепления грудино-ключично-сосцевидной мышцы к грудине, причем в этом случае боль иррадиирует в обе подключичные области и по передневнутренним поверхностям рук.
Компрессионные радикуло- и миелопатии при грудном остеохондрозе развиваются при формировании грыж межпозвонковых дисков. Компрессия корешка клинически проявляется опоясывающей болью и гипалгезией в соответствующих дерматомах. Радикулярная компрессия на уровне Th5-Th10, где начинаются симпатические волокна чревных нервов, может обусловить нарушение функции органов брюшной полости.
Спондилогенная миелопатия проявляется медленно прогрессирующим центральным нижним парапарезом, тазовыми нарушениями центрального типа (обычно, императивными позывами на мочеиспускание). Менее характерно развитие проводниковой гипестезии ниже места сдавления спинного мозга грыжей межпозвонкового диска.
Осложнением грыжи межпозвонкового диска в грудном отделе позвоночника может стать компрессионный васкулярный синдром, вызванный сдавлением артерии поясничного утолщения (артерии Адамкевича). Поражение магистральной артерии спинного мозга обусловливает картину острого нарушения спинального кровообращения в области эпиконуса. При этом остро развивается нижняя параплегия, анестезия всех видов чувствительности ниже зоны иннервации одного из нижних грудных сегментов, задержка мочи и кала как вариант центрального нарушения тазовых функций.
8. КЛИНИЧЕСКАЯ КАРТИНА НЕВРОЛОГИЧЕСКИХ ОСЛОЖНЕНИЙ ОСТЕОХОНДРОЗА ПОЯСНИЧНОГО ОТДЕЛА ПОЗВОНОЧНИКА.
Клиническая картина осложнений поясничного остеохондроза состоит из местных поясничных болей, мышечно-тонических рефлекторных нарушений и компрессионных корешковых и васкулярных синдромов. Наиболее частым осложнением поясничного остеохондроза являются боли.
По характеру боли различают несколько ее вариантов: локальная боль в области поясницы и крестца (люмбаго, люмбалгия); тупая, ноющая боль в области поясницы и зоне тазобедренного сустава – склеротомная боль («вегетативная»); острая боль с иррадиацией от поясницы в ягодичную область и по ноге до пальцев (по ходу пораженного корешка) – корешковая.
Резко выраженная болезненность обычно отмечается также в зонах болезненных мышечных уплотнений, развивающихся при мышечно-тонических рефлекторных синдромах поясничного остеохондроза.
Люмбаго и люмбалгия – остро либо подостро возникающие боли в поясничном отделе позвоночника. Заболевание развивается после неловкого движения, подъема тяжести, падения, переохлажения. Боль имеет высокую интенсивность при люмбаго и среднюю- при люмбалгии. Любые движения, даже разговор, усиливают ее. Вначале боль широко иррадиирует, распространяясь на область грудной клетки, ягодичной области и даже живота, в связи с чем больные занимают вынужденное положение. При объективном осмотре удается обнаружить анталгический сколиоз, напряжение паравертебральных мышц. Симптомов выпадения функций нервной системы, как правило, не отмечается.
Боли при люмбаго или люмбалгии уменьшаются через несколько дней. Новые рецидивы заболевания возникают под влиянием вышеуказанных неблагоприятных факторов. Количество обострений колеблется от 2 до 10 и более. В промежутках между обострениями больные ощущают тяжесть и состояние дискомфорта в области поясницы. Через 3-5 лет почти у всех больных синдром люмбалгии сменяется люмбоишиалгическим, в основе которого лежит длительный гипертонус мышц поясничной области с развитием ишемии как мышечной, так и нервной ткани.
Мышечно-тонические рефлекторные расстройства – частый спутник поясничного остеохондроза. Синдром икроножной мышцы характеризуется болями в икроножных мышцах при ходьбе. Часто наблюдаются быстрые и резкие болезненные тонические судороги в них.
Синдром ягодичных мышц проявляется упорными болями в пояснично-крестцовой области, в зоне ягодиц и по задней поверхности ног. Характерно усиление болей в положении сидя.
Нейродистрофические формы люмбоишиалгии представлены крестцово-подвздошным периартрозом, периартрозом тазобедренного и коленного сустава.
Крестцово-подвздошный периартроз проявляется ограничением и болезненностью движений в тазобедренном суставе. Пациенты жалуются на повышенную утомляемость в ногах, невозможность быстро бегать, подниматься по ступенькам, разводить ноги. Резкая болезненность возникает при пальпации под пупартовой связкой и при поколачивании по большому вертелу.
Периартроз коленного сустава вначале характеризуется лишь болями в поясничном отделе позвоночника (иногда в течение 2-3 месяцев), после чего боль постепенно смещается в подколенную ямку и в коленный сустав. Боли сопровождаются ощущением стягивания в прилежащих группах мышц. Для всех пациентов характерны ночные боли.
У части больных выявляется кокцигодиния – ноющая боль в области копчика, затрудняющая сидение, ходьбу, акт дефекации. Боли нередко иррадиируют в ягодичную область, наружные половые органы, задний проход.
Компрессионные радикулярные синдромы наиболее часто обусловлены грыжей межпозвонкового диска. Значительно реже причиной сдавления корешка могут быть узость позвоночного канала, остеофиты, гипертрофированные желтая и задняя продольная связка. Клинически корешковая компрессия проявляется болями лампасного характера с иррадиацией от поясницы в ягодичную область и нижнюю конечность, гипестезией в зоне болевого феномена, периферическим парезом мышц, иннервируемых пораженным корешком. При множественном страдании корешков конского хвоста, что наблюдается при массивной срединной грыже межпозвонкового диска, помимо чувствительных нарушений отмечаются тазовые расстройства периферического типа (истинное либо парадоксальное недержание мочи и кала).
Синдром поражения корешка L2 встречается редко и характеризуется болью и гипестезией по передне- медиальной поверхности бедра, умеренным снижением коленного рефлекса, положительными симптомами натяжения (Мацкевича и Вассермана).
Синдром поражения корешка L3 проявляется болью и снижением чувствительности по передне- медиальной поверхности нижней трети бедра и области надколенника, гипотонией и гипотрофией четырехглавой мышцы бедра без существенного снижения ее силы, снижением коленного рефлекса. Помимо боли, пациенты предъявляют жалобы на зябкость голени и стопы.
При сдавлении корешка L4 пациенты испытывают боли по передне-внутренней поверхности бедра и голени, онемение в этой же зоне. Отмечается периферический парез четырехглавой мышцы бедра, что заметно снижает опорную функцию нижней конечности и затрудняет ходьбу, бег. Отсутствует коленный рефлекс.
При поражении корешка L5 боль и гипестезия локализуются по наружно-латеральной поверхности бедра, голени и первых двух пальцев ноги. Положительными бывают симптомы Ласега, Нери, Дежерина, Бехтерева. Периферический парез передней перонеальной группы мышц обусловливает слабость либо невозможность тыльного сгибания стопы, вследствие чего меняется походка больных. Пациенты с поражением L5 позвонка высоко поднимают ногу и пришлепывают стопой (конская, петушиная, шлепающая походка, степпаж). Вегетативно- трофические расстройства представлены зябкостью и синюшностью конечности.
Синдром сдавления корешка S1: боль по задней поверхности ноги с иррадиацией в пятку и наружный край стопы до IV-V пальцев, онемение в этой зоне; положительные симптомы натяжения; гипотония и гипотрофия мышц задней группы голени, снижение или утрата ахиллова и подошвенного рефлексов. Слабость либо невозможность подошвенного сгибания стопы; больные не способны встать на носки (симптом «прилипшей пятки»).
Множественное поражение корешков конского хвоста (синдром компрессионной радикуломиелоишемии, «кауда-синдром») проявляется болью, гипестезией либо анестезией в нижних конечностях и промежности, периферическим парезом либо параличом нижних конечностей, тазовыми нарушениями периферического характера. При длительном сдавлении развивается гипотрофия ягодичных мышц и мышц нижних конечностей.
8. ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ДИАГНОСТИКИ НЕВРОЛОГИЧЕСКИХ ОСЛОЖНЕНИЙ ОСТЕОХОНДРОЗА ПОЗВОНОЧНИКА.
Рентгенодиагностика остеохондроза позвоночника по сей день является наиболее распространенной и достаточно информативной методикой. Большая группа рентгенологических симптомов остеохондроза связана с нарушением статической функции позвоночника. На рентгенограммах это проявляется выпрямлением шейного и поясничного лордоза и усилением грудного кифоза. В поясничном отделе позвоночника нередко наблюдается сколиоз. Важным рентгенологическим признаком остеохондроза позвоночника является снижение высоты межпозвонкового пространства, занятого рентгенонегативным веществом межпозвонкового диска (рисунок 3).
На функциональных рентгенограммах (снимках, выполненных в положении максимального сгибания либо разгибания пациента) могут выявляться смещение позвонков вперед, назад. Эти изменения свидетельствуют о потере фиксационной способности диска в стадии спондилоартроза.
Группа рентгенологических признаков остеохондроза отражает изменения в телах позвонков, которые проявляются в виде краевых костных разрастаний (остеофитов) и субхондрального склероза. Краевые костные разрастания являются проявлением компенсаторной приспособительной реакции в позвонках на нагрузку, которая падает на измененный диск. Особенностью таких остеофитов является их расположение: перпендикулярное оси позвоночника.
К рентгенологическим признакам, связанным с изменениями в телах позвонков относится скошенность углов тел позвонков, которая может быть обусловлена дегенеративным процессом в краевом канте (лимбус) тела позвонка. Скошенность чаще проявляется в области передне-верхнего угла тела позвонка.


Рисунок 3. Снижение высоты межпозвонковых дисков L4-L5, L5-S1 и остеофиты тел позвонков при поясничном остеохондрозе.
Хрящевые узлы тел позвонков (грыжи Шморля) могут быть одним из проявлений дистрофических поражений в позвоночнике. Дистрофические изменения в гиалиновой пластинке ведут к ее разрывам и сопровождаются внедрением ткани диска в губчатое вещество тела позвонка. На рентгенограммах в боковой проекции выявляется углубление в губчатом веществе позвонка в виде ямки, отграниченной замыкающей пластинкой. Хрящевые узлы в теле позвонка чаще всего наблюдаются в нижнегрудном и верхнепоясничном отделе.
Рентгенодиагностика грыж диска поясничного отдела позвоночника достаточна трудна и чаще всего базируется на косвенных симптомах: выпрямление лордоза, сколиоз, чаще выраженный в больную сторону, симптом «распорки» - клиновидная форма диска, вершиной направленная кпереди, остеопороз задне-нижнего угла позвонка, наличие задних остеофитов.
Прямым рентгенологическим признаком грыжи диска является выявление на боковой рентгенограмме тени, выступающей в позвоночный канал, морфологическим субстратом которой является уплотнение, обызвествление или окостенение заднего хрящевого узла. Справедливости ради стоит отметить большую редкость подобных случаев, что определяет необходимость использования других методов для диагностики компрессионных форм остеохондроза позвоночника.

Рисунок 4. Шейная миелопатия, обусловленная сдавле- нием спинного мозга остеофитом тела С6- позвонка.
В этом плане помощь может оказать миелография с водорастворимым рентгеноконтрастным веществом (омнипак), когда введение последнего в позвоночный канал осуществляется путем люмбальной пункции. Однако, учитывая инвазивный характер методики, она применяется лишь при невозможности проведения магниторезонансной томографии позвоночника.
Магниторезонансная томография (МРТ) позвоночника является незаменимым методом диагностики компрессионных миелопатических и радикулярных синдромов. Неоспоримым преимуществом МРТ является возможность оценки степени сдавления спинного мозга либо корешков конского хвоста и точное определение локализации субстрата компрессии, что особенно ценно при перспективах хирургического лечения (рисунок 4, 5).


Рисунок 5. МР- томограммы грудного (слева) и поясничного (справа) отделов позвоночника. Определяются грыжи межпозвонковых дисков со сдавлением вещества спинного мозга и корешков конского хвоста.
9. ЛЕЧЕНИЕ НЕВРОЛОГИЧЕСКИХ ОСЛОЖНЕНИЙ ОСТЕОХОНДРОЗА ПОЗВОНОЧНИКА.
9.1. Консервативная терапия.
Основными принципами консервативной терапии неврологических осложнений остеохондроза являются иммобилизация поврежденного сегмента позвоночника, купирование боли, лечение дисциркуляторных нарушений в спинном мозге и пораженных корешках, метаболическая терапия.
Иммобилизация позвоночника имеет цель ограничить подвижность в сегменте позвоночника, что снижает интенсивность болей и замедляет прогрессирование дегенеративно-дистрофических изменений. Иммобилизация достигается с помощью применения различных корсетов, которые частично замещают статическую функцию позвоночника, тем самым, снижая нагрузку на пораженные сегменты. Важное значение принадлежит также лечебной физкультуре, под влиянием которой происходит укрепление естественного мышечного корсета позвоночника (примерный комплекс упражнений приведен в приложении).
Купирование болевого синдрома имеет первостепенное значение, поскольку он зачастую определяет клиническую картину неврологических осложнений остеохондроза позвоночника. Для лечения боли малой интенсивности используют неопиоидные анальгетики (спазмалгон, темпалгинол, бенальгин, седалгин-нео). При более выраженных болях необходимо использование нестероидных противовоспалительных средств (ксефокам, найз, нимесил), имеющих неоспоримые положительные качества: высокая эффективность применения, возможность орального пути введения, не уступающего по результатам парентеральному; предельно допустимая (токсическая) доза данных препаратов практически недостижима в клинических условиях. Анальгетический эффект нестероидных противовоспалительных средств обусловлен как воздействием на вазомоторно-биохимический компонент боли (блокада синтеза простагландинов), так и стимуляцией выработки эндогенных эндорфинов.
Для купирования болей используется ксефокам внутрь- 16 мг (начальная доза), в дальнейшем- 4-8 мг 2 раза в сутки в зависимости от выраженности болей. При высокой интенсивности болей и необходимости быстрого достижения эффекта препарат может быть использован парентерально в дозировке 8-16 мг (начальная доза), с последующим переходом на прием препарата внутрь. Эквивалентен парентеральной форме выпуска пероральный ксефокам-рапид (используется в дозировке 8 мг 2 раза в сутки).
Эффективность нестероидных противовоспалительных средств повышается при их сочетании с антигистаминными препаратами, антидепрессантами и противосудорожными средствами. Обезболивающий эффект антидепрессантов основан на редукции депрессии (снижение выраженности депрессии облегчает боль) и потенцировании действия экзогенных (нестероидных противовоспалительных средств) и эндогенных анальгезирующих веществ (эндорфины, энкефалины). В последнее время для этой цели широко используют рексетин по 20 мг в день. Среди противосудорожных средств предпочтение отдается нейронтину (габапентин), который принимают, начиная с 300 мг в день, добавляя по 300 мг ежедневно до оптимальной дозы 1800 мг в сутки (в три приема).
При развитии болезненного мышечного спазма, столь характерного для рефлекторных синдромов остеохондроза позвоночника, показаны периферические миорелаксанты. В настоящее время среди миорелаксантов наиболее широко используют мидокалм. Мидокалм представляет собой миорелаксант центрального действия. Сочетание мидокалма с нестероидными противовоспалительными средствами позволяет в 2 раза снизить дозу последних, тем самым уменьшить риск развития гастропатий. Препарат назначают по 50-150 мг (в зависимости от выраженности мышечного спазма) 3 раза в день.
Важнейшей составляющей консервативной терапии неврологических осложнений остеохондроза позвоночника является борьба с дисциркуляторными нарушениями в спинном мозге и его корешках. Ишемия нервных образований, вызванная болью, атеросклерозом сосудов, их компрессией, периваскулярным отеком является значимым фактором сохранения болевого синдрома и его хронизации. Применение стимуляторов периферического кровотока способствует снижению гипоксии и улучшению трофических процессов периферической нервной системы. С этой целью применяются актовегин (стартовая доза 20 мл 4% раствора, в дальнейшем по 10-15 мл ежедневно внутривенно капельно); кавинтон, сермион (4 мл ежедневно), антиагреганты (пентоксифиллин, трентал 5 мл ежедневно внутривенно капельно, кардиомагнил 150 мг ежедневно перорально). Продолжительность использования стимуляторов периферического кровотока составляет 15-20 дней.
Метаболическая терапия направлена на улучшение трофики в пораженных межпозвонковых дисках и стимуляцию процессов ремиелинизации спинномозговых корешков. Используются препараты хрящевой ткани (румалон, хондролон), витамины В1, В6, В12.
Довольно широко в лечении осложнений остеохондроза позвоночника применяется физиотерапия. На фоне обострения болей используются методы, обладающие обезболивающим, дегидратационным действием, улучшающим трофику и кровообращение в тканях.
Среди физических методов лечения через 4-5 дней (по мере снижения интенсивности болей) назначают ультрафиолетовое облучение в эритемной дозе, начиная с 2-3 биодоз и увеличивая интенсивность на 1 биодозу при последующих облучениях. Также назначают диадинамические, синусоидальные модулированные и интерференционные токи. Допускается последовательное воздействие на несколько полей («погоня за болью»). При выраженных болях процедуры можно проводить 2 раза в день с интервалом 5-6 часов. Курс лечения 6-10 процедур ежедневно.
Магнитотерапию (аппарат «Полюс-2») назначают по следующей методике: цилиндрические индукторы располагают паравертебрально (при необходимости один индуктор в области «болевой зоны» на конечности). Используют переменное магнитное поле частотой 50 Гц. Увеличение интенсивности магнитного поля осуществляется через каждые 3 процедуры. Продолжительность воздействия 15-20 минут. На курс лечения 12-15 процедур.
Лазеротерапия (серия аппаратов «Мустанг») назначается на болевые зоны и соответствующие сегментарные зоны позвоночника. Используют лазерное излучение в импульсном режиме. На один сеанс используют четыре зоны воздействия. Эффективность лазеротерапии повышается при сочетании с магнитотерапией.
При затяжном течении болевого синдрома применяют ультразвук в импульсном режиме (длительность импульса 10 или 4 мс). В качестве контактной среды можно использовать различные мази с обезболивающим действием (например, фастум-гель, дикловит и др.). Время воздействия на поле 3-5 минут. Допускается применение ультразвука на несколько полей (до 10 минут). Всего на курс 10-12 процедур, проводимых ежедневно. С целью улучшения венозного оттока показан фонофорез троксевазина (2% гель троксевазина или мазь индовазин), для улучшения обменных процессов - хондроксида.
Ультразвук оказался наиболее эффективным методом лечения нейродистрофических проявлений остеохондроза позвоночника. Так, например, при лечении синдрома плечелопаточного периартроза показано последовательное применение магнитотерапии на плечевой сустав, что позволяет изменить эпителиальную проницаемость, ускорить рассасывание отека, увеличить проникновение лекарственных веществ, вводимых методом фонофореза.
Массаж назначают в виде щадящих приемов легкого поглаживания и растирания, которые по мере стихания боли заменяют более интенсивными. Добавляют лечебную гимнастику (индивидуальные занятия).
В стадии намечающейся ремиссии применяют грязелечение (торфяная грязь) в виде аппликаций температурой 40-42°С. Эффективность грязелечения повышается, если предварительно назначена магнитотерапия на пораженный отдел позвоночника. На этом этапе широко используется водолечение в виде скипидарных ванн температурой 37-39°С, продолжительностью 5-10 минут. Курс лечения 10-15 ванн через день. Выраженным обезболивающим эффектом обладают радоновые ванны (естественные или искусственно приготовленные). Оптимальная концентрация радоновых ванн 40-120 нКи/л. Температура 36-37°С. Продолжительность ванн 10-15 минут. Курс лечения 10-12 процедур через день.
С целью укрепления мышц спины и повышения общей резистентности организма показаны контрастные ванны, подводный душ-массаж, плавание в бассейне, посещение сауны, повторные курсы массажа. При распространенном напряжении паравертебральных мышц, назначают мануальную терапию.
9.2. Хирургическое лечение неврологических осложнений остеохондроза позвоночника.
При страдании шейного отдела позвоночника показания к оперативному лечению возникают при компрессии спинного мозга, вызывающей развитие спондилогенной миелопатии и в органическую стадию синдрома позвоночной артерии.
Диагностическим критерием для оперативного лечения шейной спондилогенной миелопатии является сужение позвоночного канала в сагиттальной плоскости до 10 мм или менее, что определяется по данным рентгенографии позвоночника и магниторезонансной томографии. Оперативное вмешательство проводится передним доступом. По достижении передней поверхности тел позвонков осуществляется удаление субстрата компрессии спинного мозга (грыжа межпозвонкового диска, остеофит тела позвонка, гипертрофированная задняя продольная связка, спинальный стеноз на шейном уровне). Оперативное вмешательство завершается стабилизацией оперированного сегмента позвоночника с использованием аутокости либо различных фиксирующих имплантатов.
Оперативного лечения требует также органическая стадия синдрома позвоночной артерии, которая обусловливается сдавлением данного сосуда в костном канале в поперечных отростках шейных позвонков. Хирургическое вмешательство заключается в трепанации канала позвоночной артерии, что, таким образом, устраняет ее компрессию.
Показания к оперативному лечению неврологических осложнений грудного остеохондроза возникают довольно редко и лишь в случаях сдавления спинного мозга грыжей межпозвонкового диска. Оперативное вмешательство заключается в удалении грыжи межпозвонкового диска из заднего хирургического доступа через междужковое пространство позвонков.
Наиболее часто хирургическое лечение необходимо при осложнениях поясничного остеохондроза. Мировая практика свидетельствует, что операции на поясничном отделе позвоночника являются наиболее распространенным видом нейрохирургических вмешательств. В подавляющем большинстве случаев показаниями к оперативному вмешательству являются грыжи межпозвонковых дисков со сдавлением корешков конского хвоста и (или) радикуломедуллярных артерий.
Экстренная операция необходима при больших срединных грыжах межпозвонковых дисков, вызывающих клиническую картину острой компрессионной радикуломиелоишемии. Замедление с выполнением оперативного вмешательства чревато развитием необратимых ишемических изменений в корешках конского хвоста, которые делают невозможным полное восстановлением утраченных функций нервной системы.
Срочная (в течение 3-5 суток) операция выполняется при паралитических либо гиперальгических формах грыж межпозвонковых дисков. Для первых характерно быстрое развитие двигательного дефекта в виде паралича передних либо задних перонеальных мышц, что проявляется невозможностью тыльного или подошвенного сгибания стопы. Вторые сопровождаются интенсивными радикулярными болями, которые не купируются при использовании всего спектра анальгетических препаратов.
Наконец, показанием к проведению планового оперативного вмешательства является сохранение стойкого болевого синдрома, значительно снижающего качество жизни больных, при условии адекватного стационарного консервативного лечения в течение более 2 месяцев.
Во всех перечисленных случаях оперативное вмешательство осуществляется задним доступом. Предпочтение отдается малоинвазивным хирургическим доступам, не вызывающим деструкции элементов позвонков (микродискэктомия). После проникновения в позвоночный канал через междужковое пространство проводится резекция желтой связки, выделение и удаление грыжи межпозвонкового диска с декомпрессией ранее сдавленного корешка конского хвоста.
10. КОНТРОЛЬНЫЕ ВОПРОСЫ.
1. Патогенетические механизмы остеохондроза позвоночника (стр. 6).
2. Клинические синдромы шейного остеохондроза (стр. 13-18).
3. Клинические синдромы поражения грудного отдела позвоночника (стр. 21-22).
4. Клиническая картина неврологических осложнений остеохондроза поясничного отдела позвоночника (стр. 23-26).
5. Объективные методы диагностики неврологических осложнений остеохондроза позвоночника (стр. 27-31).
6. Консервативная терапия неврологических осложнений остеохондроза позвоночника (стр. 31-35).
7. Оперативное лечение остеохондроза позвоночника (стр. 35-36).
11. ТЕСТОВЫЕ ЗАДАНИЯ.
Тесты «верно-неверно».
Выберите правильный ответ :
1. Люмбаго- это результат
а) ущемления межпозвонкового диска в трещинах фиброзного кольца;
б) сдавливания нерва Люшка в межпозвонковом отверстии;
в) грыжи межпозвонкового диска;
г) нарушения кровообращения в межпозвонковом диске;
д) нет правильного ответа.
2. Симптом Нери - это
а) боль в пояснице при сгибании ног в тазобедренном суставе;
б) боль в пояснице при наклоне туловища вперед;
в) боль в грудном отделе позвоночника при поднятии рук вверх;
г) боли при приведении подбородка к груди;
д) нет правильного ответа.
3. Симптом Ласега - это
а) невозможность приведения подбородка к груди;
б) ригидность затылочных мышц;
в) корешковая боль в ноге при сгибании ее в тазобедренном суставе;
г) боль при наклоне тела вперед;
д) нет правильного ответа.
4. Показаниями к экстренной операции является:
а) наличие грыжи межпозвонкового диска с выраженным болевым синдромом;
б) неэффективность лечения в неврологическом стационаре в течение трех месяцев;
в) клиническая картина компрессионной радикуломиелоишемии;
г) наличие грыжи межпозвонкового диска с клиникой пареза стопы;
д) нет правильного ответа.
5. Сдавление корешка С6 характеризуется:
а) боль, гипестезия, гипотония мышц в дельтовидной области;
б) боль, гипестезия мышц наружной поверхности руки;
в) гипестезия, гипотония мышц внутренней поверхности руки;
г) гипестезия, гипотония мышц передней поверхности плеча и предплечья;
д) нет правильного ответа.
6. Основными причинами развития остеохондроза являются:
а) дистрофические нарушения в межпозвонковом диске;
б) токсические воздействия на межпозвонковый диск;
в) травматические повреждения позвоночника;
г) локальная перегрузка двигательных сегментов позвоночника;
д) все перечисленное верно.
7. Сдавление корешка L5 приводит к появлению боли:
а) по внутренней поверхности ноги;
б) по наружной поверхности ноги;
в) по задней поверхности ноги;
г) по передней поверхности ноги;
д) нет правильного ответа.
8. Причиной синдрома позвоночной артерии является:
а) травма позвоночника;
б) спазм артерии, вызванный раздражением нерва Франка остеофитами;
в) гипертонический криз;
г) все перечисленное может быть причиной данного синдрома;
д) ничего из перечисленного.
9. Сдавление корешка С5 при шейном остеохондрозе приводит к гипестезии, парестезии, боли, периферическому парезу мышц в:
а) дельтовидной области;
б) латеральной поверхности плеча, предплечья, большого пальца;
в) медиальной поверхности плеча, предплечья, среднего и указательного пальцев;
г) всей кисти;
д) нет правильного ответа.
10. Клиническим признаком спондилогенной миелопатии на уровне шейного утолщения является:
а) центральный тетрапарез;
б) верхний периферический, нижний спастический парапарез;
в) периферический тетрапарез;
г) верхний спастический парапарез;
д) ничего из перечисленного.