Тема 9. ОПУХОЛИ ИЗ ЭПИТЕЛИЯ
Опухоли из эпителия являются наиболее частыми среди опухолей. В основуклассификации эпителиальных опухолей положены особенности гистогенеза (вид эпителия), степень дифференцировки и органная специфичность.
1. В зависимости от гистогенеза различают опухоли из покровного эпителия (многослойного плоского и переходного) и железистого.
2. По течению, которое в основном определяется степенью дифференцировки, эпителиальные опухоли могут быть доброкачественными и злокачественными.
3. В зависимости от органной специфичности выделяют органоспецифические и эпителиальные опухоли без специфической локализации.
• Органоспецифические опухоли возникают только в определенных органах, причем имеют характерные морфологические проявления (микроскопические, реже макроскопические), а иногда и функциональные (синтез характерных гормонов), которые отличают опухоль от других опухолей и легко позволяют (даже при наличии метастазов) установить происхождение ее из конкретного органа.
• Деление эпителиальных опухолей на органоспецифические и органонеспецифические условно, поскольку для большинства эпителиальных опухолей найдены тканевые органоспецифические маркеры, но для определения этих маркеров требуются более тонкие (не всегда доступные) дополнительные методы исследования (иммуногистохимические, электронно-микроскопические и др.). Поэтому для практической работы принцип деления опухолей на органоспецифические и органонеспецифические применим.
I. Доброкачественные опухоли без характерной локализации.
1. Папиллома. Доброкачественная опухоль из покровного (многослойного плоского или переходного) эпителия.
• Часто возникает в коже, гортани, полости рта, мочевом пузыре и др.
Макроскопическая картина: шаровидное образование на широком основании или тонкой ножке, мягкоэластической консистенции, подвижное. Поверхность опухоли покрыта мелкими сосочками.
Микроскопическая картина: опухоль представлена сосочковыми разрастаниями многослойного плоского (или переходного) эпителия, которые, как перчатка, покрывают соединительнотканную строму, содержащую сосуды. Многослойный плоский эпителий лежит на базальной мембране, сохраняет полярность и комплексность (свойства нормального эпителия). Отмечаются неравномерное увеличение слоев эпителия, повышенное его ороговение (признаки тканевого атипизма).
Иногда папиллома может быть множественной (папилломатоз гортани).
В редких случаях папиллома рецидивирует и малигнизируется (гортань, мочевой пузырь).
2. Аденома. Доброкачественная опухоль из железистого эпителия.
• Встречается на слизистых оболочках, выстланных железистым эпителием, и в органах.
• Аденомы слизистых оболочек, выступающие над поверхностью в виде полипа, называют аденоматозными (железистыми) полипами.
• Аденомы слизистой оболочки толстой кишки и желудка часто малигнизируются.
Морфологические варианты аденомы:
а. Ацинозная (альвеолярная).
б. Тубулярная.
в. Трабекулярная.
г. Солидная.
д. Сосочковая цистаденома.
е. Ворсинчатая аденома.
ж. Фиброаденома.
Сосочковая цистаденома. Часто встречается в яичниках.
Макроскопическая картина: кистозного вида образование (может значительно превосходить размеры яичника) с тонкими стенками, выполнено полупрозрачной белесоватой жидкостью. Внутренняя поверхность кисты (кист) местами гладкая, местами покрыта множественными сосочками бело-розового цвета. Опухоль не выходит за пределы капсулы яичника.
Микроскопическая картина: опухоль построена из желез, просветы которых кистозно растянуты. Выстилающий кисты эпителий (кубический или цилиндрический) образует многочисленные сосочкового вида выросты, сохраняя при этом базальную мембрану, полярность и комплексность.
• Являясь морфологически высокодифференцированной, в яичниках опухоль обладает высоким злокачественным потенциалом: возможны инфильтрирующий рост и злокачественное течение.
II. Доброкачественные опухоли с характерной локализацией.
1. Ворсинчатая аденома толстой кишки. Часто встречается в толстой кишке.
Макроскопическая картина: имеет вид крупного полипа (обычно более 1 см) на ножке или широком основании (нередко имеет ворсинчатую поверхность).
Микроскопическая картина: аденома представлена многочисленными длинными сосочками (ворсинками), образованными высокодифференцированным эпителием с большим количеством бокаловидных клеток.
• Часто сопровождается дисплазией: эпителий становится многорядным, клетки приобретают признаки атипизма, исчезают бокаловидные клетки.
• Малигнизация возникает в 30 % случаев.
2. Фиброаденома молочной железы. Часто встречающаяся доброкачественная опухоль молочной железы у женщин 25—35 лет.
• При беременности обычно увеличивается (опухоль имеет рецепторы к прогестерону), с возрастом регрессирует.
• Малигнизация фиброаденомы возникает редко — у 0,1 % больных; в подавляющем большинстве случаев обнаруживают карциному in situ.
Макроскопическая картина: плотный, подвижный, безболезненный, хорошо отграниченный узел белого цвета (обычно не более 3 см в диаметре) с щелевидными полостями на разрезе. Иногда может достигать больших размеров — гигантская фиброаденома.
Микроскопическая картина: опухоль состоит из железистых структур (протоков) различной формы и величины. Эпителий лежит на базальной мембране, сохраняет полярность, комплексность. Строма представлена большим количеством соединительной ткани (часто рыхлой и клеточной), которая преобладает над паренхимой.
• Выделяют два варианта фиброаденомы молочной железы.
а. Интраканаликулярная аденома: строма растет в протоки, сдавливая их и придавая им щелевидную причудливую форму; строма часто рыхлая, клеточная.
б. Периканаликулярная фиброаденома: фиброзная строма растет вокруг протоков, вследствие чего они имеют вид округлых мелких трубочек.
• Часто оба варианта обнаруживаются в одной опухоли.
• Филлоидная (листовидная) опухоль, которую раньше относили к гигантским интраканаликулярным фиброаденомам из-за некоторого микроскопического сходства с ними, в настоящее время рассматривается как самостоятельная (стромальная) опухоль, для которой характерна богатая клетками строма с признаками атипизма. Стромальный компонент часто малигнизируется с развитием саркомы (фибросаркомы, фиброзной гистиоцитомы, реже липосаркомы). Выделяют доброкачественный, пограничный и злокачественный варианты филлоидной опухоли.
Аденомы эндокринных органов. Характеризуются выраженной органной специфичностью.
• Могут обладать гормональной активностью (характерной для ткани, из которой они исходят) и вызывать определенный эндокринный синдром или быть гормонально-неактивными.
• Опухоли, возникающие из эндокринных клеток, относящихся к АПУД-системе и продуцирующие биогенные амины или полипептидные гормоны, называют апудомами.
• Апудомы разнообразны, называются они преимущественно в соответствии с продуцируемыми гормонами.
• К апудомам относят:
а) аденому эндокринных желез (гипофиза, эпифиза, поджелудочной железы);
б) параганглиому:
— хромаффинную (феохромоцитома);
— нехромаффинную (хемодектома);
в) карциноид.
• Апудомы часто имеют злокачественное течение; вероятность малигнизации возрастает с увеличением размеров опухолевого узла, поэтому даже высокодифференцированные макроапудомы (без признаков клеточного атипизма) рассматривают как потенциально злокачественные.
1. Карциноид.
• Традиционно термин применяется в основном к опухолям, возникающим из энтерохромаффинных клеток желудочно-кишечного тракта, вырабатывающих биогенные амины (серотонин), хотя карциноидами называют также сходные опухоли и другой локализации (легких, поджелудочной железы и др.).
• Наиболее часто встречается в аппендиксе (как правило, случайная находка) и в тонкой кишке (до 30 %).
• Может приводить к развитию карциноидного синдрома, сопровождающегося покраснением кожных покровов, водной диареей, бронхоспазмом и неинфекционным тромбоэндокардитом клапанов правой половины сердца.
Макроскопическая картина: опухоль без четких границ обычно до 1 см в диаметре (изредка могут быть большие опухоли). На разрезе желтоватого цвета, растет в под слизистом слое, редко изъязвляется.
Микроскопическая картина: опухоль состоит из гнезд и тяжей полигональных клеток (часто образующих розетки вокруг капилляров), разделенных прослойками соединительной ткани. Клетки дают аргентаффинную реакцию, которая применяется для верификации карциноида.
Изредка карциноид может малигнизироваться и давать метастазы. Обычно это крупные опухоли, в которых определяются выраженные признаки клеточного атипизма.
2. Аденомы гипофиза.
• Один и тот же гормон может продуцироваться различными клетками, поэтому в настоящее время аденомы классифицируют в зависимости от продуцируемого гормона.
• Приэлектронно-микроскопическом исследовании в клетках опухоли выявляют большое количество инкреторных гранул, расположенных вблизи пластинчатого комплекса.
а. Соматотропная аденома:
· состоит преимущественно из эозинофильных клеток;
· продуцирует соматотропин (гормон роста);
· у детей приводит и гигантизму, у взрослых — к акромегалии (увеличение рук, ног, челюстей, носа, внутренних органов; сопровождается гипергликемией, остеопорозом и гипертензией).
Б. Кортикотропная аденома:
· состоит преимущественно из базофильных клеток;
· продуцирует адренокортикотропный гормон (АКТГ);
· приводит к развитию болезни Иценко—Кушинга, сопровождающейся гиперкортицизмом (гиперфункцией коры надпочечников).
в. Пролактинома:
· продуцирует пролактин;
· состоит преимущественно из хромофобных клеток;
· у женщин приводит к аменорее и галакторее; у мужчин — к импотенции, иногда — к галакторее.
3.Аденомы поджелудочной железы. Возникают из клеток островкового аппарата.
а. Инсулинома:
· развивается из бета-клеток;
· продуцирует инсулин;
· имеет трабекулярное или тубулярное строение;
· сопровождается гипогликемическим синдромом.
б. Г люкагонома:
· развивается из А-клеток;
· продуцирует глюкагон;
· имеет трабекулярное строение;
· вызывает гипергликемические состояния и сахарный диабет (вторичный).
в. Гастринома:
· развивается из G-клеток;
· продуцирует гастрин (вызывающий гиперплазию париетальных клеток слизистой оболочки желудка и стимуляцию выработки соляной кислоты);
· имеет грабекулярное строение;
· сопровождается синдромом Золлингера—Эллисона, для которого характерны множественные рецидивирующие пептические язвы желудка и двенадцатиперстной кишки;
· в 70 % случаев имеет злокачественное течение.
г. Випома:
· развивается из D-клеток;
· продуцирует вазоактивный интестинальный пептид;
· имеет солидно-трабекулярное строение;
· развиваются водная диарея, гипокалиемия и ахлоргидрия (панкреатическая холера, или синдром Вернера— Моррисона);
· в 80 % случаев имеет злокачественное течение.
4. Феохромоцитома (хромаффинная параганглиома):
· возникает чаще из хромаффинных клеток мозгового вещества надпочечников;
· если опухоль возникает из вненадпочечниковой хро-маффинной ткани, то она называется параганглиомой;
· продуцирует адреналин и норадреналин;
· вызывает артериальную гипертензию (вторичную);
· в 10 % случаев малигнизируется.
Синдромы множественной эндокринной неоплазии (МЭН) — ряд генетических синдромов, наследуемых по аутосомно-доминантному типу, которые сопровождаются развитием множественных эндокринных опухолей, преимущественно any дом.
а. МЭН I — синдром Вермера. Гиперплазия или опухоли щитовидной, околощитовидных желез, коры надпочечника, островков поджелудочной железы либо гипофиза.
б. МЭН IIа — синдром Сиппла. Феохромоцитома, медуллярная карцинома щитовидной железы и гиперпаратиреоидизм (связанный с гиперплазией околощитовидных желез или опухолью).
в. МЭН IIб, или МЭН III. Феохромоцитома, медуллярная карцинома щитовидной железы и множественные слизисто-кожные невромы.
III. Злокачественные эпителиальные опухоли. Называются раком, или карциномой.
Общая характеристика.
1. Встречаются намного чаще, чем все другие злокачественные опухоли.
2. Часто связаны с предшествующими заболеваниями и состояниями, которые получили название предраковых.
3. Развитие многих карцином (морфогенез) связано с предшествующими изменениями эпителия — гиперплазией, метаплазией, дисплазией.
4. Единственным предраковым процессом в настоящее время считают дисплазию эпителия, которая, прогрессируя от слабой до умеренной и тяжелой, может приводить к развитию карциномы in situ и в дальнейшем инвазивного рака, прорастающего окружающие ткани.
• Карцинома in situ (рак на месте) — внутриэпителиальная опухоль, не выходящая за пределы базальной мембраны.
• Дисплазия и ее переход в рак хорошо изучены в шейке матки, в молочной железе, в толстой кишке и некоторых других органах.
• В многослойном плоском эпителии шейки матки дисплазия проявляется дезорганизацией эпителиального пласта с потерей полярности клеток, гиперхромией ядер, которая начинается в базальных слоях и распространяются в наружные слои, сопровождаясь увеличением степени клеточного атипизма.
а. Легкая дисплазия захватывает не более 1/3 толщины пласта.
б. Умеренная дисплазия вовлекает около половины толщи эпителия.
в. Тяжелая дисплазия занимает около 2/3 толщи эпителиального пласта, при этом отмечается значительный полиморфизм клеток, видны митозы.
г. Для карциномы in situ характерны поражение всей толщи эпителия, значительный клеточный полиморфизм.
· Во многих случаях бывает трудно разграничить тяжелую дисплазию от карциномы in situ, в связи с чем предложено объединить оба состояния под названием CIN 3 (цервикальная интраэпителиальная неоплазия 3) и применять к ней единую тактику лечения.
Хорошо прослеживается связь между дисплазией (атипической гиперплазией) протокового эпителия молочной железы и развитием карциномы in situ. а. Атипическая гиперплазия представлена пролиферацией протокового эпителия с нарушением полярности его, признаками клеточного атипизма.
б. Карцинома in situ (внутрипротоковая карцинома, неинвазивная карцинома): просвет расширенных протоков железы заполнен полиморфными опухолевыми клетками с многочисленными митозами, ядра крупные, гиперхромные, ядерно-цитоплазматический индекс увеличен. Иногда в просвете могут определяться участки некроза. Опухолевые клетки не выходят за пределы базальной мембраны.
· Карцинома in situ не метастазирует. Для инвазивного рака характерны все признаки злокачественной опухоли (см. тему 8 “Опухоли. Общие положения”).
· Рак метастазирует преимущественно лимфогенно: первые метастазы возникают в регионарных лимфатических узлах; в дальнейшем могут возникать гематогенные и имплантационные метастазы.
I. Гистологические формы рака без специфической локализации в органах.
1. Плоскоклеточный рак.
• Развивается из многослойного плоского эпителия в коже, в шейке матке, пищеводе, гортани и других слизистых оболочках, покрытых многослойным плоским эпителием. В легких он возникает на фоне плоскоклеточной метаплазии бронхиального эпителия.
• Может быть высоко-, умеренно и низкодифференцированным.
• Для высокодифференцированного рака (с ороговением) характерно образование внеклеточного кератина в виде “раковых жемчужин”; при низкодифференцированном раке (без ороговения) кератин отсутствует; при умеренно дифференцированном плоскоклеточном раке глыбки кератина обычно обнаруживаются внутриклеточно.
а. Плоскоклеточный высокодифференцированный рак легкого (с ороговением): в стенке бронхов и ткани легкого видны тяжи и комплексы атипично-го плоского эпителия. В клетках — умеренно выраженные признаки атипизма: полиморфизм, гиперхромия ядер, единичные митозы. В центре комплексов определяется кератин в виде слоистых образований розового цвета — “раковых жемчужин”. Строма опухоли хорошо выражена, представлена грубоволокнистой соединительной тканью, инфильтрированной лимфоидными элементами.
б. Плоскоклеточный низкодифференцированный рак легкого (без ороговения): в стенке бронха и прилежащих участках легочной ткани видны пласты и тяжи атипичного плоского эпителия. Клетки полиморфны, ядра их гиперхромны, местами с фигурами атипичных митозов.
2. Аденокарцинома (железистый рак).
• Развивается из призматического эпителия, выстилающего слизистые оболочки, а также из железистого эпителия самых разных органов.
• Характерной микроскопической особенностью является наличие желез.
• В зависимости от степени дифференцировки выделяют: высокодифференцированную, умеренно дифференцированную и низкодифференцировавную аденокарциному.
• По мере снижения степени дифференцировки опухоли способность к образованию желез утрачивается: в низкодифференцированных аденокарциномах обычно с трудом удается обнаружить небольшие железистоподобные структуры.
а. Высокодифференцированная аденокарцинома толстой кишки представлена железами различной формы и величины, образованными клетками с незначительными признаками клеточного атипизма:
полиморфизмом, гиперхромией ядер, наличием единичных митозов. Во многих железах определяется стратификация эпителия (многорядность). Опухолевая ткань инфильтрирует всю толщу стенки кишки, на поверхности видны участки некроза и изъязвления, окруженные воспалительным инфильтратом.
б. Низкодифференцированная аденокарцинома представлена мелкими железистоподобными структурами, а также гнездными скоплениями и тяжами клеток с выраженными признаками атипизма.
Особой разновидностью низкодифференцированной аденокарциномы является аденокарцинома со скиррозным типом роста (скиррозная аденокарцинома), характеризующаяся обилием фиброзной стромы (десмопластическая реакция, индуцируемая опухолевыми клетками), которая сдавливает паренхиму опухоли, представленную небольшими гнездными скоплениями резко атипичных гиперхромных клеток и мелкими железистоподобными структурами. Такая опухоль имеет хрящевидную консистенцию. Часто встречается в желудке, молочной, поджелудочной и предстательной железах.
3. Недифференцированный рак (принадлежность клеток к определенному эпителию при обычных методах исследования установить невозможно).
а. Мелкоклеточный рак. Встречается в желудке, наиболее характерен для легкого (часто обладает гормональной активностью, поэтому его можно отнести к any домам), но может встречаться и в других органах.
Микроскопическая картина: опухоль состоит из крайне недифференцированных лимфоцитоподобных клеток, которые не образуют каких-либо структур, а диффузно инфильтрируют стенку бронха и перибронхиальную ткань; строма крайне скудная. Видны очаги некроза опухолевой ткани.
б. Крупноклеточный рак. Часто встречается в желудке, в легком.
· Опухоль состоит из полиморфных гиперхромных с многочисленными митозами клеток, не образующих никаких структур.
в. Перстневидно-клеточный рак. Наиболее характерен для желудка, но может встречаться также и в других органах.
Микроскопическая картина: опухоль представлена недифференцированными клетками, цитоплазма которых заполнена слизью, а ядро отодвинуто к клеточной мембране и расплющено; при ШИК-реакции цитоплазма клеток окрашивается в малиновый цвет. Многие относят перстневидноклеточный рак к низкодифференцированной аденокарциноме.
г. Медуллярный рак. Наиболее характерен для молочной железы.
Макроскопическая картина: опухоль обычно больших размеров, мягкой консистенции, бело-розового цвета, поверхность разреза гладкая.
Микроскопическая картина: опухоль представлена крупными полиморфными клетками с крупными ядрами, в которых отчетливо различаются ядрышки, видны многочисленные митозы, в том числе атипичные. Границы клеток плохо различимы, что придает опухоли вид симпластов. Строма скудная. Характерны обширные некрозы, кровоизлияния. В молочной железе, несмотря на свой недифференцированный вид, медуллярный рак протекает менее злокачественно, чем другие формы инвазивного протокового рака.
д. Недифференцированный рак со скиррозным типом роста. Встречается преимущественно в желудке.
Микроскопическая картина: небольшие Шездные скопления и тяжи атипичных полиморфных гиперхромных опухолевых клеток в массивных полях фиброзной стромы.
II. Гистологические формы рака со специфической локализацией в органах. Примером злокачественных эпителиальных опухолей с “явной органной специфичностью” могут быть светлоклеточный рак почки и хориокарцинома.
1. Светлоклеточный рак почки.
• Одна из наиболее частых форм почечно-клеточного рака, который развивается из эпителия канальцев.
• Пик заболевания приходится на возраст 40—60 лет; чаще болеют мужчины.
• Метастазирует преимущественно гематогенно, первые метастазы обычно выявляются в легких.
• Характерны прорастание опухоли в почечную вену и распространение ее по полой вене (вплоть до сердца).
Макроскопическая картина: опухоль имеет форму округлого узла часто с четкими границами (фибропластическая реакция в почечной ткани по периферии — псевдокапсула — создает ложное впечатление об экспансивном росте опухоли). На разрезе узел имеет пестрый вид: ярко-желтого цвета с кровоизлияниями. Желтые участки опухоли напоминают ткань коры надпочечника, поэтому в прошлом считали, что опухоль развивается из клеток надпочечника, и называли ее гипернефроидным раком.
Микроскопическая картина: опухоль представлена клетками с мелкими гиперхромными ядрами и оптически пустой (светлой) цитоплазмой, образующими солидно-альвеолярные структуры. Характерны многочисленные сосуды синусоидного типа, кровоизлияния. При окраске Суданом 3 криостатных срезов в цитоплазме клеток выявляются липиды.
Хориокарцинома.
• Злокачественная опухоль, источником которой является трофобласт.
• Возникает у молодых женщин после аборта, родов, часто на фоне деструирующего пузырного заноса (хориоаденомы).
• В подавляющем большинстве случаев хориокарцинома развивается в матке; изредка возможно развитие эктопической хориокарциномы (вне матки);
исключительно редко возникает у мужчин.
• Опухоль дает ранние гематогенные метастазы в легкие, мозг, печень и т.д. В метастазах часто возникают кровоизлияния. Характерное проявление метастазов в легкие — кровохарканье.
Макроскопическая картина: опухоль имеет вид округлого мягкого узла темно-красного цвета.
Микроскопическая картина: опухоль состоит из производных трофобласта, представленных однородными светлыми (Лангхансов эпителий) клетками — производными цитотрофобласта — и крупными полиморфными синцитиальными клетками с гиперхромными ядрами — производными синцитиотрофобласта. Между пластами опухолевых клеток располагаются полости, заполненные кровью. Видны многочисленные кровоизлияния и участки некроза.
• Опухоль гормонально-активна — вырабатывает хориальный гонадотропин, повышение уровня которого в моче и крови служит диагностическим признаком.
• Хориальный гонадотропин иммуногистохимически может быть обнаружен в опухолевых клетках.
• С продукцией гормона могут быть связаны многие изменения в органах: децидуальная реакция эндометрия, гиперплазия молочных желез, тека-лютеиновые кисты в яичниках.
• Без лечения прогноз крайне плохой.
• При адекватной химиотерапии при отсутствии метастазов 5-летняя выживаемость составляет почти 100 %, при наличии метастазов — 80 %.
ВОПРОСЫ
1. У больного 57 лет на коже лица появилось небольшое выбухающее образование с изъязвлением. При морфологическом исследовании диагностирована базалиома. Выберите положения, верные в отношении этой опухоли.
а. Чаще поражает участки кожи, подверженные инсоляции.
б. Характеризуется инфильтрирующим ростом.
в. Часто метастазирует в регионарные лимфатические узлы.
г. Хорошо излечивается химиотерапевтическими препаратами.
д. Относится к наиболее часто встречающейся в коже эпителиальной опухоли.
2. При исследовании биопсии кожи в дерме обнаружена опухоль, представленная комлексами атипичного эпителия с выраженными признаками атипизма. В центре комплексов определяются концентрические образования розового цвета - “раковые жемчужины”. Выберите положения, верные для этой опухоли.
а. Обнаружен плоскоклеточный рак.
б. Обнаружен базально-клеточный рак (базалиома).
в. Помимо кожи, опухоль может встречаться в легком.
г. Наиболее часто возникает на открытых участках кожи.
д. Часто возникает на фоне предшествующих заболеваний кожи — актинического кератоза и др.
3. Для каждой формы рака молочной железы (1—5) выберите характерные проявления (а—е).
1. Инфильтрирующая протоковая карцинома.
2. Медуллярная карцинома.
3. Муцинозная карцинома.
4. Болезнь Педжета.
5. Неинвазивная дольковая карцинома.
а. Наиболее частая форма рака молочной железы.
б. Макроскопическая картина: узел плотной консистенции, часто крошащийся.
в. Опухоль желеобразного вида, чаще возникает у пожилых женщин.
г. Характеризуется поражением соскового поля, напоминающим экзему.
д. Имеет наилучший прогноз.
е. Опухоль может иметь вид крупного узла мягкой консистенции.
4. Для каждой опухоли выберите характерный этиологический фактор.
1. Папиллярный рак щитовидной железы.
2. Плоскоклеточный рак шейки матки.
3. Рак легкого.
4. Гепатоцеллюлярный рак.
5. Переходно-клеточный рак мочевого пузыря.
а. Ионизирующая радиация.
б. Вирус папилломы человека.
в. Анилиновые красители.
г. Вирусы гепатита В, С.
д. Курение.
5. У больного 45 лет обнаружены увеличенные надключичные лимфатические узлы. При исследовании биопсийного материала выявлен перстневидно-клеточный рак. Выберите наиболее вероятную локализацию первичной опухоли.
а. Рак щитовидной железы.
б. Рак толстой кишки.
в. Рак пищевода.
г. Рак легкого.
д. Рак желудка.
6. Выберите положения, верные для фиброаденомы молочной железы.
а. Часто приводит к развитию рака.
б. Представлена разрастаниями фиброзной ткани и атипичным эпителием.
в. Может увеличиваться при беременности.
г. Часто обнаруживаетсяв менопаузе.
д. Представлена плотным узлом с четкими границами.
е. Представлена внутрипротоковыми папиллярными разрастаниями.
7. У больного 47 лет при флюорографическом исследовании обнаружен округлый узел в верхней доле правого легкого, в связи с чем был поставлен диагноз периферического рака легкого. Произведена лобэктомия. При макроскопическом исследовании узел плотной консистенции, ярко-желтого цвета. Выберите положения, верные в отношении обнаруженной опухоли.
а. Опухоль скорее всего является метастазом.
б. Характерный клинический признак первичной опухоли — гематурия.
в. Путь метастазирования преимущественно гематогенный.
г. Пик заболеваемости — третье десятилетие.
д. Опухоль микроскопически представлена клетками с оптически пустой цитоплазмой и мелким гиперхромным ядром.
е. Для микроскопической диагностики применяется окраска Суданом 3.
8. Исследование плевральной жидкости у 57-летнего мужчины позволило выявить злокачественные клетки. Какова наиболее вероятная опухоль (первичная)?
 а. Лимфома.
а. Лимфома.
б. Мезотелиома.
в. Рак кишки.
г. Рак легкого.
д. Рак поджелудочной железы.
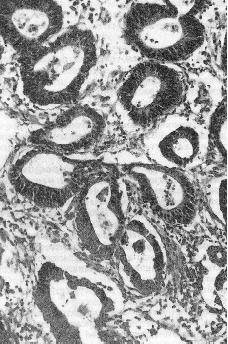
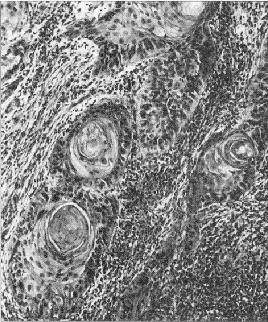
9. У мужчины 72 лет, госпитализированного по поводу рецидивирующего флеботромбоза, обнаружен резко увеличенный паховый лимфатический узел, в котором при гистологическом исследовании обнаружен метастаз аденокарциномы. Какой из представленных рисунков (15, 16) соответствует этой опухоли?
10. Выберите положения, справедливые для ситуации, представленной в задаче 9.
а. Первичная опухоль скорее всего локализуется в предстательной железе.
б. Для уточнения локализации опухоли целесообразно определить уровень кислой фосфатазы в опухолевой ткани.
в. Характерно метастазирование этой опухоли в кости.
г. При лечении опухоли часто используется гормональная терапия.
Д. Рецидивирующий флеботромбоз с опухолью не связан.
11. Каждую из приведенных опухолей, (1—5) свяжите с характерным для нее маркером (а—д).
1. Рак толстой и прямой кишок.
|
3. Хориокарцинома.
4. Мелкоклеточный рак легкого.
5. Рак поджелудочной железы.
 а. Альфа-фетопротеин.
а. Альфа-фетопротеин.
б. Хориальный гонадотропин.
в. Карциноэмбриональный антиген.
г. Антидиуретический гормон.
д. АКТТ.
е. Хориальный гонадотропин.
12. Какое из заболеваний желудка и кишечника наиболее часто приводят к развитию рака?
а. Ворсинчатая опухоль (аденома).
б. Болезнь Крона.
в. Язва двенадцатиперстной кишки.
г. Семейный полипоз.
д. Неспецифический язвенный колит.
13. У больного 28 лет отмечаются множественные рецидивирующие пептические язвы желудка и двенадцатиперстной кишки. Диагностирован синдром Золлингера—Эллисона. Выберите опухоль, с которой связан этот синдром.
а. Аденокарцинома поджелудочной железы.
б. Аденома коры надпочечников.
в. Карциноид тощей кишки.
г. Опухоль островков поджелудочной железы.
д. Феохромоцитома.
14. Из гинекологического отделения в биопсийную лабораторию поступили 2 соскоба эндометрия: в одном диагностирована аденокарцинома, в другом — хориокарцинома. Выберите положения, характерные для каждой из опухолей (1, 2).
1. Аденокарцинома.
2. Хориокарцинома.
а. Чаще возникает в менопаузе.
6. Гормонально-активная опухоль.
в. Часто возникает на фоне аденоматозной гиперплазии эндометрия.
г. Метастазирует преимущественно гематогенно.
д. Занимает второе место по частоте среди злокачественных опухолей у женщин.
е. Можно рассматривать как органоспецифическую опухоль.
15. Все положения верны в отношении рака молочной железы, за исключением:
а. Клетки опухоли имеют рецепторы к эстрогенам и прогестерону.
б. Наиболее частый тип — инвазивный протоковый рак.
в. В большинстве опухолей выражена десмопластическая реакция.
г. Большинство опухолей продуцируют гормон.
д. Часто возникают метастазы в подмышечные лимфатические узлы.
16. Все положения верны в отношении феохромоцитомы, за исключением:
а. Локализуется в надпочечниках.
б. Реже встречается вне надпочечников.
в. Иногда может быть двусторонней.
г. Может иметь семейный характер.
д. Может малигнизироваться.
е. Изредка сопровождается гипертензией.
17. У больной 28 лет через год после аборта появилось кровохарканье, при компьютерной томографии обнаружено несколько опухолевых узлов в легком. В моче резко повышен уровень хориального гонадотропина. Выберите положения, наиболее вероятные в отношении опухоли, развившейся у больной.
а. Первичный опухолевый узел локализуется в матке.
б. Микроскопически опухоль представлена двумя типами эпителия.
в. Особенностью опухоли является обилие стромы и сосудов.
г. Первые метастазы опухоли следует искать в регионарных лимфатических узлах.
д. Прогноз крайне неблагоприятный, лечение не изменит прогноза.
18. Больной 20 лет произведена секторальная резекция молочной железы. При макроскопическом исследовании обнаружен четко отграниченный узел белого цвета диаметром 2 см, плотной консистенции; при срочном гистологическом исследовании — опухоль, состоящая из большого количества фиброзной стромы, которая разрастается вокруг мелких канальцев, имеющих вид округлых мелких трубочек; эпителий канальцев лежит на базальной мембране, сохраняет полярность. Выберите положения, характерные в отношении данного процесса.
а. Обнаружена периканаликулярная фиброаденома.
б. Обнаружен инвазивный протоковый рак — аденокарцинома со скиррозным типом роста.
в. Опухоль часто малигнизируется с образованием рака.
г. Опухоль часто малигнизируется с образованием саркомы.
д. Опухоль возникает на фоне дисгормональных расстройств.
19. У больной 57 лет появились рецидивирующие маточные кровотечения. С диагностической целью произведено выскабливание матки. В со-скобе эндометрия среди элементов крови видны железистые комплексы различной величины и формы, образованные атипичными клетками с гиперхромными ядрами с многочисленными митозами (в том числе неправильными). Выберите положения, верные в отношении обнаруженного процесса.
а. Диагностирован рак тела матки (эндометрия).
б. В соскобе — картина аденокарциномы.
в. В соскобе — картина аденоматозной гиперплазии эндометрия.
г. Для лечения достаточно провести надвлагалищную ампутацию матки.
д. Для исключения метастазов необходимо исследовать лимфатические узлы малого таза.
20. Для каждой из опухолей (1, 2) выберите характерные положения (а—д).
1. Рак тела матки.
2. Рак шейки матки.
а. Чаще имеет строение плоскоклеточного рака.
б. Пик заболевания — средний возраст.
в. Часто возникает на фоне гиперплазии эндометрия.
г. Вызывается вирусом папилломы человека.
д. Отмечается постоянный рост заболеваемости.
е. Чаще возникает у нерожавших женщин.
ОТВЕТЫ
1. а, б, д. Базалиома (базально-клеточный рак) — частая опухоль кожи. Прослеживается ее связь с инсоляцией (ультрафиолетовое облучение): чаще она локализуется на открытых участках тела — на голове, шее. Базалиому можно отнести к опухолям с местно-деструирующим ростом: она обладает инфильтративным ростом, но не метастазирует. Для лечения обычно достаточно иссечения опухолевого узла в пределах здоровых тканей, химиотерапия не производится.
2. а, в, г, д. Представлена характерная морфологическая картина плоскоклеточного рака с ороговением (высокодифференцированная форма рака). Плоскоклеточный рак является также одной из наиболее частых гистологических форм рака легкого (возникает из участков плоскоклеточной метаплазии). Появляется чаще на открытых участках кожи, иногда связан с предшествующими заболеваниями — актиническим кератозом (предраковое заболевание, при котором выражена дисплазия эпителия). Для базально-клеточного рака кожи (который в коже встречается чаще плоскоклеточного) характерны тяжи и комплексы мелких, интенсивно окрашенных клеток, напоминающих клетки базального слоя эпидермиса.
3. 1 а, б; 2 е; Зв; 4 г; 5. д. Инфильтрирующая протоковая карцинома — наиболее частая форма рака молочной железы, обычно представленная скиррозной аденокарциномой (выражена десмопластическая реакция — фиброз). В связи с этим опухолевый узел часто имеет хрящевидную консистенцию; из-за наличия мелких кальцинатов ткань может быть крошащейся. Для болезни Педжета характерна протоковая карцинома (преимущественно инвазивная), клетки которой распространяются в кожу соска, в эпидермисе появляются светлые крупные вакуолизированные клетки Педжета. Медуллярная карцинома обычно представлена крупным узлом (до 5— 10 см в диаметре) мягкой консистенции, что объясняется ее строением: преобладанием клеток и почти полным отсутствием стромы. Несмотря на то, что она рассматривается как низко дифференцированная опухоль, прогноз при ней лучше, чем при инвазивной протоковой карциноме. Неинвазивная дольковая карцинома (карцинома in situ) всегда обладает лучшим прогнозом по сравнению с инвазивными формами рака.
4.1а;2б;3д;4г;5в. Ионизирующая радиация (облучение) может привести к папиллярной карциноме щитовидной железы. Обычно возникновение опухоли связывают с низкими дозами; большие дозы вызывают грубое повреждение железы и к опухоли не приводят. Отмечается значительная связь между раком щитовидной железы и радиацией, полученной в детском возрасте. В последние годы доказана вирусная этиология некоторых опухолей человека, в том числе рака печени (вирусы гепатита В и С) и плоскоклеточного рака шейки матки (вирус папилломы человека). Переходно-клеточный рак мочевого пузыря возникал в прошлом часто на производстве, связанном с применением анилиновых красителей.
5. д. Метастаз в левый надключичный узел — характерный ретроградный лимфогенный метастаз рака желудка, так называемая вирховская железа. Перстневидно-клеточный рак наиболее часто возникает в желудке. Рак толстой кишки также может быть изредка перстневидно-клеточным, но для него нехарактерны метастазы в надключичные узлы.
6. в, д. Фиброаденома — частая доброкачественная опухоль молочной железы, которая встречается преимущественно в возрасте 20—35 лет. Опухоль состоит из железистых структур (протоков), образованных кубическим или цилиндрическим эпителием, без признаков атипизма и большого количества соединительнотканной стромы. В клетках опухоли имеются рецепторы к прогестерону, поэтому во время беременности она увеличивается, а с возрастом регрессирует: в менопаузе встречается значительно реже. Макроскопически имеет вид плотного, подвижного, безболезненного, хорошо отграниченного узла белого цвета, т.е. растет экспансивно, что характерно для доброкачественных опухолей. Малигнизация эпителиального компонента опухоли с развитием рака наблюдается крайне редко — в 0,1 % случаев, причем возникает в основном рак in situ. Внутрипротоковые папиллярные разрастания высокодифференцированного протокового эпителия характерны для внутрипротоковой папилломы.
7. а, б, в, д, е. Желтый цвет опухоли, обнаруженной в легком, позволяет уже на макроскопическом уровне заподозрить светлоклеточный рак почки (старое название — гипернефроидный, т.е. напоминающий ткань коры надпочечников). Желтый цвет опухоли связан с накоплениями ее клетками липидов (в основном холестерина и его эфиров). Микроскопически вследствие растворения жира при обработке клетки выглядят оптически пустыми (светлыми). Для верификации опухоли обычно применяют окраску Суданом криостатных срезов (липиды окрашиваются в красный цвет). Опухоль содержит многочисленные сосуды синусоидного типа, в ней часто возникают кровоизлияния. Одним из характерных клинических симптомов является гематурия. Вследствие обильной васкуляризации опухоль обычно метастазирует гематогенно и первые метастазы дает в легкие. Светлоклеточный рак почки вследствие характерного макро- и микроскопического вида относят к органоспецифическим опухолям. Светлоклеточный рак — наиболее частый вариант почечно-клеточного рака, пик заболеваемости которого приходится на 5 — 6-е десятилетия.
8. г. Клетки самых различных злокачественных опухолей могут оказаться в плевральной жидкости вследствие первичного опухолевого поражения (мезотелиома), при прорастании в плевральную полость злокачественных опухолей легкого (или опухолей прилежащих тканей), а также при метастатическом поражении. Многочисленные исследования показали, что чаще всего в плевральной полости обнаруживают клетки рака молочной железы (самый частый рак у женщин) и клетки рака легкого (у мужчин).
9. Рис. 15. Аденокарцинома — это опухоль из железистого эпителия. Характерной особенностью этой опухоли является способность образовывать железы, в которых видны признаки тканевого (железы различной формы и величины) и клеточного (клетки полиморфны, с гиперхромными ядрами, видны митозы) атипизма. Базальная мембрана в железах часто отсутствует, вследствие чего их контуры становятся неровными. На рис. 16 представлен плоскоклеточный рак с ороговением — опухоль, состоящая из комплексов атипичного плоского эпителия, в центре многих из них — “раковые жемчужины” (концентрические наслоения кератина).
10. а, б, в, г. Наиболее вероятная локализация первичного опухолевого узла у мужчины 72 лет — предстательная железа. Как известно, рак этого органа входит в число наиболее часто встречающихся опухолей, причем вероятность его возникновения увеличивается с возрастом. Паховые лимфатические узлы — характерная локализация лимфогенных метастазов, а кости — гематогенных. Специфическим маркером рака предстательной железы (помимо опухолевоспецифического антигена) является кислая фосфатаза, которую можно определить в опухоли, а также в крови. Опухолевые клетки обладают рецепторами и поэтому могут реагировать на гормоны, что успешно используется для лечения рака предстательной железы. Рецидивирующий тромбоз, вероятнее всего в Данной ситуации, — следствие паранеопластического синдрома, связанного с гиперкоагуляцией, которая при раке предстательной железы возникает довольно часто.
11. 1 в; 2 а; 3 е;, 4 г, д; 5 в. Альфа-фетопротеин и карциноэмбриональный антиген носят название эмбриональных, или онкофетальных, антигенов (наличие их в опухолевых Клетках свидетельствует о недостаточной дифференцировке опухолей). Альфа-фетопротеин появляется в крови при гепатоцеллюлярном раке (и некоторых эмбриональных опухолях). Карциноэмбриональный антиген характерен для группы опухолей, в частности для рака кишки и поджелудочной железы. Многие опухоли продуцируют характерные для исходных тканей гормоны. Так, хориокарцинома — злокачественная опухоль из клеток трофобласта — продуцирует хориальный гонадотропин, резкое повышение которого в крови и моче у женщин после родов или аборта может служить диагностическим признаком этой опухоли. Для некоторых карцином характерна эктопическая (не свойственная исходной ткани) продукция гормонов. В частности, продукция антидиуретического гормона и АКТГ очень характерна для мелкоклеточного (или овсяноклеточного) рака легкого.
12. г. Риск развития рака при семейном полипозе достигает 100 % (это облигатное предраковое состояние). Ворсинчатая аденома (ворсинчатая опухоль) толстой и прямой кишки малигнизируется в 30 % случаев; довольно высока частота рака при неспецифическом язвенном колите (5—10 %), несколько ниже — при болезни Крона (до 3 %). Язва двенадцатиперстной кишки не сопровождается риском малигнизации.
13. г. Синдром Золлингера—Эллисона, характеризующийся множественными рецидивирующими пептическими язвами, связан с гастриномой (разновидностью апудомы) — опухолью островков поджелудочной железы из G-клеток. Следствием являются гипергастринемия и гиперсекреция соляной кислоты париетальными клетками желудка, что приводит к множественным пептическим язвам.
14. 1 а, в, д;2 б, г, е. Хориокарцинома — злокачественная опухоль, источником которой является трофобласт. В подавляющем большинстве случаев она развивается в матке, поэтому ее можно рассматривать специфичной для этого органа. Возникает у молодых женщин (средний возраст 29 лет) после аборта, родов, часто на фоне деструирующего пузырного заноса (хориоаденома). Лишь изредка возможно развитие эктопической хориокарциномы (вне матки). Как казуистику можно рассматривать ее возникновение у мужчин. Опухоль гормональноактивна: продуцирует хориальный гонадотропин, повышение которого в крови и моче имеет диагностическое значение. Характерной особенностью опухоли является большое количество полостей, заполненных кровью, с которыми непосредственно контактируют опухолевые клетки. Поэтому хориокарцинома метастазирует преимущественно гематогенным путем: дает ранние метастазы в легкие, головной мозг, печень. Аденокарцинома — наиболее частый гистологический вариант рака тела матки, который занимает у женщин второе место по частоте после рака молочной железы. Возникает опухоль обычно в менопаузе, часто на фоне аденоматозной гиперплазии эндометрия. Опухоль не обладает гормональной активностью. Метастазирует, как и все раки, преимущественно лимфогенно: первые метастазы возникают обычно в лимфатических узлах малого таза.
15. г. Большинство карцином молочной железы не являются гормонально-активными опухолями, но могут быть гормонально-зависимыми. В опухоли имеются рецепторы к эстрогенам и прогестерону, количество которых коррелирует со степенью дифференцировки опухоли и используется для определения тактики лечения и прогноза в клинике. Рак молочной железы может развиваться из эпителия протоков и долек, в соответствие с чем выделяют протоковые и дольковые карциномы молочной железы. Наиболее частой является инвазивная протоковая карцинома. Во многих опухолях молочной железы выражена десмопластическая реакция, благодаря которой опухоли имеют плотную консистенцию, а микроскопически они очень часто имеют строение аденокарциномы со скиррозным типом роста. Рак молочной железы метастазирует (как и любой рак) преимущественно лимфогенно: первые метастазы обычно возникают в подмышечных лимфатических узлах.
16. е. Феохромоцитома — опухоль из хромаффинной ткани, чаще всего возникает в надпочечниках (мозговое вещество), гораздо реже локализуется вне надпочечников (в этих случаях она обычно называется параганглиомой). Изредка может быть двусторонней и носить семейный характер (может являться компонентом наследственного синдрома множественной эндокринной неоплазии МЭН-2 и МЭН-3), изредка может малигнизироваться. Феохромоцитома продуцирует адреналин и норадреналин, поэтому основное ее проявление (а не изредка встречающееся) — артериальная гипертензия.
17. а, б. Резкое повышение хориального гонадотропина в моче, наличие опухолевых узлов в легком, проявляющихся кровохарканьем, возникновение опухолевого процесса через год после аборта позволяют диагностировать хориокарциноьу - одну из самых злокачественных опухолей, однако при адекватной химиотерапии прогноз значительно улучшается до полного выздоровления (если не было метастазов); при наличии метастазов 5-летняя выживаемость увеличивается до 80 %. Опухоль развивается из трофобласта и микроскопически представлена опухолевыми производными трофобласта — комплексами довольно мономорфных клеток со светлой цитоплазмой (цитотрофобласт) и синцитиальными клетками с уродливыми гиперхромными ядрами (синцитио-трофобласт). В опухоли практически нет стромы: между опухолевыми комплексами определяются лишь сосудистые полости, заполненные кровью. Этим объясняется тот факт, что опухоль метастазирует преимущественно гематогенно.
18. а, д. Представленное макроскопическое описание (четкие границы узла, плотная консистенция) свидетельствуют в пользу доброкачественной опухоли — фиброаденомы. Микроскопическое исследование подтверждает диагноз фиброаденомы (опухоль представлена дифференцированными канальцевыми структурами и большим количеством стромы) и позволяет уточнить ее морфологический вариант — периканаликулярная фиброаденома (канальцы имеют форму трубочек, вокруг которых разрастается фиброзная строма). Фиброаденома малигнизируется очень редко (в 0,1 % случаев): обычно возникают протоковые карциномы in situ. Саркомы возникают при малигнизации филлоидных (листовидных) опухолей, которые имеют некоторое сходство с периканаликулярными фиброаденомами, но обладают очень клеточной стромой и рассматриваются в настоящее время в группе стромальных опухолей молочной железы. Фиброаденомы чаще возникают на фоне дисгормональных расстройств. Инвазивный протоковый рак имеет отличную от фиброаденомы макро- и микроскопическую картину: обычно это очень плотный серовато-белый узел без четких границ (инфильтрирующий рост); микроскопически характеризуется не только признаками тканевого атипизма (изменение конфигурции желез), но и признаками клеточного атипизма (утрата базальной мембраны, полиморфизм клеток, гиперхромия ядер, митозы и пр.).
19. а, б, д. У больной диагностирован рак тела матки. В соскобе эндометрия обнаружена типичная картина аденокарциномы: выражены признаки как тканевого (железы различной формы и величины), так и клеточного атипизма. Выраженные признаки клеточного атипизма позволяют дифференцировать рак от аденоматозной гиперплазии эндометрия. Для лечения рака матки обычно производят экстирпацию матки с яичниками и клетчаткой малого таза (удаляют регионарные лимфатические узлы, в которых возникают первые метастазы).
20. 1 в, д, е; 2 а, б, г. Рак тела матки — самая частая гинекологическая злокачественная опухоль. Заболеваемость постоянно увеличивается в отличие от рака шейки матки, при котором ее удалось значительно снизить в результате профилактических осмотров шейки матки, выявления (цитологического исследования мазков-отпечатков из шейки матки) и лечения предраковых состояний (дисплазия эпителия). Пик заболеваемости раком тела матки — пожилой возраст, причем часто болеют нерожавшие женщины. Рак шейки матки возникает в среднем возрасте чаще у сексуально активных женщин (имеющих многочисленных партнеров). Часто рак тела матки возникает на фоне гиперплазии эндометрия. В развитии предрака (дисплазия эпителия) и рака шейки огромное значение придают вирусу папилломы человека.