Строение дыхательной системы
ВДП: полость носа, глотка, гортань
НДП: трахея, бронхи, альвеолы
Органы дыхания к моменту рождения морфологически несовершенны. Формирование заканчивается к 7 годам, далее только увеличиваются размеры.
Морфологические особенности органов дыхания у детей:
1. Узость дыхательных путей (при отеке слизистой, скоплении слизи легко закрывается просвет и создается угроза жизни и здоровью ребенка)
2. Тонкая легкоранимая слизистая (легко травмируется при неадекватном уходе)
3. Недостаточно развитые железы (сухость слизистых)
4. Сниженная продукция иммуноглобулина А и сурфактанта (снижена местная резистентность, склонность к ателектазам – спадается просвет альвеол из-за недостаточного поверхностного натяжения, к развитию дыхательной недостаточности)
5. Рыхлый подслизистый слой богатый капиллярами (склонность к отеку)
6. Мягкий хрящевой каркас НДП (стридор – инспираторный шум при дыхании, напоминающий мурлыканье кошки, воркование голубей , усиливается при крике; экспираторная одышка)
7. Мало эластической ткани (легко развивается застой и воспаление, эмфизема и ателектазы)
8. Слабо развиты механизмы самоочищения (движения мерцательного эпителия, кашлевой и чихательный рефлекс)
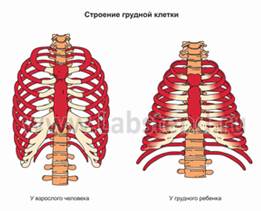
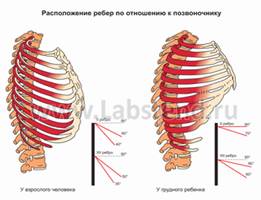
9. Горизонтальное расположение ребер (невозможность глубокого вздоха, ухудшение вентиляции легких)
| 
|
Рис. 1. Грудная клетка имеет форму цилиндра или усеченного конуса до 1,5-2 лет. Ребра на 1-ом году жизни расположены почти горизонтально, с 1-го года происходит физиологическое опущение рёбер, они принимают более косое направление, при этом увеличивается подвижность грудной клетки, создаются условия для лучшего расправления легких.
Функциональные особенности органов дыхания у детей:
1. Глубина дыхания значительно меньше, чем у взрослого.
2. Частота дыхания (ЧДД) тем больше, чем младше ребенок, и составляет:
| Возраст | ЧДД в 1 минуту |
| у новорожденных | 40-60 |
| 1-2 года | 30-35 |
| 3-4 года | 25-30 |
| 5-6 лет | 20-25 |
| 10-12 лет | 18-20 |
| старше | 16-18 |
Отношение частоты дыхания к частоте пульса у новорожденных 1:3, затем 1:4. При пневмонии соотношение становится 1:2, 1:3, т.к. дыхание увеличивается в большей степени, а пульс в меньшей.
3. Ритм дыхания неустойчив (у новорожденных возможны короткие остановки дыхания – апноэ). Тахипноэ возникает при пневмонии, гипертермии, боли. Брадипноэ указыает на истощение дыхательного центра. Подсчет дыхания у детей проводят в течение минуты, лучше, когда ребенок спит.
4. Тип дыхания меняется с возрастом:
- до года - брюшной
- 1-7 лет – смешанный
- с 5-7 – у мальчиков – брюшной
у девочек – грудной.
МАТЕРИАЛ ДЛЯ ПОВТОРЕНИЯ (ИЗУЧАЛСЯ НА МДК «ЗДОРОВЫЙ ЧЕЛОВЕК»)
Полость носа маленькая, короткая; носовые ходы узкие, слизистая нежная, богата кровеносными сосудами, поэтому даже небольшое воспаление и отек вызывают нарушение носового дыхания, а следовательно угрозу здоровью и жизни ребенка.
Околоносовые (придаточные) пазухи к рождению ребенка развиты слабо или отсутствуют, оформляются в виде полостей к 2 годам только гайморовы пазухи, остальные – к 12-15 годам. Поэтому синуситы у детей раннего возраста практически не встречаются.
Глотка – узкая, небные миндалины не выходят из-за дужек после 1 года (поэтому ети до года редко болеют ангинами). Евстахиева труба, соединяющая глотку со средним ухом, короткая и широкая – это способствует инфицированию среднего уха при рините развитию отитов у детей.
Гортань – воронкообразной формы, с отчетливым сужением в области подсвязочного пространства. Голосовая щель (между глоткой и гортанью) узкая, голосовые связки короткие. Подсвязочное пространство рыхлое. Эти особенности обуславливают возможность развития стеноза (сужения) гортани у детей раннего возраста даже при небольшом воспалительном процессе в гортани.
Трахея – узкая, ее хрящи мягкие, податливые, могут спадаться на выдохе, это является причиной экспираторной одышки (затруднен выдох) или грубого храпящего дыхания (врожденный стридор) – исчезает к 2 годам, когда хрящи становятся более плотными.
Бронхи – узкие. Правый бронх – является продолжением трахеи, значительно шире левого, поэтому инородные тела (семечки, пуговицы, орехи) чаще обнаруживают именно здесь. Левый бронх отходит от трахеи под прямым углом.
Легкие в раннем возрасте богаты соединительной тканью, плотные, менее воздушны, полнокровны. Эластичная ткань развита слабо. В связи с этими особенностями у грудных детей легче развивается застой и пневмония (воспаление легочной ткани). Легкие у детей имеют доли: правое – 3 (10 сегментов), левое – 2 (9 сегментов). Обмен газов между вдыхаемым воздухом и кровотоком происходит через альвеолярные структуры. С возрастом число альвеол увеличивается, к 12 годам возрастает в 9 раз, что расширяет дыхательную поверхность легких. Альвеолы находятся в стабильном состоянии (т.е. не спадаются) благодаря сурфактанту – поверхностно – активному веществу. Сурфактант покрывает тонкой пленкой внутреннюю поверхность альвеол. При его недостатке растяжимость легких снижается и образуются ателектазы. Количество сурфактанта с возрастом увеличивается.
Диафрагма – играет значительную роль в механизме дыхания, обеспечивая глубину вдоха. У детей раннего возраста дыхание поверхностное, это связано со слабым сокращением диафрагмы. Любые процессы, затрудняющие движение диафрагмы (метеоризм, парез кишечника, увеличение печени и др.) способствуют ухудшению вентиляции легких.
ОСТРЫЙ РИНИТ-это острое воспаление слизистой оболочки полости носа может быть как самостоятельным заболеванием, так и одним из симптомов острых инфекционных заболеваний (ОРВИ, корь, дифтерия, скарлатина).
Этиология – различные вирусы, однако, наибольшее значение имеют риновирусы. Вирусы находятся в секретах носоглотки непосредственно до заболевания и в первые дни болезни, после чего на их месте располагается бактериальная флора.
Охлаждение – один из предрасполагающих факторов для активации условно-патогенной микрофлоры в полости носа, носоглотке и полости рта, Другим фактором является снижение резистентности организма вследствие перенесенных острых или наличии хронических заболеваний.
Пути передачи: воздушно-капельный, контактно-бытовой.
Клиника. В клиническом течении острого ринита выделяют три стадии: сухую стадию раздражения, стадию серозных выделений и стадию слизисто-гнойных выделений.
У детей раннего возраста: ребёнок вялый, температура субфебрильная, сон беспокойный, непродолжительный, может снижаться масса тела. Носовое дыхание затруднено, акт дыхания и сосания нарушены (вплоть до отказа от груди). Отделяемое оказывает раздражающее действие, на кожу преддверия носа и верхней губы, проявляющееся в виде красноты и болезненных трещин. Возможны рвота и диспептические расстройства вследствие аэрофагии. В зеве: небольшая гиперемия нёбных дужек.
У детей старшего возраста: гнусавость голоса, снижение обоняния, ощущение жжения, щекотания, затем обильная секреция, также вялость, адинамия, может быть головная боль, и длительно выраженная субфебрильная температура.
Общая продолжительность острого ринита составляет 8–14 дней, может варьировать. Острый ринит может носить абортивный характер, т.е. прекратиться через 2–3 дня, если у ребенка общий и местный иммунитет не нарушен. У ослабленных детей (часто болеющих ОРВИ) при наличии хронических очагов инфекции острый ринит имеет затяжной характер – до 3–4 нед.
Осложнения: фарингит, ларингит, синусит, бронхит, катаральный или гнойный отит.
Принципы лечения.
Обильное теплое питье, горячие ножные ванны (если нет Т). При повышенной температуре постельный режим. Жаропонижающие по показаниям (детям, у которых не было в анамнезе субфебрильных судорог Т ниже 38,5°С сбивать не рекомендуется). Физическое охлаждение – обтирание спиртом, обдувание кожи, охлаждение магистральных сосудов, клизма с прохладной водой. Препараты выбора для детей – средства на основе парацетамола (панадол, тайленол, эффералган), при отсутствии эффекта – ибупрофен (Нурофен). Удобно использовать препараты в форме ректальных свечей (грудным), сиропов в возрастной дозировке. Аспирин детям не назначается, анальгин с осторожностью.
Грудным детям перед кормлением необходимо отсосать слизь из каждой половины носа и за 5 мин до кормления закапать в обе половины носа сосудосуживающие капли. Вытирать нос ватными дисками промокательными движениями, смазывать детским кремом, своевременно удалять корочки турундами.
Детей после 1 года необходимо научить правильно сморкаться, чтобы отделяемое из полости носа не попадало в придаточные пазухи носа и полость среднего уха. Во-первых, сморкаться надо без усилий, во-вторых – освобождать каждую половину носа, поочередно прижимая крыло носа к перегородке.
Сосудосуживающие капли в нос