Первичная инфекция - сиалоденит; -мононуклеарный синдром ( аналогично инфекционному мононуклеозу).
Герпетическая инфекция
Инфицирование в раннем детском возрасте. Дальше на всю жизнь состояние персистенции в организме.
Персистенция- постоянное существование в жизнедеятельной форме. Для своего существования используют клетки хозяина. Персистенция развивается в условиях иммунодефицита.
NB! Больные герпесом представляют опасность не только в острозаразный период ( манифестный), но и в латентный период ( прежде всего для восприимчивых людей).
Герпесвирусы человека и основные клинические формы инфекций
| Герпесвирусы человека | Основные заболевания, ассоциированные с типом герпесвирусов |
| Вирус простого герпеса 1 типа | Орофарингеальный герпес (десны и слизистые оболочки рта), лабиальный герпес, герпес кожи, офтальмогерпес, генитальный герпес, герпетический энцефалит, пневмониты |
| Вирус простого герпеса 2 типа | Неонатальный герпес, генитальный герпес, диссеминированный герпес |
| Вирус Varicella zoster (вирус опоясывающего лишая) | Ветряная оспа, опоясывающий герпес |
| Вирус Эпштейн-Барр | Инфекционный мононуклеоз, назофарингеальная карцинома, лимфома Беркитта, В-клеточная лимфома, синдром хронической усталости и иммунной депрессии |
| Цитомегаловирус | Врожденные повреждения ЦНС, ретинопатии, интерстициальный пневмонит, гепатит, энтероколит при СПИДе, цитомегалия при иммунодефиците и трансплантации органов |
| Вирус герпеса человека 6 типа | Внезапная экзантема (эритема новорожденных), синдром хронической усталости и иммунной депрессии |
| Вирус герпеса человека 7 типа | Внезапная экзантема (эритема новорожденных), синдром хронической усталости и иммунной депрессии |
| Вирус герпеса человека 8 типа | Саркома Kапоши у ВИЧ-отрицательных людей, саркома Kапоши у ВИЧ-инфицированных и больных СПИДом |
Все вирусы группы герпеса дают первичную и вторичную герпес- инфекцию. Первичная- возникает в раннем детском возрасте ( до 3-5 лет), в незащищённом организме, как правило, в тяжёлой форме. Однако, бывает без явных клинических проявлений. После перенесения- пожизненный носитель вируса . Под влиянием неблагоприятных факторов происходит понижение иммунитета и дремлющий вирус проявляет себяà à Вторичная герпетическая инфекция: -Более старший возраст; - на фоне присутствия антител к вирусу герпеса ( но антитела не дают защиты от вируса такой , как надо); - более легкие проявления (т.к. антитела всё же уже есть) - склонность к рецидивам; -возникает в одних и тех же локализациях ( связано с латентной локализацией вируса в организме). Если локализация нарушается и начинает мигрировать, то это говорит о падении иммунитета и о том , что в процесс( например при 1 и 2 типе) вовлекаются новые ганглии.
Вирус Эпштейн- Барра
Вирус известен, как возбудитель инфекционного мононуклеоза. Патогенез инфекционного мононуклеоза включает репликацию вируса в верхних отделах дыхательных путей и ассоциированной лимфоидной ткани с развитием местных воспалительных реакций и лихорадочного состояния . Возбудитель инфекционного мононуклеоза- ДНК-геномный вирус рода Lymphocryptovirus подсемейства Gammaherpesvirinae семейства Herpesviridae. Вирус способен реплицироваться, в том числе в В-лимфоцитах; в отличие от других вирусов герпеса он не вызывает гибели клеток, а напротив, активирует их пролиферацию. Вирионы включают специфические антигены: капсидный (VCA), ядерный (EBNA), ранний (ЕА) и мембранный (МА) антигены. Каждый из них образуется в определённой последовательности и индуцирует синтез соответствующих антител. В крови больных инфекционным мононуклеозом сначала появляются антитела к капсидному антигену, позднее вырабатываются антитела к ЕА и МА. Механизм передачи - аэрозольный, путь передачи - воздушно-капельный. Очень часто вирус выделяется со слюной, поэтому возможно заражение контактным путём (при поцелуях, половым путём, через руки, игрушки и предметы обихода). Возможна передача инфекции при переливаниях крови, а также во время родов. Проникновение вируса в верхние отделы дыхательных путей приводит к поражению эпителия и лимфоидной ткани рото- и носоглотки. Отмечают отёк слизистой оболочки, увеличение миндалин и регионарных лимфатических узлов. При последующей вирусемии возбудитель внедряется в В-лимфоциты; находясь в их цитоплазме, он диссеминирует по всему организму. Распространение вируса приводит к системной гиперплазии лимфоидной и ретикулярной тканей, в связи с чем в периферической крови появляются атипичные мононуклеары. Развиваются лимфаденопатия, отёк слизистой оболочки носовых раковин и ротоглотки, увеличиваются печень и селезёнка. Гистологически выявляют гиперплазию лимфоретикулярной ткани во всех органах, лимфоцитарную перипортальную инфильтрацию печени с незначительными дистрофическими изменениями гепатоцитов.
Репликация вируса в В-лимфоцитах стимулирует их активную пролиферацию и дифференцировку в плазмоциты. Последние секретируют иммуноглобулины низкой специфичности. Одновременно в острый период заболевания нарастают количество и активность Т-лимфоцитов. Т-супрессоры сдерживают пролиферацию и дифференцировку В-лимфоцитов. Цитотоксические Т-лимфоциты уничтожают инфицированные вирусом клетки, распознавая мембранные вирус-индуцированные антигены. Однако вирус остаётся в организме и персистирует в нём в течение всей последующей жизни, обусловливая хроническое течение заболевания с реактивацией инфекции при снижении иммунитета. Инкубационный период варьирует от 5 дней до 1,5 мес. Возможен продромальный период, не имеющий специфической симптоматики. В этих случаях заболевание развивается постепенно: в течение нескольких дней наблюдают субфебрильную температуру тела, недомогание, слабость, повышенную утомляемость, катаральные явления в верхних дыхательных путях - заложенность носа, гиперемию слизистой оболочки ротоглотки, увеличение и гиперемию миндалин.
При остром начале заболевания температура тела быстро поднимается до высоких цифр. Больные жалуются на головную боль, боли в горле при глотании, озноб, усиленное потоотделение, ломоту в теле. В дальнейшем температурная кривая может быть различной; длительность лихорадки варьирует от нескольких дней до 1 мес и более.
К концу первой недели заболевания развивается период разгара болезни. Характерно появление всех основных клинических синдромов: общетоксических явлений, ангины, лимфаденопатии, гепатолиенального синдрома. Самочувствие больного ухудшается, отмечают высокую температуру тела, озноб, головную боль и ломоту в теле. Могут появиться заложенность носа с затруднением носового дыхания, гнусавость голоса. Поражения зева проявляются нарастанием боли в горле, развитием ангины в катаральной, язвенно-некротической, фолликулярной или плёнчатой форме. Гиперемия слизистой оболочки выражена нерезко, на миндалинах появляются рыхлые желтоватые легко снимающиеся налёты. В некоторых случаях налёты могут напоминать дифтерийные. На слизистой оболочке мягкого нёба возможно появление геморрагических элементов, задняя стенка глотки резко гиперемированная, разрыхлённая, зернистая, с гиперплазированными фолликулами.
С первых же дней развивается лимфаденопатия. Увеличенные лимфатические узлы можно обнаружить во всех доступных пальпации областях; характерна симметричность их поражения. Наиболее часто при мононуклеозе увеличиваются затылочные, подчелюстные и особенно заднешейные лимфатические узлы с обеих сторон по ходу грудино-ключично-сосцевидных мышц. Лимфатические узлы уплотнены, подвижны, при пальпации безболезненны или болезненны незначительно. Их размеры варьируют от горошины до грецкого ореха. Подкожная клетчатка вокруг лимфатических узлов в некоторых случаях может быть отёчной.
У большинства больных в период разгара заболевания отмечают увеличение печени и селезёнки. В некоторых случаях развивается желтушный синдром: усиливаются диспептические явления (снижение аппетита, тошнота), темнеет моча, появляется иктеричность склер и кожи, в сыворотке крови нарастает содержание билирубина и повышается активность аминотрансфераз.
Иногда появляется экзантема пятнисто-папулёзного характера. Она не имеет определённой локализации, не сопровождается зудом и быстро исчезает без лечения, не оставляя изменений на коже.
Вслед за периодом разгара заболевания, продолжающимся в среднем 2-3 нед, наступает период реконвалесценции. Самочувствие больного улучшается, нормализуется температура тела, постепенно исчезают ангина и гепатолиенальный синдром. В дальнейшем нормализуются размеры лимфатических узлов. Длительность периода реконвалесценции индивидуальна, иногда субфебрильная температура тела и лимфаденопатия сохраняются в течение нескольких недель.
Заболевание может протекать длительно, со сменой периодов обострений и ремиссий, из-за чего его общая продолжительность может затягиваться до 1,5 лет.
Клинические проявления инфекционного мононуклеоза у взрослых больных отличаются рядом особенностей. Заболевание часто начинается с постепенного развития продромальных явлений, лихорадка часто сохранятся более 2 нед, выраженность лимфаденопатии и гиперплазии миндалин меньше, чем у детей. Вместе с тем у взрослых чаще наблюдают проявления заболевания, связанные с вовлечением в процесс печени и развитием желтушного синдрома. Лабораторная диагностика инфекционного мононуклеоза :
Наиболее характерный признак - изменения клеточного состава крови. В гемограмме выявляют умеренный лейкоцитоз, относительную нейтропению со сдвигом лейкоцитарной формулы влево, значительное увеличение количества лимфоцитов и моноцитов (суммарно более 60%). В крови присутствуют атипичные мононуклеары - клетки с широкой базофильной цитоплазмой, имеющие различную форму. Их наличие в крови определило современное название болезни. Диагностическое значение имеет увеличение количества атипичных мононуклеаров с широкой цитоплазмой не менее чем до 10-12%, хотя число этих клеток может достигать 80-90%. Следует заметить, что отсутствие атипичных мононуклеаров при характерных клинических проявлениях заболевания не противоречит предполагаемому диагнозу, поскольку их появление в периферической крови может задерживаться до конца 2-3-й недели болезни.
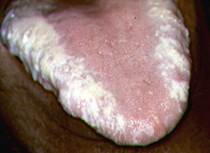
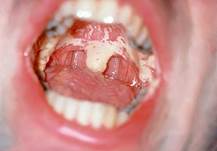
Это первичная инфекция, а вторичная проявляется : =Лимфома Беркитта ( злокачественная опухоль).При эндемическом варианте наиболее часто опухолью поражаются кости лицевого скелета – верхняя и нижняя челюсть, орбита, а также мягкие ткани лица. У большинства больных с челюстным поражением опухоль возникает в области альвеолярного отростка верхней челюсти, приводя постепенно к расширению альвеолы и потере зубов, вначале молярных и премолярных, затем и других . При поражении челюсти среди ранних рентгенологических находок отмечают костные образования ложно развивающихся зубов . В дальнейшем, при рентгенографии выявляются смещения зубов и множественные участки разряжения в этой области, при этом используется термин “анархия зубов” . Другими часто вовлекаемыми органами являются яичники, яички, щитовидная железа, слюнные железы, почки, молочные железы и ЦНС. Вовлечение костного мозга наблюдается в 8% . =Волосатая лейкоплакия . Таких больных необходимо обследовать на ВИЧ- инфекцию. Волосатую лейкоплакии наблюдают почти исключительно при ВИЧ-инфекции и других иммунодефицитах, например, обусловленных некоторыми системными заболеваниями или приёмом иммунодепрессантов после трансплантации органа. Её относят к так называемым белым поражениям, и она локализуется преимущественно на краях языка, но может распространиться также на спинку и нижнюю поверхность. Заболевание связывают с репликацией вируса Эпштейна-Барр в эпителиальных клетках. Название его связано с тем, что при гистологическом исследовании паракератотический поверхностный слой имеет «волосатый» вид. При волосатой лейкоплакии часто высевают С. albicans. При волосатой лейкоплакии на краю языка образуются белесоватые выступающие над поверхностью складки. Вначале они тусклые и перемежаются с участками неизменённой розовой слизистой оболочки, что придаёт им характерный вид стиральной доски. Со временем белесоватые складки сливаются, образуя бляшку. Крупные бляшки обычно бессимптомны, имеют нечёткие границы и не отделяются от поверхности языка.
Волосатая лейкоплакия часто имеет двустороннюю локализацию, но может возникнуть и на одной стороне. Иногда её выявляют также на слизистой оболочке щёк и на мягком нёбе.

Вирус цитомегалии
Первичная инфекция - сиалоденит; -мононуклеарный синдром ( аналогично инфекционному мононуклеозу).