СИНДРОМ ОСТРОЙ АРТЕРИАЛЬНОЙ НЕПРОХОДИМОСТИ. ТРОМБОЭМБОЛИЯ ЛЕГОЧНОЙ АРТЕРИИ 2 страница
- озлокачествление гипертонии;
- возникновение гипертензии после острых болей в поясничной области, перенесенной травмы почки или операции на ней;
- отсутствие или кратковременный эффект от проводимой гипотензивной терапии;
- развитие гипертензий после родов при нормальном течении беременности;
- наличие диастолической и ортостатической гипертонии, асимметрия пульса и артериального давления между верхними и нижними конечностями;
- отсутствие патологических изменений в анализах мочи. Диагностика. На этапе предварительной диагностики используют
лабораторные и неинвазивные методы исследований. Ультразвуковые методы исследований (УЗДГ, дуплексное сканирование) наиболее доступны и позволяют выявить нарушения магистрального кровотока в почечных артериях на амбулаторном этапе обследования больных. Дуплексное сканирование почечных артерий позволяет с точностью до 90% определить локализацию и гемодинамическую значимость поражений почечных артерий, а также выбрать оптимальную тактику лечения.
Рентгеноконтрастная ангиография почек является методом окончательной диагностики реноваскулярной гипертензии и позволяет визуально определить характер, локализацию и протяженность патологических изменений в почечных артериях, оценить степень их выраженности и гемодинамическую значимость.
Диагноз вазоренальной гипертензии при выраженной клинической картине служит показанием к оперативному лечению. При наличии поражения почечной артерии, имеющего гемодинамическую (сужение более 50%) и функциональную (гиперренинемия, снижение функции почки) значимость и, следовательно, ответственного за синдром артериальной гипертензии, необходимо хирургическое вмешательство, направленное на восстановление магистрального почечного кровотока.
Лечение. Консервативная терапия у большинства пациентов с вазоренальной гипертензией неэффективна. Основными методами лечения выступают рентгеноэндоваскулярная дилатация (баллонная ангиопластика) почечных артерий и реконструктивная операция.
При двусторонних гемодинамически равнозначных поражениях почечных артерий целесообразна тактика этапных операций. При неравнозначных по степени поражения стенозах почечных артерий первым этапом следует восстановить кровоток на стороне более тяжелого поражения. У больных с наличием гемодинамически значимого стеноза с одной стороны и сморщенной почки с другой в первую очередь восстанавливают кровоток на стороне стеноза. При асимптомном поражении почечной артерии (отсутствие гипертензии и почечной дисфункции) реконструкция необходима для сохранения функции почки и предупреждения развития вазоренальной гипертензии.
У больных с сочетанием тяжелой ишемической болезни сердца и вазоренальной гипертензии первым этапом следует выполнять реваскуляризацию миокарда на фоне интенсивной гипотензивной терапии. Вторым этапом выполняется реконструкция почечных артерий. При сочетанных поражениях почечных и брахиоцефальных артерий в первую очередь необходимо выполнять реваскуляризацию артерий, кровоснабжающих головной мозг, а затем выполнять операцию на почечных артериях.
Противопоказанием для выполнения реконструктивной операции на почечных артериях являются выраженная сердечная недостаточность, перенесенные менее 3 мес назад острые нарушения мозгового и коронарного кровообращения, а также сморщивание обеих почек.
Хроническая ишемия нижних конечностейразвивается вследствие окклюзионного поражения терминального отдела аорты и/или артерий нижних конечностей. Окклюзию бифуркации аорты как причину ишемии нижних конечностей описал в 1814 г. Graham. P. Лериш (R. Leriche) в 1923 г. описал, а в 1940 г. детально проанализировал серию наблюдений за больными молодого возраста, у которых ряд клинических симптомов был обусловлен окклюзией терминальной части аорты. Это заболевание он назвал «aortitis terminalis» и обосновал оптимальный метод лечения - резекцию облитерированного сегмента аорты с последующей пластикой. Синдром Лериша - это окклюзирующее поражение бифуркации аорты в большинстве случаев атеросклеротического генеза, характеризующееся определенным симптомокомплексом.
Синдром Лериша включает пять признаков:
1) нестабильную и неполную эрек цию;
2) выраженную утомляемость нижних конечностей;
3) диффузную мышечную атрофию нижних конечностей;
4) отсутствие трофических расстройств;
5) бледность голеней и стоп даже в вертикальном положении больного.
J. Oudot (1950) первым осуществил резекцию бифуркации аорты с пластикой ее гомотрансплантатом. Первую тромбэндартерэктомию из аортоподвздошного сегмента произвел в 1946 г. Y. dos Santos. Первая успешная операция аорто-бедренного шунтирования синтетическим протезом была выполнена De Bakey в 1953 г. В нашей стране первая успешная резекция брюшной аорты при синдроме Лериша произведена В.С. Савельевым в 1960 г.
По этиологии поражения окклюзии брюшной аорты делятся на приобретенные (атеросклероз, неспецифический аортоартериит, тромбангиит) и врожденные (гипоплазия, аплазия, фиброзно-мышечная дисплазия).
По виду поражения различают окклюзии, т.е. полную непроходимость аорты и стенотические поражения. А.В. Покровский выделяет следующие типы окклюзии брюшной аорты в зависимости от их локализации:
- низкую окклюзию (окклюзию бифуркации брюшной аорты дистальнее нижней брыжеечной артерии);
- среднюю окклюзию (окклюзию аорты проксимальнее нижней брыжеечной артерии);
- высокую окклюзию (тотчас ниже уровня почечных артерий или в пределах 2 см дистальнее).
Компенсация кровообращения при синдроме Лериша или окклюзии брюшного отдела аорты происходит за счет коллатерального кровотока, который осуществляется несколькими путями:
- системой поясничных артерий и их анастомозов с надчревной артерией, огибающей и другими ветвями наружной подвздошной артерии;
- анастомозами между подвздошными и бедренными артериями (ветви внутренней подвздошной артерии, ягодичные, запирательные артерии, ветви глубокой артерии бедра);
- системой нижней брыжеечной артерии, которая анастомозирует с нижней прямокишечной артерией из системы внутренней подвздошной артерии и далее через ее анастомозы в глубокую артерию бедра;
- системой верхней брыжеечной артерии. Компенсация кровотока происходит из верхней брыжеечной артерии через дугу Риолана в нижнюю брыжеечную артерию и через нее в верхнюю прямокишечную артерию. Этот путь коллатерального кровообращения может вызывать обкрадывание системы верхней брыжеечной артерии;
- при односторонних окклюзиях коллатеральное кровообращение может осуществляться за счет анастомозов между обеими внутренними подвздошными артериями;
- анастомозами между подключичными и бедренными артериями (верхних и нижних надчревных артерий, внутренних грудных).
Клинические проявления стенозирующих поражений брюшной аорты зависят от локализации, протяженности поражения, развития коллатерального кровотока, длительности заболевания, состояния дистального артериального русла.
В начальной стадии заболевания больные жалуются на зябкость, чувство похолодания, парестезии, бледность кожных покровов нижних конечностей, затем присоединяются жалобы на боли в мышцах при ходьбе. Термин «перемежающаяся хромота» происходит от латинского claudicatio и отражает дискомфорт при выполнении какого-либо физического упражнения. При окклюзии аорты ишемическая боль и перемежающаяся хромота возникают преимущественно в ягодичных мышцах, в пояснице и мышцах бедра (чаще задней и латеральной поверхности), а при окклюзии бедренной и/или подколенной артерии - в области икроножных мышц.
Наиболее часто возникает низкая перемежающаяся хромота (в голени), обычно описываемая как судороги в икроножной мышце, которые возникают при физической нагрузке и полностью проходят при отдыхе в течение минуты или более.
В настоящее время наиболее распространена классификация хронической ишемии Фонтена - А.В. Покровского (1979):
I степень ишемии нижних конечностей (н/к) - симптомы перемежающейся хромоты появляются только при прохождении расстояния больше 1 км;
II степень ишемии н/к - боль появляется при ходьбе на меньшее расстояние. Расстояние 200 м принято за условный критерий. Если больной может без болей обычным шагом (скорость около 3 км/ч) пройти больше 200 м, то это определяют как IIА степень ишемии. Возникновение боли при ходьбе менее чем через 200 м соответствует IIБ степени ишемии конечности;
III степень ишемии н/к - появляется боль в покое или перемежающаяся хромота при ходьбе меньше чем на 25 м;
IV степень ишемии - появление язвенно-некротических изменений тканей.
III и IV степени хронической ишемии н/к объединяют под термином «хроническая критическая ишемия». Термин «хроническая критическая ишемия» впервые прозвучал у Jamieson и соавт. (1982). Европейский консенсус по критической ишемии (1992) так определяет ее: постоянная боль в покое, требующая обезболивания в течение 2 нед и более, с лодыжечным давлением, равным или меньшим
50 мм рт.ст., и/или пальцевым давлением, равным или меньшим 30 мм рт.ст.; или трофическая язва или гангрена пальцев или стопы с лодыжечным давлением, равным или меньшим 50 мм рт.ст., и/или пальцевым давлением, равным или меньшим 30 мм рт.ст.
Пациенты с перемежающейся хромотой и низким лодыжечным давлением относятся к группе высокого риска потери конечности.
Вторым классическим симптомом окклюзирующего поражения брюшной аорты является импотенция, обусловленная непроходимостью ветвей внутренней подвздошной артерии.
Диагноз хронических окклюзий брюшного отдела аорты и синдрома Лериша обычно не представляет затруднений. Более чем у 90% больных диагноз устанавливают на основании осмотра и физикального обследования. При пальпации отмечают отсутствие или ослабление пульсации общей бедренной артерии под паховой складкой. При аускультации в большинстве случаев выслушивается систолический шум над брюшной аортой, подвздошными и/или бедренными артериями. При окклюзии аорты и подвздошных артерий шум может не определяться.
Ультразвуковая допплерография (УЗДГ) позволяет установить характер кровотока (магистральный, магистрально-измененный или коллатеральный) и определить лодыжечно-плечевой индекс (ЛПИ) - отношение систолического давления артерии в области лодыжки к давлению в плечевой артерии. На основании ЛПИ судят о степени нарушения кровообращения в конечности. В норме его величина составляет около 1,0-1,1. При ПБ степени ишемии ЛПИ падает ниже 0,7, при III степени - ниже 0,5, при IV степени - ниже 0,3.
Ультразвуковое дуплексное сканирование (УЗДС) артерий с высокой точностью оценивает степень и характер стенотического процесса.
Этих методов исследования достаточно для установления точного диагноза и решения вопроса о тактике дальнейшего лечения. При необходимости хирургического лечения больному необходимо выполнение аорто-артериографии. Аортография выполняется по Сельдингеру (через непораженную бедренную или подмышечную артерию) или путем высокой транслюмбальной пункции. Аортография позволяет оценить состояние дистального артериального и коллатерального русла, определить точную локализацию и протяженность окклюзирующего процесса. При возможности вместо выполнения аортографии рекомендуется магнитно-резонансная томография (МРТ) или спиральная компьютерная томография (СКТ) с контрастированием
артерий. Преимуществом последних двух методов является их меньшая инвазивность при такой же точности метода.
Лечение больных с хронической ишемией нижних конечностей (ХИНК) проводят на основании принятого в 2001 г. (Москва) российского консенсуса «Диагностика и лечение пациентов с критической ишемией нижних конечностей». Рекомендуемые диагностические стандарты представлены в табл. 3.
Таблица 3.Рекомендуемые диагностические стандарты пациентов с критической ишемией нижних конечностей
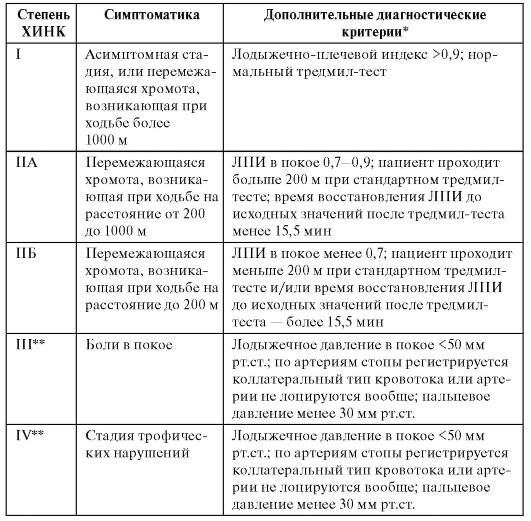
* Тредмил-тест проводят со скоростью 3,2 км/ч без наклона беговой дорожки.
** Степени III и IV объединяют под термином «критическая ишемия».
Консервативное лечение показано больным с поражением брюшной аорты и артерий нижних конечностей при I и IIА степенях ишемии.
Хирургическое лечение. У больных с поражением терминального отдела аорты и подвздошных артерий показанием к оперативному лечению является ишемия нижних конечностей IIБ, III и IV степеней. Противопоказаниями к оперативному лечению служат свежий инфаркт миокарда и инсульт (менее 3 мес), терминальные стадии сердечной, почечной и печеночной недостаточности.
Показания к одномоментным вмешательствам на аортобедренном и бедренно-подколенном сегменте:
- малый диаметр глубокой артерии бедра (менее 3 мм);
- пролонгированный стеноз на протяжении всей глубокой артерии бедра;
- плохие перетоки из ГБА в систему подколенной артерии, выявляемые при ангиографии.
Выбор метода реконструктивной операции зависит от уровня, протяженности и характера окклюзионного поражения артерий. Для восстановления проходимости брюшной аорты используют резекцию с протезированием, аортобедренное шунтирование, перекрестные и экстраанатомические операции.
При невозможности выполнения реконструктивных вмешательств, а у некоторых пациентов в сочетании с их выполнением используют поясничную симпатэктомию.
Хроническая ишемия верхних конечностей(в/к) является следствием какого-либо системного заболевания, но может быть и проявлением атеросклеротического поражения или нейроваскулярных синдромов.
Наиболее частыми системными заболеваниями, приводящими к ишемии руки, являются болезнь или синдром Рейно, облитерирующий тромбангиит (болезнь Бюргера), неспецифический аортоартериит, атеросклероз, наиболее редкими - склеродермия, узелковый периартериит.
Клинические признаки проявления ишемии в/к разнообразны: от онемения и парестезии до язвенно-некротических изменений. А.В. Покровский (1978) выделяет четыре степени хронической ишемии в/к:
I степень - онемение, парестезии;
II степень - боль при движении;
III степень - боли покоя;
IV степень - трофические нарушения.
В Международной классификации ишемии в/к последние две степени объединены в понятие критической ишемии.
Диагностика. Оценка степени ишемии в/к во многом определена клинической картиной. Физикальное обследование обязательно должно включать внешний осмотр, пальпацию и аускультацию обеих в/к с измерением АД с двух сторон.
Пульсацию определяют в четырех точках конечности: подмышечной ямке, локтевом сгибе и дистальных отделах предплечья на локтевой и лучевой артериях. Аускультацию выполняют в нади подключичных областях.
Схожесть клинических признаков хронической ишемии в/к при различных заболеваниях артерий нередко является причиной диагностических ошибок и требует применения комплекса инструментальных методов, включая УЗДГ и УЗДС, капилляроскопию, лазерную флоуметрию, плетизмографию, ангиографию, МРТ и СКТ, а также лабораторные методы исследования.
Существенную роль в оценке степени ишемии в/к играет определение транскутанного напряжения кислорода кисти (ТсРО2). Нормальные показатели ТсРО2 - свыше 50-55 мм рт.ст., ТсРО2 в пределах 40-45 мм рт.ст. свидетельствует о компенсированном поражении артерий, а уменьшение ТсРО2 кисти ниже 25 мм рт.ст. характерно для критической ишемии.
В последнее время все возрастающая роль в диагностике поражений артерий не только нижних, но и верхних конечностей принадлежит УЗДС. При необходимости более точной диагностики выполняют ангиографию.
Лабораторная диагностика дает представление об активности воспалительного процесса, и прежде всего облитерирующего тромбангиита.
Дифференциальную диагностику ишемии в/к при облитерирующем тромбангиите необходимо проводить с системными васкулитами (системной красной волчанкой, системной склеродермией, узелковым периартериитом), болезнью и синдромом Рейно, атеросклеротическим поражением артерий, неспецифическим аорто-артериитом, а также с нейроваскулярными синдромами.
При системной склеродермии (ССД) отмечают прогрессирующий фиброз кровеносных сосудов, кожи кистей рук и верхней части тела, а также вовлечение в фиброз скелетной мускулатуры и внутренних органов. У 85% больных диффузной ССД наблюдается феномен Рейно. Наиболее важным признаком склеродермии является атрофия
кожи и подкожной клетчатки, особенно пальцев рук (так называемая склеродактилия), лица и верхней половины туловища, в меньшей степени нижних конечностей. Заболевание, как правило, начинается на 3-4 десятилетии жизни. При этом конечности становятся бледными («мертвыми»), а затем цианотичными. Склеродактилия приводит к изъязвлению кончиков пальцев, остеолизу ногтевых фаланг. Одновременно с внешними изменениями при склеродермии поражаются внутренние органы (фиброз легких, атрофия пищевода, атония желудка, возможен перикардит).
При болезни Рейно наблюдается спазм сосудов пальцев при холодовой пробе или эмоциональном возбуждении. Локализация сосудистого поражения обычно симметричная, с возможным развитием гангрены кончиков пальцев. Часто болезнь Рейно сопровождается усиленным потоотделением в дистальных отделах пораженной конечности.
Крайне редко возможен спазм артерий крупного диаметра (подключичных артерий) на прием препаратов, содержащих спорынью. В современной практике спорынья используется при лечении мигрени или маточных кровотечениях.
Узелковый периартериит характеризуется поражением как артерий, так и вен, в которых развивается фибриноидный некроз всех слоев сосудистой стенки. В последние годы обнаружена фиксация в стенке пораженных сосудов HBs-антигена в сочетании с иммуноглобулинами и комплементом.
Ишемия руки при нейроваскулярных синдромах обычно проявляется синдромом Рейно. Важным диагностическим критерием сдавления сосудисто-нервного пучка служит проба с отведением руки кзади. При этом наблюдается исчезновение пульсации на лучевой артерии.
Большая группа больных имеет так называемые профессиональные сосудистые заболевания, которые могут приводить к ишемии верхних конечностей. Длительное воздействие вибрации на руку (пневматические ударные инструменты, пилы и т.д.) может привести к синдрому «белого» пальца из-за спазма артерий. На поздних стадиях заболевания преобладают признаки синдрома Рейно. При этом наблюдается резорбция костных структур в дистальных фалангах или их вторичная гиперваскуляризация.
У спортсменов ишемия руки может наблюдаться после травмы или в результате выполнения резкого и сильного отведения руки
(так называемого удара бабочки), например у пловцов, бейсболистов и др.
Медикаментозное лечение целесообразно назначать в зависимости от степени хронической ишемии. При I и II степенях ишемии верхних конечностей отдают предпочтение антиагрегантным препаратам (тренталу, агапурину, продектину), вазодилататорам (мидокалму, бупатолу), миолитикам (но-шпе, папаверину), витаминам группы В (В1, В6, В12). При критической степени ишемии верхних конечностей, помимо стандартной дезагрегантной терапии, всегда определяют активность воспаления.
При неэффективности консервативного лечения и угрозе потери верхней конечности выполняют хирургические вмешательства. Показаниями к операции при хронической артериальной непроходимости служат нарушение функции конечности, боли движения и покоя, трофические нарушения и острая ишемия.
Данные ангиографии и дуплексного сканирования являются определяющими в тактике оперативного лечения.
При проксимальных поражениях подключичных артерий чаще наблюдается не ишемия руки, а синдром обкрадывания, поэтому все операции направлены в первую очередь на ликвидацию ишемии мозга, а ишемия руки при этом носит второстепенный характер. Эти операции можно подразделить на интра- и экстраторакальные.
При непролонгированных окклюзиях плечевой артерии или артерий предплечья возможно выполнение стандартных шунтирующих операций. В качестве шунта предпочтение отдают аутовене, если она не имеет признаков воспаления. В противном случае используют синтетические протезы.
К сожалению, отдаленные результаты применения стандартных шунтирующих операций при облитерирующем тромбангиите оставляют желать лучшего. Это связано в первую очередь с плохим состоянием путей оттока и рецидивами воспалительного процесса, что приводит к стенозированию в зоне анастомоза. Немаловажное значение в улучшении результатов хирургического лечения имеет проведение дооперационной и при необходимости послеоперационной иммуносупрессивной терапии.
Методика артериализации венозного кровотока кисти сводится к наложению артериовенозной фистулы между неизмененным артериальным участком проксимальнее места окклюзии и поверхностной или глубокой венозной системой кисти.
Обязательным является сочетание консервативных методов лечения с хирургическими вмешательствами. Например, при облитерирующем тромбангиите в первую очередь необходимо ликвидировать активность воспаления с помощью пульс-терапии, а затем осуществлять хирургическое вмешательство.
Ситуационная задача № 1
Больная, 52 лет, поступила с жалобами на головную боль, головокружение, периодически развивающуюся кратковременную потерю сознания. Продолжительность заболевания около 10 лет.
При осмотре в области левой кивательной мышцы определяется округлое образование диаметром около 6 см, пульсирующее. При аускультации над проекцией образования выслушивается систолический шум. СКТ и схема операции прилагаются (рис. 51).
Ваши диагноз и тактика? Назовите возможные осложнения заболевания.

Рис. 51.СКТ ветвей дуги аорты (а) и схема операции (б, в) больной, 52 лет
Ситуационная задача № 2
Больная, 36 лет, поступила с жалобами на боли в эпигастральной области, усиливающиеся после приема пищи. За последние 8 мес похудела на 20 кг. При гастроскопии обнаружены явления умеренно выраженного гастрита. Другой патологии со стороны органов брюшной полости не было. Проведена брюшная аортография в боковой проекции (рис. 52). Дайте описание аортограммы.
Ваши диагноз и тактика лечения?

Рис. 52.Ангиограмма брюшного отдела аорты больной, 36 лет
Ситуационная задача № 3
Больная, 23 лет, поступила с артериальной гипертензией до 200/120 мм рт.ст. При осмотре жалоб нет. 15 лет назад по месту жительства по поводу артериальной гипертензии была выполнена нефрэктомия справа. При обследовании по данным радиоизотопной сцинтиграфии функция левой почки в пределах нормы. Проведены обзорная рентгенография брюшной полости, КТ (рис. 53), аортография брюшного отдела и дигитальная субтракционная ангиография левой почки.
О каких заболеваниях можно говорить? Какое лечение показано больной?
Ситуационная задача № 4
Больному, 63 лет, 5 лет назад по поводу синдрома Лериша выполнена реконструктивная операция. В настоящее время поступил с жалобами на боли в обеих нижних конечностях при ходьбе (перемежающаяся хромота, возникающая через 100 м), ощущение онемения и похолодания обеих нижних конечностей (рис. 54, 55).

Рис. 53.Рентгенограмма (а) и КТ брюшной полости (б) больной, 23 лет

Рис. 54
При осмотре: нижние конечности прохладные на ощупь, пульсация бедренных артерий определяется на уровне паховой складки. Пульсация подколенной и тибиальных артерий обеих нижних конечностей не определяется.
Какое обследование необходимо для установления клинического диагноза?
Какая операция была выполнена больному?
Назовите причины рецидива, обоснуйте тактику лечения.

Рис. 55
Ситуационная задача № 5
Больной С., 60 лет, поступил с жалобами на частые головные боли, постоянные выраженные головокружения, снижение памяти, шум в ушах, шаткость походки. Снижение зрения на левый глаз, уменьшение поля зрения.

Рис. 56 (см. также цв. вклейку).Спиральная компьютерная томограмма ветвей дуги аорты пациента С., 60 лет
Болеет в течение 3 лет, консервативная терапия эффекта не дает. В последние 6 мес отметил значительное ухудшение, появились эпизоды потери сознания.
Пациенту проведено инструментальное обследование.
Какой диагноз следует установить на основании спиральной компьютерной томографии (рис. 56)?
Какое оперативное вмешательство выполнено пациенту (рис. 57, 58)?
Схема операции у больного С., 60 лет, представлена на рис. 59.

Рис. 57 (см. также цв. вклейку)

Рис. 58 (см. также цв. вклейку)

Рис. 59 (см. также цв. вклейку).
Резекция патологической извитости (кинкинга) левой внутренней сонной артерии у больного С., 60 лет
Тестовые задания
1. Пластика артерий малого диаметра возможна с помощью:
1) аутоартерии;
2) аутовены;
3) ксеноперикарда;
4) синтетического протеза;
5) синтетической заплаты.
2. Интраоперационная профилактика тромбоза после реконструкции достигается:
1) гепаринизацией;
2) введением низкомолекулярных гепаринов (клексан, мариван и др.);
3) введением низкомолекулярных декстранов;
4) адекватной реконструкцией и тщательным наложением анастомоза;
5) гемодилюцией.
3. Для выполнения сосудистого анастомоза применяют:
1) шелковые нити;
2) лавсановые нити;
3) кетгут;
4) крученые синтетические нити;
5) гладкие синтетические нити.
4. Критерием для определения показаний к оперативному лечению при окклюзии брюшного отдела аорты служит появление перемежающейся хромоты на расстоянии:
1) <1000 м;
2) >200 м;
3) <200 м;
4) >25 м;
5) <25 м.
5. Показаниями к хирургическому лечению при поражении аортоподвздошного сегмента являются:
1) жалобы на перемежающуюся хромоту;
2) угроза потери конечности;
3) отсутствие пульса на бедренных артериях;
4) перемежающаяся хромота, возникающая при ходьбе на расстояние <200 м, при отсутствии противопоказаний со стороны жизненно важных органов;
5) перемежающаяся хромота при ходьбе на расстояние <500 м.
6. При тяжелой сопутствующей патологии у больных с синдромом Лериша и окклюзией поверхностных бедренных артерий обеих нижних конечностей, когда речь идет о спасении конечности, наиболее предпочтительным вариантом реконструкции является:
1) аортоглубокобедренное шунтирование;
2) профундопластика (пластика глубокой артерии бедра);
3) бедренно-подколенное шунтирование;
4) поясничная симпатэктомия;
5) экстраанатомическое шунтирование.
7. Наиболее частым вариантом реконструкции при поражении брюшной аорты является:
1) аортобедренное шунтирование;
2) аортобедренное протезирование;
3) экстраанатомическое шунтирование;
4) эндартерэктомия из аорты;
5) тромбэмболэктомия из аорты.
8. При высокой инфраренальной окклюзии брюшной аорты операцией выбора служит:
1) протезирование брюшного отдела аорты;
2) аортобедренное шунтирование;
3) эндартерэктомия из брюшного отдела аорты;
4) экстраанатомическое шунтирование;
5) тромбэктомия.
9. К ранним послеоперационным осложнениям после операции бедренно-подколенного шунтирования относятся:
1) кровотечение;
2) тромбоз протеза;
3) нагноение послеоперационной раны;
4) лимфорея;
5) ложная аневризма анастомоза.
10. К ранним послеоперационным осложнениям после операции аортобедренного шунтирования относятся:
1) кровотечение;
2) тромбоз протеза;
3) нагноение послеоперационной раны;
4) лимфорея;
5) эвентрация кишечника.
11. Причинами окклюзионных поражений артерий шеи и головного мозга могут быть:
1) атеросклероз;
2) неспецифический аортоартериит;
3) фиброзно-мышечная дисплазия;
4) сифилитический артериит;
5) височный артериит.
12. Причинами экстравазальной компрессии экстракраниальных артерий являются:
1) передняя лестничная мышца;