Границы относительной сердечной тупости и поперечный размер сердца
Характеристика пульса у детей
| Параметры | Оценка |
| Частота | Подсчёт пульсовых ударов в течение 1 минуты |
| Ритм | Ритмичный, аритмичный, дыхательная аритмия |
| Напряжение | Нормального напряжения, напряженный, твёрдый, мягкий |
| Наполнение | Удовлетворительного наполнения, полный пульс, пустой пульс |
| Форма | Обычной формы, скорый скачущий, медленный вялый |
Ритмичность пульса оценивается по равномерности интервалов между пульсовыми ударами (различают ритмичный и аритмичный пульс). Для детей школьного возраста характерна аритмия, связанная с дыханием (дыхательная аритмия): при вдохе пульс учащается, при выдохе замедляется. Задержка дыхания устраняет этот вид аритмии.
Напряжение пульса определяется силой, которую необходимо применитъ, чтобы сдавить пульс. По напряжению различают: пульс нормального напряжения, напряжённый, твёрдый – pulsus durus и мягкий - pulsus mollus.
Исследование наполнения проводят двумя пальцами: проксимально расположенный палец сдавливает артерию до исчезновения пульса, затем давление пальца прекращают, и дистально расположенный палец получает ощущение наполнения артерии кровью. По наполнению различают: пульс удовлетворительного наполнения; полный пульс - pulsus plenus (наполнение больше обычного) и пустой пульс – pulsus vacuus (наполнение меньше обычного).
Форму пульса различают по скорости подъёма и спуска пульсовой волны (путём умеренного сдавливания артерии обоими пальцами). Пульс может быть обычной формы, скорый скачущий - pulsus сеler (быстрый подъём и спад пульсовой волны) и медленный, вялый - pulsus tardus (пульсовая волна медленно поднимается и также медленно опускается).
Различают также пульс высокий - pulsus altus (быстрое хорошее наполнение пульса и затем быстрый спад) и малый пульс - pulsus parvus (медленное, слабое наполнение и медленный спад). Эти виды пульса обычно встречаются в сочетании с другими формами пульса: celer et altus (пульс быстро становится хорошего или выше обычного наполнения, и затем наблюдается быстрый спад пульсовой волны) и tardus et parvus (пульсовая волна медленно поднимается, достигает малого наполнения и затем медленно опускается).
Перкуссия.Перкуссию сердца проводят при горизонтальном или вертикальном положении ребёнка. Методом перкуссии определяется величина, конфигурация сердца и размеры сосудистого пучка. Следует перкутировать от ясного звука к тупому. Различают посредственную и непосредственную перкуссию (смотрите в разделе перкуссии лёгких). При посредственной перкуссии палец-плессиметр плотно прижимается к поверхности грудной клетки, параллельно определяемой границе, перкуссия средней силы и тишайшая. Перкутировать нужно по средней фаланге. Отметка границы сердца производится по наружному краю пальца-плессиметра, обращённого к органу, дающему более громкий перкуторный звук.
Тихой перкуссией определяются границы «относительной» тупости сердца (табл.3) в следующей последовательности: правая, левая, верхняя. Определение правой границы начинают с определения границы печёночной тупости от III межреберья вниз по правой среднеключичной линии (у детей первых 2-х месяцев жизни по парастернальной линии; у детей старше 2-х лет методом громкой перкуссии по рёбрам или межрёберным промежуткам). Затем поднимают палец-плессиметр на одно межреберье, изменяют положение под прямым углом и тихой перкуссией «короткими шагами» идут по направлению к грудине. Граница отмечается по наружному краю пальца-плессиметра.
Таблица 3
Границы относительной сердечной тупости и поперечный размер сердца
| Граница | Возраст ребёнка | |||
| До 2 лет | 2-7 лет | 7-12 лет | Старше 12 лет | |
| Правая | Правая пара-стернальная линия | Кнутри от пра-вой парастер-нальной линии. | Посредине между правой парастерналь-ной и правой стер-нальной линиями. | Посредине между правой па-растернальной и правой стер-нальной линиями, ближе к по-следней, в дальнейшем – правая стернальная линия. |
| Верхняя | II ребро | II межрёберный промежуток | III ребро | III ребро или III межрёберный промежуток |
| Левая | 2 см кнаружи от левой сред неключичной линии | 1 см кнаружи от левой средне-ключичной линии | 0,5 см кнаружи от ле- вой среднеключичной линии. | На левой среднеключичной линии или 0,5 см кнутри от неё. |
| Поперечный размер | 6-9 см | 8-12 см | 9-14 см | 9-14 см |
Левая граница совпадает с верхушечным толчком. Если его не удаётся определить, то перкуссию проводят строго по IV или V межреберью, начиная от среднеаксиллярной линии. Палец-плессиметр ставят параллельно ожидаемой границе и передвигают его по направлению к сердцу так, чтобы тыльная сторона пальца была все время впереди. Таким образом, в подмышечной области палец-плессиметр прижимается к грудной клетке своей боковой, а не ладонной поверхностью. Перкуторно удар должен иметь направление все время перпендикулярно поверхности самого сердца (спереди назад, а не слева направо), а не перпендикулярно поверхности грудной клетки (в последнем случае определяется задняя граница сердца). Перкутируют до появления укороченного звука и отметку ставят также по наружному краю пальца-плессиметра.
Верхняя граница: палец-плессиметр ставят по левой парастернальной линии, перкутируют, начиная от первого межреберья, спускаются вниз, передвигая палец последовательно по ребру и межреберью. При появлении укорочения перкуторного звука делают отметку по верхнему краю пальца (наружному по отношению к сердцу). Поперечник сердца измеряют в сантиметрах - по сумме расстояний от середины грудины до правой границы сердца и от середины грудины до левой границы сердца.
Определение границ абсолютной тупости сердца производят тишайшей перкуссией в том же порядке - правую, левую, верхнюю. В обычных условиях границы абсолютной сердечной тупости у детей не перкутируются.
Непосредственная перкуссия границ относительной сердечной тупости проводится по тем же линиям и в том же порядке, что и при посредственной перкуссии.
Определение границ сосудистого пучка производят перкуссией во II межреберьях с обеих сторон. Палец-плессиметр ставят по среднеключичной линии параллельно грудине и передвигают по направлению к ней до появления притупленного звука. Отметку делают по наружному краю пальца-плессиметра. Расстояние между отметками измеряют в сантиметрах.
У маленьких детей границы сердца лучше определять непосредственной перкуссией - согнутым под прямым углом средним пальцем в горизонтальном положении ребёнка.
Аускультация.Выслушивание сердца нужно проводить в вертикальном, горизонтальном положении, в положении на левом боку и после физической нагрузки (если позволяет состояние ребенка) мягким биаурикулярным стетоскопом. Врач обычно располагается с правой стороны от больного.
Точки и порядок выслушивания (рис.5):
1) двухстворчатый клапан (митральный) – у верхушки сердца или в 5 точке (место проекции клапана);
2) аортальные клапаны - во втором межреберье справа у края грудины;
3) клапаны легочной артерии - во втором межреберье слева у края грудины;
4) трёхстворчатый клапан - у правого края грудины, у места прикрепления к ней 5-го рёберного хряща иди у места сочленения конца тела грудины с мечевидным отростком;
5) 5-я точка Боткина для выслушивания клапанов аорты находится в месте пересечения линии, соединяющей II ребро справа с верхушкой сердца и левого края грудины или место прикрепления III-IV ребра к грудине, или третье межреберье. У детей обязательно выслушивается вся область сердца, а также сосуды шеи справа и слева.
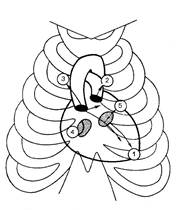
Рис.5. Классические места выслушивания тонов сердца
(по Луисада):1- верхушка сердца (митральный клапан), 2-клапан легочной артерии, второе межреберье слева; 3- клапан аорты, второе межреберье справа; 4-трикуспидальный клапан; 5-точка Боткина
При выслушивании сердца нужно определить ритм сердца, звучность тонов, слышны ли в каждой из пяти точек оба тона, какой из них громче, нет ли раздвоения, прослушиваются ли шумы, если да, то в систолу или диастолу, как шум соотносится с тоном (на протяжении всего тона, в начале, в середине, в конце), каковы продолжительность шума, сила, тембр (грубый, жёсткий, дующий, жестковатый, рокочущий, грохочущий, раскатный, «льющейся воды», «сыплющегося песка», «удлинённого выдоха», мягкий, музыкальный, неопределённый), определяется эпицентр шума, проводимость (в подмышечную область, в подложечную область, на спину, на шейные сосуды, в эпигастрий, на бедренную артерию). Все звуковые явления желательно изображать графически.
Измерение артериального давления (АД). Измерять АД рекомендуется в одни те же часы суток после 10-15-минутного отдыха на правой руке (первый раз и по показаниям на обеих руках и ногах) в сидячем или горизонтальном положении трехкратно с интервалом в 3 минуты. Манжетка должна быть соответствующего размера, а ширина ее составляет половину окружности плеча исследуемого. За искомое АД берут максимальные цифры давления. Полученное АД после 10-мимугного отдыха соответствует обычному или так называемому «случайному» давлению. Если обычное («случайное») давление отклоняется от возрастных норм, то через 30 минут АД вновь измеряется - это будет «остаточное» давление. Разница между «случайным» и «остаточным» АД называется «добавочным» давлением. При тенденции к повышению АД показатели «добавочного» давления увеличиваются на 15 мм рт. ст. и более, достигая иногда 30-50 мм рт. ст. Максимальное АД у новорожденных составляет 76 мм рт. ст., к 1 году оно возрастает до 80 мм рт. ст. У детей старше года АД определяют по формуле А. Ф. Тура: 80 + 2n, где n - число лет жизни ребенка. Минимальное АД составляет 1/2-1/3 максимального. Разность между показателями максимального и минимального АД называется пульсовым давлением.
Для измерения АД у детей используется аускультативный метод Короткова-Яновского, осциллография, тахоосциллография, ультразвуковой метод, прямое измерение АД и другие.
Аускультативный метод по Короткову-Яновскому. Этим методом АД измеряют с помощью тонометра Рива-Роччи или сфигматонометра. Размер манжетки должен соответствовать возрасту ребёнка. Рука должна быть в расслабленном состоянии и лежать ладонью кверху. Манжетка накладывается на плечо на 2 см выше локтевого сгиба так, чтобы между нею и поверхностью плеча проходил указательный палец, перед наложением манжетки воздух из неё удаляется. При измерении АД скорость изменения уровня ртути в манометрической трубке в период декомпрессии не должна превышать 3 мм на каждую пульсацию. Стетоскоп прикладывают в локтевомсгибе на плечевую артерию без надавливания. Появление сердечных тонов при выслушивании соответствует максимальному давлению, а их исчезновение - минимальному.
При измерении АД после физической нагрузки появление тонов сердца в период декомпрессии соответствует максимальному давлению, а переход громких тонов в тихие совпадает с минимальным давлением лучше, чем их исчезновение. ВОЗ рекомендует также при измерении диастолического давления (минимального) пользоваться двумя величинами, определенными по переходу громких тонов в тихие и по их исчезновению.
Пальпаторный метод.
Пальпаторный метод измерения АД на руке применяется в том случае, если его не удалось измерить аускультативным методом, чаще у детей раннего возраста. Метод позволяет определить только максимальное (систолическое) давление по моменту появления пульса на лучевой артерии при декомпрессии. Величина систолического давления при этом на 5-10 мм рт. ст. ниже величин, получаемых при аускультативном методе.
Аускультативный и пальпаторный методы применяются для измерения АД на ноге. В положении ребёнка на животе манжетку накладывают на бедро на 3 см выше надколенника. АД измеряют так же, как и на руке. Стетоскоп прикладывают в подколенной ямке на подколенную артерию. При пальпаторном методе измерения давления на ноге определяют только систолическое давление по моменту появления пульса на art. dorsalis pedis, величина систолического давления при этом на 5-10 мм рт. ст. ниже, чем при измерении аускультативным методом.
Метод тахоосциллографии.
Метод разработан Н. Н. Савицким. АД измеряется с помощью регистрации кривой скорости (тахоосциллограммы) изменения объема сосуда в период компрессии.
Ультразвуковой метод.Метод основан на регистрации специальным аппаратом отраженного ультразвукового сигнала в период декомпрессии, обладает высокой точностью, может использоваться для измерения АД у детей любого возраста.
Прямое измерение. Прямое измерение АД (кровавый метод) в педиатрической практике применяется редко. Его используют чаще всего детские хирурги при подготовке и проведении оперативного вмешательства.