Временная и окончательная остановка кровотечения.
Первая медицинская помощь при внутренних и скрытых кровотечениях
1. Носовое кровотечение возникает от местных (травма носа, заболевания сосудов носа) и общих (гипертонический криз, солнечный и тепловой удар, нарушение свёртываемости крови) причин. Кровь тёмная, вытекает медленно, ровно. Кровотечение склонно к самопроизвольной остановке. Опасно возможной аспирацией крови. Больной чаще беспокойный, сморкается кашляет, усиливая кровотечение.
ПМП: успокоить больного, усадить, наклонить голову несколько вперед; холод на обл. носа и переносицы; обе половины носа прижать к носовой перегородке. Передняя тампонада носовых ходов сухим, лучше смоченным в растворе перекиси водорода комочком ваты (или марлевым тампоном).
При продолжающемся кровотечении транспортировка в стационар, где выполняется задняя тампонада (врачом).
2. Кровотечение после удаления зуба - эффективна тампонада лунки зуба тампоном, смоченным адреналином, перекисью водорода. В стационаре производят так же ушивание лунки зуба.
3. Кровотечение из слухового прохода - тампонада марлевым тампоном; При гемоликворее из уха (при ЧМТ) - тампонировать нельзя.
4. Легочное кровотечение возникает при легочном туберкулёзе, а также при онкологических и гнойно-воспалительных заболеваниях легких. Кровь алая, пенистая, с примесью мокроты. Выделяется при кашле или струей изо рта, а при сильном кровотечении может одновременно выделяться из носа. Больной беспокойный, кровохарканье, с признаками острой дыхательной недостаточности; больного следует успокоить, придать полусидячее положение, на грудь пузырь со льдом. Госпитализация.
5. Кровотечение в плевральную полость (ранения, травма) - объем кровопотери может составить до 2-х и более литров.
Придать полусидячее положение (если нет признаков геморрагического шока) освободить от стесняющей одежды; свежий воздух, охлаждение грудной клетки пузырем со льдом. Инфузионная терапия (глюкозо-солевые смеси). Госпитализация.
6. Желудочно-кишечное кровотечение - (заболевания пищевода, желудка и др.) Кишечное кровотечение чаще возникает при инфекционных, воспалительных и онкологических заболеваниях. Язва 12 п.к. является самой частой причиной кровотечения из верхних отделов кишечника. У больного при этом наблюдается дегтеобразный стул. Частая причина кровотечения из нижних отделов кишечника – геморрой, рак прямой кишки. Кровь при этом выделяется алая. Больному придать горизонтальное положение, опустить головной конец, ноги приподнять. Пузырь со льдом на область предполагаемого кровотечения. При явлениях рвоты голову повернуть на бок (профилактика аспирации).
Инфузионная терапия (по показаниям). Госпитализация.
Желудочное кровотечение чаще всего возникает при язве желудка. Самым характерным симптомом желудочного кровотечения является рвота «кофейной гущей». Часть крови из желудка поступает в кишечник и на следующий день появляется дегтеобразный стул (мелена).
7. Кровотечение в брюшную полость - явления геморрагического шока. Положение горизонтальное, ножной конец приподнять. Инфузионная терапия (глюкозо-солевые растворы). Госпитализация.
Еще раз - при геморрагическом шоке - положение Тренделенбурга с приподнятым ножным концом.
Все способы остановки кровотечения являются помощью организму в его борьбе с кровотечением и кровопотерей. Они делятся на временные, которые выполняются на месте происшествия, и на окончательные, которые выполняются в стационаре.
Временная и окончательная остановка кровотечения.
Временная остановка кровотечения оказывается средним медперсоналом на месте происшествия и при транспортировке больного в стационар.
Виды временной остановки кровотечения:
1) придать поврежденной части тела возвышенное положение по отношению к сердцу;
2) наложение давящей повязки - при венозном и капиллярном кровотечении (стерильная ватно-марлевая повязка с пелотом закрепляется на конечности круговым тугим бинтованием).
3) сгибание конечности в суставе - выполняется при повреждении подколенной артерии в коленном суставе, плечевой артерии в локтевом сгибе, бедренной артерии в паховом сгибе и т.д.
4) прижатие сосуда в ране - сонной, бедренной, подколенной артерии и др. - по струе крови в ране.
5) тугая тампонада раны - введение тампона в рану и тугое сдавливание.
6) наложение зажима на кровоточащий сосуд;
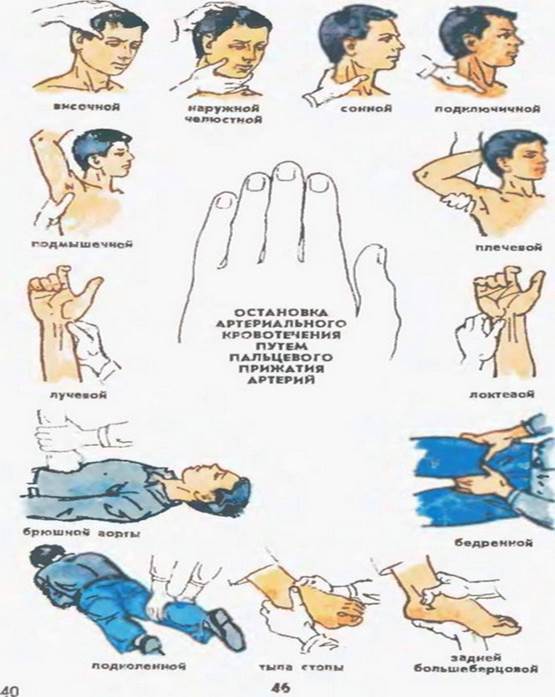
7) пальцевое прижатие поврежденной артерии на протяжении;
8) наложение артериального жгута.
Показания:
а) абсолютные артериальное кровотечение;
б) относительные - отрывы, длительное сдавление дистальных отделов конечности (СДС), когда жгут применяется с целью профилактики вторичного кровотечения и уменьшения последующей токсемии.
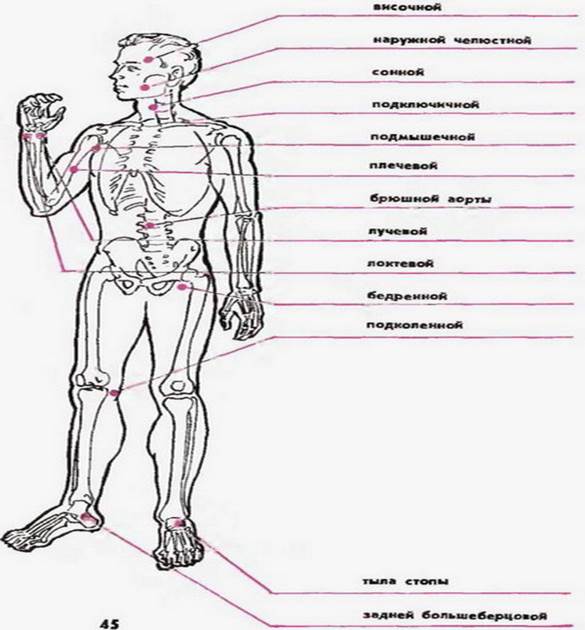
Так как по артериям кровь течёт от сердца, то целесообразно прижимать артерию выше места повреждения. Однако это правило не распространяется на раны в области шеи и головы, в этом случае прижатие осуществляется ниже области повреждения. Прижимать артерию необходимо к кости, так как артерии очень эластичны и могут легко ускользнуть от вас в мягких тканях, не имея под собой никакой «опоры». При повреждении артерий конечностей можно их приподнять.
| Артерия | Место прижатия |
| Височная артерия | Височная кость |
| Наружная челюстная артерия | Нижняя челюсть |
| Сонная артерия | 7-й шейный позвонок |
| Подключичная артерия | Внутренняя поверхность ключицы |
| Подмышечная артерия | Головка плечевой кости |
| Плечевая артерия | Плечевая кость, внутренняя поверхность, под бицепсом |
| Локтевая артерия | Локтевая кость, по передней поверхности предплечья, со стороны мизинца |
| Лучевая артерия | Лучевая кость, по передней поверхности предплечья, со стороны большого пальца |
| Бедренная артерия | Бедренная кость |
| Подколенная артерия | Большеберцовая кость, по задней поверхности голени |
| Задняя большеберцовая артерия | Большеберцовая кость, по внутренней поверхности голени |
| Артерии тыла стопа | Предплюсневые кости стопы, по передней поверхности |
Правила (алгоритм) наложения жгута:
1) конечность приподнимают, а место наложения жгута обертывают несколькими слоями бинта (можно накладывать на одежду пострадавшего);
2) жгут растягивают и делают один - два оборота (туго) вокруг конечности; последующие туры жгута накладывают по спирали в проксимальном направлении с нахлестом друг на друга, не натягивая, т.к. они служат лишь для укрепления жгута на конечности;
3) концы жгута закрепляют с помощью цепочки и крючка;
4) под одним из туров жгута помещают записку с указанием даты и времени наложения жгута; повязку поверх жгута не накладывают;
5) обезболивание;
6) транспортная иммобилизация конечности.
Признаки правильного наложения жгута:
1. Остановка кровотечения.
2. Побледнее кожных покровов конечности.
3. Отсутствие периферического пульса.
Жгут зимой накладывают не более чем на 1,5 часа, летом - на 2 часа. Если транспортировка более продолжительная - жгут расслабляют на несколько минут (до небольшой кровопотери).
Ошибки при наложении жгута.
1. Нельзя накладывать жгут на среднюю треть плеча - возможно повреждение плечевого нерва, лежащего на плечевой кости (неврит и др.)
2. Чрезмерное затягивание с раздавливанием мягких тканей, сосудов^ нервов.
3. Недостаточно затянутый жгут (наложенный по принципу венозного) - усиливает кровотечение за счет венозного застоя.
Вместо жгута для временной остановки кровотечения может быть применена закрутка (ремень, фрагменты одежды и др.).
При артериальном кровотечении шеи накладывают жгут специальным методом в области шеи с помощью шины Крамера.
Окончательные способы остановки кровотечений:
I. Механический метод:
В основе его лежит ПХО при любых случайных ранениях (подробно разберем на лекции по «ранам»).
1) перевязка сосуда в ране (лигирование) - это выполняется при ПХО.
2) Сосудистый шов - накладывается при повреждении крупных сосудов специальным шовным материалом, атравматическими иглами. Эта работа микрохирургии.
II Физические методы:
1. местное применение холода (мешочки со льдом);
2. электрокоагуляция - широко применяют в настоящее время во время операции (специальным аппаратом - электрокоагулятор);
3. применение горячего изотонического раствора натрия хлорида (0,9%) - 60-70иС (при полостных операциях);
4. лазерная фотокоагуляция (сфокусированный луч лазера рассекает ткани и останавливает кровотечение путем коагуляции).
5. плазменный скальпель (рассечение тканей сопровождается коагуляцией их).
III. Химические методы:
1. применение сосудосуживающих препаратов (адреналин, препараты спорыньи) (местно или парентерально);
2. применение препаратов, повышающих свертывание крови (коагулянты): викасол, хлористый кальций 10%, витамин «С», аминокапроновая кислота, дицинон и др. (парентерально); перекись водорода (наружное).
IV. Биологические методы:
1. местное применение гемостатических средств: гемостатическая губка, фибринная пленка, тромбин; антисептический биологический тампон;
во время полостных операций (особенно при паренхиматозных кровотечениях) с гемостатической целью используются кусочек мышц, сальника, жировая клетчатка; для этих же целей используется кетгут, (шовный материал как биологическое средство).
2. внутривенно: дробная гемотрансфузия малыми дозами (особенно эффективно прямое переливание крови);
свежезамороженная плазма, гемофобин, А.ГП (антигемофильная плазма), фибриноген, тромбоцитарная масса, криопреципитат; ингибиторы протеолиза (контрикал, трасилол, гордокс).
Основные клинические критерии адекватной терапии:
1.Стабилизация показателей гемодинамики (АД не менее 90 мм рт. ст.; Ps менее или 120уд./мин) или их нормализация. Величина ЦВД, которая в результате проведения инфузионной терапии должна стать положительной, но не превышать 120 мм вод. Ст.
2.Стабилизация функции внешнего дыхания на безопасном уровне или купирование одышки.
3.Восстановление диуреза.
4.Признаки разрешения кризиса микроциркуляции - потепление кожных покровов, восстановление нормального цвета кожи и видимых слизистых оболочек.
5.Основными клинико-лабораторными показателями адекватности лечения острой кровопотери являются: Гемоглобин не менее 70- 80 г/л; общий белок плазмы не менее 60 г/л; отсутствие лабораторных признаков гипер - и гипокоагуляции; отсутствие признаков почечной и печеночной недостаточности.