Організація змісту навчального матеріалу
МЕТОДИЧНІ РЕКОМЕНДАЦІЇ
ДЛЯ САМОСТІЙНОЇ РОБОТИ СТУДЕНТІВ
ПРИ ПІДГОТОВЦІ ДО ПРАКТИЧНОГО (СЕМІНАРСЬКОГО) ЗАНЯТТЯ
| Навчальна дисципліна | Педіатрія |
| Модуль№5 | |
| Змістовий модуль №6 | |
| Тема заняття №13 | Диференційна діагностика лімфопроліферативного синдрому у дітей. |
| Курс | |
| Факультет | Медичний №1 |
Вінниця 2014
Актуальність теми.
Проблеми діагностики та лікування системних лімфаденопатій займають особливе місце не тільки в онкогематології, а й в педіатрії. Диференційовані підходи до вивчення ґенезу лімфоаденопатії, застосування сучасних методів діагностики (мієлограма, відкрита біопсія, вивчення гістологічних змін в тканинах, проведення імуногістологічних досліджень, цитогенетичних досліджень , КТ, ЯМРТ, ПЕТ і т. д. ) лежать в основі постановки діагнозу та визначення правильної лікувальної тактики.
- Конкретні цілі:
1.1. На підставі об’єктивного обстеження визначити провідні клінічні симптоми лімфом (лімфоми Ходжкіна та неходжкінської лімфоми) і лімфаденіту.
1.2 Визначити план обстеження хворих з лімфогранулематозом, неходжкінською лімфомою, лімфаденітом.
1.3 На підставі анамнезу захворювання і даних клінічного обстеження інтерпретувати отримані результати.
1.4 Проводити диференціальну діагностику лімфом з лімфаденітами.
1.5 Ставити попередній клінічний діагноз.
1.6. Призначити лікування згідно наказів МОЗ України
1.7. Демонструвати вміння ведення медичної документації в умовах стаціонару чи амбулаторії.
1.8 Демонструвати володіння морально-деонтологічними принципами медичного фахівця та фахової субординації.
1.9. Оптимізувати методику ведення хворих з онкогематологічної патологією за інформативною згодою.
1.10. Вміти обґрунтовано призначити препарати крові та її компоненти в якості супровідної терапії лімфом. Ознайомитись з основними інструкціями по їх використанню.
1.11 Діагностувати невідкладні стани та надавати екстрену допомогу при проведенні протокольної терапії лімфом.
- Базові знання, вміння, навички, необхідні для вивчення теми (міждисциплінарна інтеграція)
| N | Назви попередніх дисциплін | Отриманні навички | ||||||
| 1. 2. 3. 4. 5. 6. 7. | Фізіологія Пат. фізіологія Пропедевтична педіатрія Факультетська педіатрія Біохімія Клінічна фармакологія Гістологія |
|
Організація змісту навчального матеріалу
Проблема збільшення лімфатичних вузлів у дітей є не тільки актуальною, але й і складною для лікарів різних спеціальностей. У більшості випадків збільшення лімфатичних вузлів у дітей зумовлено доброякісними процесами.
Диференційна діагностика при лімфаденопатіях у дітей достатньо складна із різноманітності причин, що призводять до збільшення лімфатичних вузлів.
Функції лімфатичних вузлів надзвичайно різні: працюючи як фільтр, вони знешкоджують мікроорганізми та продукти їх розпаду, виступають бар’єром на шляху поширення атипових клітин; приймають участь в регуляції імунної відповіді; являються органами гемопоезу. Тому, цілком закономірна реакція лімфатичних вузлів на широкий спектр інфекційних, аутоімунних, непластичних та метаболічних процесів.
Окрім того, гіперплазія лімфатичних вузлів – конституційна особливість дитячого організму: не рідко у здорових дітей пальпуються лімфатичні вузли таких розмірів як у дорослих, які б вказували на патологічний процес. Частота виявлення лімфатичних вузлів що пальпуються у здорових дітей збільшується з віком. У новонароджених лімфатичні вузли практично не пальпуються, так як вони мілкі і мають м’яку капсулу. У дітей у віці від 1 до 12 місяців лімфатичні вузли пальпуються уже у 57 випадках, найбільш частіше шийні (41%), рідше – пахові та акселярні. В подальшому маса лімфоїдної тканини продовжує наростати і тільки в період статевого визрівання настає її еволюція.
Вважається, що збільшеними є лімфатичні вузли розміром більше 1 см. для шийних та підпахвених, і більше 1.5 см. для пахових. Не повинні в нормі пальпуватися біля вушні, підборідочні над і підключичні, ліктьові та колінні лімфатичні вузли.
Розрізняють генералізоване та регіональне збільшення лімфатичних вузлів. Під генералізованим збільшення лімфатичних вузлів мають на увазі збільшення лімфатичних вузлів більше ніж 2 анатомічних не несуміжних груп. Причинами генералізованого збільшення лімфатичних вузлів можуть біти інфекції, аутоімунні та онкологічні захворювання, гістіоцитози, хвороби накопичення, реакції на медикаменти, а також доброякісна гіперплазія. Найбільш часто поліміфоденопатія пов’язана із системними вірусними інфекціями (інфекційним мононуклеоз ( ЕБВ, ЦНВ інфекції, раптова екзантема( вірус герпеса VI типу), цитомегаловірусна інфекція, вітряна віспа, аденовірусна інфекція, ВІЧ).
Серед бактеріальних інфекцій ГЗЛВ можуть викликати туберкульоз, черевний тиф, сифіліс, чума, а також сепсис. Генералізоване збільшення лімфатичних вузлів(ГЗЛВ) має місце у 2\3 дітей з гострою лімфобластною лейкемією, 1\3 дітей з гострою мієлобластною лейкемією. Для лімфом більш характерна регіональна лімфаденопатія. У дітей з лейкеміями часто виявляється загальні симптоми – лихоманка, анорексія, невизначена біль, втрата маси тіла. При лімфомах ці симптоми зустрічаються рідше: приблизно 1\3 дітей з лімфогранулематозом і у 10 % дітей з неходжськими лімфомами.
Хвороби накопичення . ГЗЛВ - важлива ознака хвороб накопичення ліпідів. При хворобі Німана -Піка сфінгомієлін та інші ліпіди накопичуються в селезінці , печінці , лімфовузлах і ЦНС. При хворобі Гоше накопичення глюкозилцераміду відбувається в селезінці , лімфовузлах та кістковому мозку .
Реакції на медикаменти. Інколи ГЗЛВ може розвиватися при прийомі фенітоїну (як правило , через кілька тижнів). Воно супроводжується поширеним макулопапульозним висипом , лихоманкою , гепатоспленомегалією , жовтяницею і анемією. Ці симптоми проходять через 2-3 місяці після закінчення прийому препарату. Подібну симптоматику можуть також викликати мефенітоїн , піриметамін , феніл- бутазона , алопуринол та ізоніазид .
Інші причини . Рідкісними , не пов'язаними з неоплазією , причинами генералізованої лімфаденопатії є гістіоцитоз X і лімфопроліферативний синдром , асоційована з вірусом Епштейн - Барра . Гулу також зустрічається при ювенільном ревматоїдному артриті , особливо в гострій фазі хвороби , саркоїдозі і реакції « трансплантат проти господаря».
Під регіонарною лімфаденопатією розуміють збільшення одного або декількох ЛВ сусідніх груп . Для з'ясування причин регіонарної лімфаденопатії важливо знати , яку анатомічну область дренують лімфатичні судини , проходячи через уражені вузли.
Найбільш частою регіонарної лімфаденопатією є збільшення шийних лімфовузлів (до 85 % випадків).
Через шийні ЛВ проходять лімфатичні судини мови , зовнішнього вуха , привушної залози і глибших структур шиї , включаючи гортань , щитовидну залозу і трахею. Шийні ЛВ пальпуються у 38-45 % здорових дітей. Патології вважається збільшення вузла до розмірів більше 1 см в діаметрі , хоча ЛВ розміром 1,5 см і навіть 2 см можуть виявлятися у здорових дітей. Найчастіше шийна лімфаденопатія ( передньошийні ЛВ ) являє собою короткочасний відповідь на індезинфекцію , але іноді вона може бути ознакою більш серйозних порушень і злоякісних утворень (особливо при збільшенні переважно задньошийної ЛВ ) .
Гостре двостороннє збільшення шийних лімфовузлів - як правило, реакція на вірусну інфекцію дихальних шляхів (вірус Епштейн-Барра, аденовіруси, герпесвіруси, віруси Коксакі, цитомегаловірус та ін.) або стрептококовий тонзиліт-фарингіт. При вірусних інфекціях ЛВ зазвичай м'які, безболісні, шкіра над ними не змінена. При герметичному гінгівостоматиті можуть реагувати також піднижньочелюстні і та підборідні ЛВ, при цьому ступінь їх збільшення відповідає ступеню тяжкості ураження слизової оболонки порожнини рота.
Гостре одностороннє збільшення шийних лімфовузлів в 40-80% обумовлено стрепто – або стафілококової інфекцією. Воно може бути як реакцією на місцеву бактеріальну інфекцію ( гострий середній отит , імпетиго , целюліт) , так і обмеженням інфекції в межах лімфовузла , тобто лімфаденіт . При гострому лімфаденіті лімфовузол болючий , гарячий на дотик , шкіра над ним гіперемірована; спочатку відзначається ущільнення лімфовузла , а потім - флуктуація.
Хвороба Кавасакі - важлива причина шийної лімфаденопатії . Збільшення одного або декількох шийних ЛВ ( не менше 1,5 см в діаметрі ) - один з б основних діагностичних критеріїв захворювання (інші критерії - лихоманка не менше 5 днів , гіперемія кон’юнктиви , поліморфний висип , запальні зміни слизової оболонки порожнини рота і губ , долонна і підошовна еритема з наступним лущенням шкіри пальців) Підгострі або хронічні шийні лімфаденопатії можуть бути про-явищем хвороби котячого дряпання, туберкульозу, онкологічних захворювань.
Хвороба котячого дряпання виникає при проникненні через пошкоджену шкіру (дряпання , укус ) мікроорганізму Bartonella henselae , джерелом якої є кішки ( частіше кошенята) . Через 3-20 днів після інфікування в області вхідних воріт з'являється первинний афект - щільна не свербляча папула багряно-червоного кольору , виразочка або гнійничок , які поступово зникають, залишаючи стійку пігментацію . Потім через 1-3 тижні виникає збільшення регіонарного ЛВ ( болючий при пальпації , щільний , що не спаяний з оточуючими тканинами) . Зазвичай вражається один ЛВ , але може помітитися збільшення декількох вузлів в ході лімфатичних судин. У 10-35% хворих відбувається нагноєння ЛВ . Регіонарний лімфаденіт може супроводжуватися лихоманкою , інтоксикацією різного ступеня вираженості і тривалості (від 5 до 20 днів і більше ) . Збільшення ЛВ зберігається близько 3 місяців , у частини пацієнтів - до 1 року.
Туберкульоз лімфовузла характеризується його збільшенням і ущільненням за відсутності хворобливості. Внутрішньошкірні проби можуть бути сумнівними. Тому для підтвердження діагнозу потрібно біопсія . Лімфаденіт, викликаний атипічних мікобактеріями , клінічно протікає так само .
Серед злоякісних новоутворених у дітей пухлини в області голови і шиї становлять близько 25 % випадків. У дітей перших 6 років життя це, найчастіше , нейробластма , лейкемія , неходжкінська лімфома і рабдоміосаркома (у порядку зменшення частоти). У дітей старше 6 років переважають хвороба Ходжкіна і неходжкінські лімфоми. У дітей з хворобою Ходжкіна збільшення шийних ЛВ має місце в 80-90 % випадків , при неходжкінських лімфомах - у 40% пацієнтів. Збільшені шийні ЛВ потрібно відрізняти від інших утворень в області шиї:
• епідемічний паротит ;
• кіста тіроязичної області - локалізується між під'язиковою кісткою і яремною вирізкою грудини , при ковтанні або висовуванню язика рухається вгору ;
• кіста зябрової щілини - гладке флюктуіруюче утворення, розташоване по нижньому передньому краю грудино - ключично- соскоподібного м'яза ;
• ущільнення грудино - ключично- соскоподібного м'яза - наслідок перинатального крововиливу в м'яз з подальшим фіброзом ; рухомо в горизонтальному і нерухомо у вертикальному напрямку ; як правило , супроводжується кривошиєю ;
шийні ребра - як правило , двостороння аномалія ; утворення щільне і нерухоме; діагноз підтверджується рентгенологічно;
• кістозна гігром - багатосмугова кіста м'якої консистенції , стискуваної при натисканні, містить лімфатичну рідину , просвічує при діаскопії;
• гемангіома ;
• ларингоцеле м'яке кістозне утворення , показне з гортані через тироїдну мембрану і що збільшується при виконанні проби Вальсальви ; може викликати утруднення дихання і хрипоту ; при рентгенографії в освіті виявляється рівень рідини ;
• дермоїдна кіста - розташована на середній лінії , містить плітні і кістозні фрагменти ; при діаскопії просвічує менше, ніж кістозна гігрома , при рентгеномонографії можуть виявлятися кальціфікати .
Через підщелепні і підборідні лімфовузли дренуються зуби , язик, ясна , слизова оболонка щік . Збільшення ЛВ цих груп - зазвичай результат місцевої інфекції ( фарингіт , герпетичний гінгівостоматит , дентальний абсцес) .
Через потиличні лімфовузли проходять лімфатичні судини від волосистої частини голови. Потиличні ЛВ пальпуються у 5% здорових дітей . Зазвичай причинами потиличної лімфаденопатії є вірусні інфекції (краснуха і раптова екзантема ) , а також трихофітія , мікроспорія , педикульоз , себорейний дерматит , целюліт очниці.
Збільшення преаурікулярних лімфовузлів ( область дренування - кон'юнктива , шкіра щік, повік і скронь ) відзначається при окулогландулярному синдромі (виражений кон'юнктивіт , виразка роговиці , набряк повік , збільшення преаурікулярних ЛВ на стороні ураження) , причинами якого можуть бути Chlamydia trachomatis і аденовірус .
Надключичні лімфовузли фільтрують лімфу від голови, шиї , рук , поверхні грудної клітки, легень , середостіння і живота. Збільшення надключичних ЛВ - завжди небезпечний симптом , тому що найчастіше він пов'язаний з онкологічною патологією. При цьому збільшення надключичних ЛВ праворуч вказує на ураження органів грудної клітини , а збільшення надключичних ЛВ зліва може являтися результатом поширення пухлини , локалізованої в черевній порожнині (особливо якщо відсутня шийна лімфаденопатія ) .
Серед інфекційних причин збільшення надключичних ЛВ назвати туберкульоз , гістолазмоз і кокцідномікоз .
Пахвові вузли збирають лімфу від рук , бічній поверхні грудей , черевної стінки і латеральної частини молочної залози.
Найбільш часта причина збільшення пахвових ЛВ хвороби котячих подряпин. Крім того , причинами пахвовій аденопатії можуть бути : місцева інфекція шкіри , недавня імунізація з введенням вакцини в руку ( особливо вакцини БЦЖ ) , бруцельоз , ювенільний ревматоїдний артрит і неходжкінська лімфома .
Гнійний гідраденіт - нагнивання ЛВ пахвовій ланцюжка з збільшує їх і хворобливістю . Це стан частіше зустрічається v дітей з надмірною масою тіла. Етіологія невідома.
Через медіастинальні лімфовузли проходять лімфатичні судини від органів грудної клітини , включаючи легені , серце , тимус і грудний відділ стравоходу. Оскільки при фізикальному обстеженні оцінити розмір медіастинальних ЛВ неможливо , про їх збільшення судять по кісткових ознаках. Так, збільшення надключичних Л У часто асоціюється з медіастінальною лімфаденопатією . Збільшені ЛВ середостіння можуть викликати дісфагію , кашель , симптоми бронхообструкції, кровохаркання, ателектази, синдром верхньої порожнистої вени.
Значна частина випадків медіастінальних лімфаденопатій пов’язані з пухлинами або кістами, найчастіше лімфомами і гострою лімфобластною лейкемію. При цих пухлинах зазвичай збільшуються ЛВ переднього середостіння, що пов'язано з високим ризиком розвитку синдрому верхньої порожнистої вени. Це потрібно враховувати при проведенні лікувально-діагностичних маніпуляцій, так як у пацієнтів з синдромом верхньої порожнистої вени є ризик розвитку життєво загрозливих станів при:
• седації в положенні на спині ;
• інтубації трахеї , введення центрального венозного катетера ;
• проведенні загальної анестезії ( ризик серцево - судинного колапсу через зменшення венозного повернення або наявності раніше недіагностованого плеврального випоту ) .
Рідше збільшення медіастінальних ЛВ є результатом інфекції . Це , перш за все , туберкульоз , а також гістоплазмоз і кокцидіомікоз .
Збільшення ЛВ середостіння слід диференціювати від інших об'ємних утворень в цій області - збільшеного тимуса , нейрогенних пухлин (зазвичай розташована в задньому середостінні ) , зародковоклітинних пухлин , тератом , субстернально розташованої щитовидної залози , бронхогенних кіст та аномалій великих судин .
Внутрішньочеревні лімфовузли збирають лімфу від нижніх кінцівок , тазу і органів черевної порожнини.Так само, як і ЛВ середостіння , внутрішньочеревні вузли недоступні для фізікального обстеження. Ознаками , які б свідчили про збільшені внутрішньочеревні ЛУ , є біль у животі , попереку , часті сечовипускання , закрепи і кишкова непрохідність.
Мезадиніт ( гостре запалення ЛВ брижі ) - захворювання вірусної етіології , що характеризується болем у правому нижньому квадранті живота. Біль виникає через збільшення Л В, що розташовані біля ілеоцекального клапана. Часто мезаденіт буває складно відрізнити від гострого апендициту. Збільшення мезентральних ЛВ може бути проявом неходжкінської лімфоми або хвороби Ходжкіна.
Збільшені лімфатичні брижі можуть бути проявами неспецифічного виразкового коліта та черевного тифу .
Клубові та пахові лімфовузли- це область дренування нижніх кінцівок , промежин , сідниць , геніталій , нижньої частини черевної стінки, зазвичай пальпуються у здорових дітей.
Збільшення ЛВ цих груп пов'язані з інфекціями (у тому числі з інфекціями, що передаються статевим шляхом). Крім того , нерідко причинами пахової лімфоденопатії є укуси комах і пелюшковий дерматит.
Збільшення пахових ЛВ слід відрізняти від гриж , ектопованих яєчок і ліпом .
При обстеженні дітей з лімфоденопатіі найважливішим етапом є збір анамнезу. Необхідно з'ясувати чи спостерігались у дитина інфекції ЛОР - органів , шкіри , порожнини рота і ін. , чи мали місце контакти з інфекційними хворими , укуси комах , пошкоджень шкіри домашніми тваринами, контакт з птахами , прийом лікарських препаратів. Необхідно збирати дані про туберкулінові проби, поїздки в інші країни і регіони , у підлітків - про статеве життя , внутрішньовенному вживанні наркотичних засобів. Важливим є виявлення загальних скарг ( стомлюваність , схуднення, нічні поти , підвищення температури тіла , свербіж шкіри ) .
Під час фізикального огляду лікар повинен визначити : чи даний утвір є лімфатичним вузлом, які його характеристики, чи спостерігається регіональне збільшення ЛВ.
Як показує проведене дослідження , ознаками , вказує на злоякісний процес з великою вірогідністю є: збільшення ЛВ більше 3 см в діаметрі , збільшення надключичних ЛВ, гепатоспленомігалія , збільшення ЛУ у новонароджених , якщо воно не пов'язане з ділянкою запалення .
Об’єм додаткових методів дослідження при лімфаденопатіях у дітей:
• Загальний аналіз крові (лейкоцитоз або лейкопенія при інфекціях , атипові мононуклеари при інфекційному мононуклеозі , зміни характерні для лейкемій , підвищення ШОЕ при запальних і неопластичних процесах ).
• Рівень у крові сечової кислоти , лактатдегідрогенази (ЛДГ ) , кальція і фосфатів як маркерів лімфопроліферативних процесів.
• Визначення біохімічних показників функції печінки і нирок для виявлення системних захворювань.
• Рентгенографія органів грудної клітини , за показаннями - КТ органів грудної клітини:
· Шкірні проби на туберкульоз
· Імунологічне дослівдження для виявлення вірусу Епштейн-Барра, ЦМВ, токсоплазм, ВІЛ, Bartonella henselae
· УЗД органів черевної порожнини або за показаннями KT .
При наявності ознак запалення ЛВ і флуктуації проводять його пункцію з аспірацією вмісту і його бакдосліджень.
Якщо клініко-анамнестичні дані не дозволяють виявити причину лімфаденопатії, може бути проведений курс антибіотикотерапії паралельно з лабораторним обстеженням. Препарати вибору є амінопеніциліни і цефалоспорини.
Наступний етап діагностики - відкрита біопсія ЛВ .
Показання до проведення відкритої біопсії ЛВ:
• підозра на злоякісний процес;
• розміри ЛВ більше 2,5 см і проведене обстеження не дозволило встановити діагноз;
• розміри ЛВ не зменшують, або збільшуються, незважаючи на антибактеріальну терапію.
Відкрита біопсія ЛВ дозволяє встановити діагноз шляхом проведення гістологічного та імуногістохімічного дослідження.
При наявності підозри на онкогематологічне захворювання(лейкоз, лімфому) виконують пункцію кісткового мозку з подальшою оцінкою мієлограми.
Неходжкінські злоякісні лімфоми_-це група захворювань, які відносяться до первинно локалізованих злоякісних пухлин лімфатичної системи. Середня частота цих захворювань становить 0,8-1,0 на 100 000 дітей у віці 0-14 років. Найчастішими первинними локалізаціями є лімфатичні вузли шиї, кишковик і ретроперитонеальна зона, межистіння і кільце Вальдеєра. Інші часті місця маніфестації - це кістки, центральна нервова система (далі ЦНС), епідуральний простір, яєчка, яєчники, шкіра, м'які тканини.
Існує декілька класифікацій, відповідно з якими неходжкінські злоякісні лімфоми (далі НХЛ) поділяються за своїм походженням з В- чи Т-клітин, а також відрізняються у відповідності до ступеню диференціації на лімфоми низького і високого ступеню злоякісності (Кільська, КЕАЬ, ВОЗ-класифікації).
Крім того, за гістологічними ознаками НХЛ поділяються на дифузні (найбільш часті у дітей), фолікулярні та нодулярні (лімфоми „дорослого" типу).
З клінічних міркувань різні види дифузних лімфом дитячого віку крім того поділяються на „лімфобластні" та „нелімфобластні" оскільки вони значно відрізняються за чутливістю до хіміопрепаратів і потребують внаслідок цього різних типів протокольного лікування.
Найбільш частим симптомом є безболісне збільшення лімфатичних вузлів; при абдомінальній локалізації з'являються болі у череві, може розвинутись кишкова непрохідність; при медіастинальній локалізації відмічається кашель, у провинених стадіях - стридор, синдром верхньої порожнистої вени (далі ВПВ); для ЦНС ураження- характерні симптоми ураження черепно-мозкових нервів, головний біль. Найчастішим симптомом загального характеру є підвищення температури тіла. У продвинених стадіях захворювання може відмічатись збільшення розмірів печінки та селезінки. Симптомами, що вимагають невідкладної допомоги можуть стати синдром ВПВ, трахеокомпресія, тампонада перікарду і плеврит при лімфомі межистіння, олігоанурія з небезпечною гіперкаліемією при інфільтрації, нирок, спинальні прояви при епідуральній лімфомі та амавроз при лімфомі передньої камери ока.
Діагноз неходжкінської лімфоми вимагає обов'язкового морфологічного дослідження уражених лімфатичних вузлів або інших уражених тканин. При появі у різних порожнинах тіла ексудатів (асцит, плеврит, перикардіт) або при значному ураженні кісткового мозку (до 20% і більше патологічних клітин) діагноз може бути встановлений цитологічно (з обов'язковою верифікацією цитологічного варіанту лімфомних клітин за ФАБ-класифікацією) шляхом здійснення морфо-цитохімічних, імуноцитологічних, а також цитогенетичних і молекулярно-генетичних досліджень. За відсутності таких умов необхідно здійснити хірургічну біопсію ураженого лімфовузла/тканини з наступним їх гістологічним дослідженням (цитологічне дослідження шляхом пункційної біопсії не є за таких умов достатнім). У пацієнтів з великою пухлиною межистиння і наявністю дихальних розладів або синдрома ВПВ інвазивні маніпуляції у хворого протипоказані до стабілізації 1 стану після курсу лікування преднізолоном (інколи разом з циклофосфамідом)\ Після підтвердження діагнозу лімфоми обов'язковим є терапевтичне стадіювання патологічного процесу. Стадіювання передбачає обстеження тіла хворого (особливо усіх груп лімфатичних вузлів), вивчення неврологічного статусу, яєчок, здійснення загального аналізу крові, дослідження кісткового мозку (декілька пункційних біопсій, а у деяких випадках трепанобіопсія), дослідження ліквору. Базисними крім того є:
- Комп'ютерна томографія (та/або МРТ) уражених зон (обов'язково з внутрішньовенним контрастуванням);
- сонографія черева, шиї та інших зон периферичних вузлів, яєчок;
- рентгенографія грудної клітини в двох проекціях;
- сцинтіграфія скелету;
- лактатдегідрогеназа (далі ЛДГ) сироватки крові.
Перед початком лікування показане визначення електролітів сироватки, креатініну і сечовини, білірубіну! та трансаміназ, коагулологічних показників і імуноглобулінів крові, серологічного статусу у відношенні цитопатогенних вірусів, а також вірусів гепатитів А,В,С і ВІЛ. Обов'язкові електрокардіографія (далі ЕКГ), фонокардіографія з визначенням скорочувальної функції шлуночків серця, електроенцефолографія (далі ЕЕГ).
Лікування
Неходжкінські лімфоми дитячого віку є передусім дуже чутливими до хіміопрепаратів, тому поліхіміотерапія є обов'язковим видом їх лікування. Навіть для обмежених за локалізацією НХЛ без системної полі хіміотерапії (далі ПХТ) виживання хворих можливе лише у 20-30% випадків.
Лікування дітей з лімфобластною неходжкінською лімфомою повинно здійснюватись за схемою лікування гострого лімфобластного лейкозу, тобто у відповідності до Протоколу лікування гострої лімфобласної лейкемії (далі ГЛЛ) Для пацієнтів з обмеженими стадіями захворювання (І і II) обсяг хіміотерапії обмежується виконанням Протоколів І і М-фази, після чого проводиться підтримуюче лікування; для пацієнтів з продвиненими стадіями
(III і IV) Протоколу лікування ГЛЛ виконується у повному обсязі .
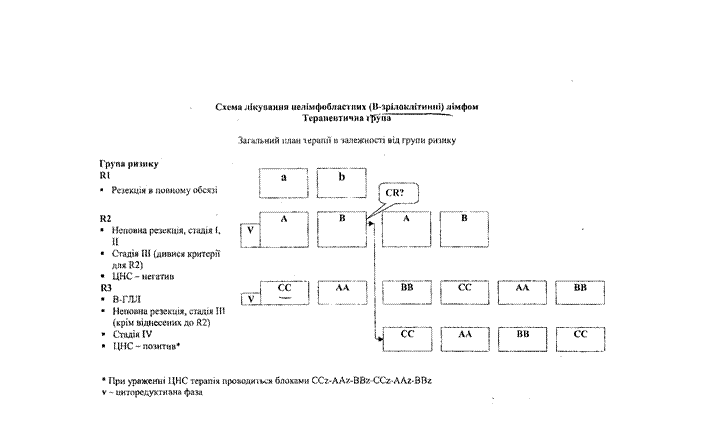
Лікування дітей з В-клітинними лімфомами та зі спорідненим з ними В-зрілоклітинним" гострим лімфобластним лейкозом передбачає повторні короткі курси поліхіміотерапії з включенням середньо/висоходозованого метотрексату і високодозового цитозару . Критеріями для визначення обсягу поліхіміотерапії - загальної кількості блоків ~ є стадія захворювання і резектабельність пухлинної маси. По закінченні блокової терапії підтримуюча терапія не проводиться.
Хворим з крупноклітинними лімфомами проводиться блокова терапія у обсязі, що відповідає стадії захворювання (див. додаток).
Обов'зковим елементом лікування дітей з неходжкінськими лімфомами є профілактика або (у випадку ініціального ураження) лікування -ЦНС-захворювання шляхом інтратекальних введень цитостатичних препаратів.
У зв'язку з підвищеним ризиком розвитку інфекційних ускладнень під час проведення протокольної хіміотерапії, який обумовлений не тільки глибиною мієлосупресії, так і значним пригніченням імунітету, велике значення мають елементи супроводжуючого лікування.
|
 Хворим з первинно-резистентними процесами, а також в рецидиві захворювання показане проведення алогенної або аутологічної трансплантації стовбурових гемопоетичних клітин.
Хворим з первинно-резистентними процесами, а також в рецидиві захворювання показане проведення алогенної або аутологічної трансплантації стовбурових гемопоетичних клітин.





При можливості контролювати рівень Метотрексату у сироватці крові блок може виконуватись з дозою МТХ 5 г/м2 інфузією за 24 години, при цьому проводиться лише два ендолюмбальні введення (на 2-гу та 5-ту добу), доза інтратекальних медикаментів не змінюється.

При можливості контролювати рівень Метотрексату у сироватці крові відділення може виконувати блок з дозою МТХ 5 г/м2 інфузією за 24 години, при цьому проводиться лише два ендолюмбальні введення (на 2-гу та 5-ту добу), доза інтратекальних медикаментів не змінюється.
 |
При можливості контролювати рівень Метотрексату у сироватці крові блок
може виконуватись з дозою МТХ 5 г/м2 інфузією за 24 години, при цьому проводиться лише два ендолюмбальні введення (на 2-гу та 5-ту добу), доза інтратекальних медикаментів не змінюється.

При можливості контролювати рівень Метотрексату у сироватці крові бажано виконувати блок з дозою МТХ 5 г/м2 інфузією за 24 години, при цьому проводиться лише два ендолюмбальні введення препаратів (на 2-гу і 5-ту добу) без зміни дози медикаментів.
ЛІМФОГРАНУЛЕМАТОЗ (або хвороба Ходжкіна) відноситься до групи злоякісних лімфом і вражає переважно лімфатичну систему, але може також вражати нелімфатичні органи і тканини. Специфічними для захворювання вважаються одноядерні пухлинні клітини Ходжкіна і багатоядерні клітини Березовського-Ріда-Штернберга, які визначаються у гістологічних препаратах уражених тканин.
За гістологічною класифікацією на основі вмісту різних клітин у специфічній гранульомі виділяють чотири основних типи лімфогранулематозу: збагачений лімфоцитами варіант (нодулярний або дифузний); варіант нодулярного склерозу (1 та 2 типу за ступенем злоякісності); варіант змішаної клітинності;
- збіднений на лімфоцити (варіант лімфоцитарної деплеції).
За класифікацією КЕАЬ лімфогранулематоз у варіанті лімфоцитарної переваги має назву «збагаченого лімфоцитами класичного типу хвороби Ходжкіна».
Розрізняють також чотири стадії захворювання за класифікацією Аnn АгЬог, які у свою чергу поділяються на категорії А і В в залежності від відсутності (А) або наявності (В) під час встановлення діагнозу симптомів загальної інтоксикації (втрата ваги тіла на >^!0% на протязі останніх 6 місяців та/або поява чи персистенція лихоманки понад 38* С та/або підвищена пітливість у нічні години).
Провідними симптомами є безболісне збільшення лімфатичних вузлів (найчастіше шийної та медіастинальної груп), які формують конгломерати/пакети, що може спричинити порушення функцій сумісних органів (трахеї, бронхів або судин), можуть збільшуватись печінка і селезінка. Ураженні екстранодальних структур може проявлятись у вигляді пухлини, випоту, болю, а також порушенням функцій внутрішніх органів.
Абсолютно необхідним заходом діагностики захворювання є здійснення біопсії ураженого лімфатичного вузла (перевага надається ексцизійній біопсії лімфовузла, яка надає можливість вивчити його архитектоніку) Пункційна біопсія не є достатньою для встановлення діагнозу лімфогранулематозу. Так само вивчення цитологічних препаратів, отриманих під час пункції кісткового мозку або іншого нелімфоїдного органу не є достатнім для визначення їх ураження (для встановлення IV стадії захворювання внаслідок ураження кісткового мозку абсолютно необхідним є здійснення трепанобіопсії). У випадках масивної медиастинальної пухлини та при небезпеці загрозливих для життя дихальних розладів біопсія проводиться під місцевою, анестезією або після попереднього лікування кортикостероїдами. Уражені тканини досліджуються цитологічно (відбитки), гістологічно, імуногістохімічно та, в сумнівних випадках (для диференційної діагностики з неходжкінськими лімфомами), молекулярно-генетичними методами. Обов'язковим є підтвердження гістологічного діагнозу референтною лабораторією.
Терапевтичне стадіювання передбачає наступний обсяг необхідних клінічних і лабораторних обстежень:
- ретельна документація усіх визначених пальпаторно уражених лімфатичних вузлів (включно з їх розмірами), розмірів печінки і селезінки, обстеження носоглотки (кільця Вальдейєра);
- УЗД органів черевної порожнини та периферічних груп лімфовузлів;
- рентгенівське дослідження органів грудної.клітини у двох проекціях; комп'ютерна томографія грудної клітини (обов'язково з технікою дослідження легенів та м'яких тканин);
- комп'ютерна або магніторезонансна томографія усіх клінічно або сонографічно зареєстрованих як уражені регіонів (для планування променевої терапії та оцінки відповіді на лікування);
- загальний аналіз крові, коагулограмма, аланінамінотрансфераза (далі АЛТ), аспартатаміяотрансфераза (далі АСТ), гамма-ГТ, лужна фосфатаза (далі ЛФ), лактатдегідрогеназа (далі ЛДГ), креатінін сироватки крові; серологічне дослідження вірусів (вірус Епштейн-Бар (далі ЕБВ), цитомегаловірус (далі ЦМВ), герпесу простого, варіделли, ВІЛ), токсоплазмозу, кандід, аспергілли, електрокардіографія (далі ЕКГ), сонокардіографія.
Тільки у деяких випадках додатково потрібні:
- комп'ютерна томографія (далі КТ) або ядерно магнітно-резонансна томографія (далі ЯМРТ) черевної порожнини (при сумнівних результатах УЗД);
- Сцинтіграфія скелету (при підозрі на ураження кісток);
- КТ або ЯМРТ-дослідження підозрілих на наявність ураження регіонів. Починаючи від II В-стадії обов'язково здійснюються 1-2 трепанобіопсії кісткового мозку.
При підозрі на ураження скелету може проводитись біопсія одного з вогниш. При немож-ливості точного визначення стадії за даними ультразвукове дослідження (далі УЗД) або КТ органів черевної порожнини може виконуватись лапаротомічна/лапароскопічна біопсія підозрілих лімфовузлів,. тканини селезінки та печінки. Показана біопсія збільшених периферичних лімфовузлів, якщо це необхідно для стадіювання процесу або планування променевої терапії.
Лікування лімфогранулематозу включає комбінацію поліхіміотерапії з опроміненням ініціально уражених регіонів. Найбільш ефективними для дітей та одночасно найменш небезпечними з точки зору віддалених наслідків є схеми ОЕРА/ ОРРА і СОРР (Протоколи DAL-HD-90 та GРОН-НD-95), необхідна кількість яких обумовлена стадією захворювання і врахуванням ступеню ураження нелімфоїдних органів (див. додаток). В залежності від кількості циклів поліхіміотерапії в свою чергу планується кумулятивна доза опромінення уражених хворобою регіонів. Не проводиться опромінення ініціально уражених легенів та печінки.
Рішення про обсяг променевої терапії (зони та дози опромінення) повинно прийматись відразу після встановлення діагнозу і визначення стадії захворювання сумісно лікарем — гематологом дитячим (онкологом дитячим) і лікарем-радіотерапевтом
Для підлітків від 15 років більш ефективним є лікування у відповідності до Протоколів терапії дорослих хворих за схемами АВVD і ВЕАСОРР у різних комбінаціях (у відповідності до Протоколів GHSG-LP HD та НD 10-12), при цьому найбільш ефективним для лікування продвинених стадій є використання схеми ВЕАСОРР- «підсиленого» (див. додаток). Враховуючи існуючий ризик зниження фертильності після виконання 8 блоків хіміотерапії за схемою ВЕАСОРР, пацієнтам до початку лікування можуть бути запропоновані заходи з консервації гамет. Оскільки загальний обсяг хіміотерапії при даному типі лікувального протоколу значно перевищує хіміотерапевтичне навантаження, передбачене Протоколом DAL-НD-90 і -95, опроміненні здійснюється тільки з зонах, в яких не відбулася нормалізація розмірів лімфатичних вузлів або присутні. інші прояви лімфогранулематозного ураження по закінченні блоків полі хіміотерапії (за винятком ураження кісток, зона якого опромінюється у будь-якому разі).
Супроводжуюче лікування передбачає мінімізацію можливих інфекційних ускладнень, викликаних як розвитком клінічно значущої нейтропенії, так і значним ступенем імуносупресії, яка зберігається на протязі до 6 місяців від закінчення лікування, а при опроміненні селезінки - більш ніж 1-1,5 роки після його проведення. Обов'язковим є застосування орального ко-тримоксазолу, протигрибкових препаратів, бактеріальної деконтамінації (при загрозі нейтропенії), профілактичне вживання ацикловіру при зниженні абсолютного рівня лімфоцитів (<300/мкл), ретельне дотримання правил гігєни. ротової порожнини, інших слизових.
Оцінка відповіді на лікування здійснюється, крім пальпації, шляхом повторних рентгенографічних, сонографічних, КТ і ЯМРТ-досліджень первинно уражених хворобою регіонів після кожних 1-2 циклів ПХТ. Ремісія констатується після нормалізації розміру ініціально збільшених груп лімфатичних вузлів, печінки, селезінки.
Моніторинг первинно уражених зон здійснюється кожні три місяці на протязі перших двох років після закінчення лікування, кожні 6 місяців на 3-му і 4-му році, а потім - при виникненні підозри на рецидив захворювання.
При підозрі на рецидив лімфогранулематозу його діагноз обов'язково мусить бути підтвердженим гістологічно, тобто повинна бути здійснена біопсія підозрілої на специфічне ураження тканини/органу.
Лікування рецидиву та первинно-резистентних форм лімфогранулематозу здійснюється шляхом використання сальвадж-поліхіміотерапії та опромінення уражених зон (у випадку прогностично сприятливого рецидиву) або шляхом інтенсивної сальваджної поліхіміотерапії з метою досягнення ремісії з наступним здійсненням автотрансплантації стовбурових гемопоетичних клітин (далі ТСГК), яка показана в усіх інших випадках.
Ранні рецидиви (на протязі року по закінченні ініціального лікування) а також усі рецидиви що виникли в первинно опромінених зонах потребують ТСГК як інтенсифікації лікування.
У випадку наявності абсолютних протипоказань для здійснення мегадозової хіміотерапії з ауто-ТСГК та при рецидиві після ауто-ТСГК показаним є проведення алогенної ТСГК або паліативне лікування.
Дози і тип введення препаратів в циклі ОРРА
| Дні | Дози | |
| Доксорубіцин | 1, 15 | 40 мг/м2 а/в інфузією за 2 години |
| Вінкристин | 1,8, 15 | 1,5 мг/м2 з ін'єкцію (максимальна |
| одноразова доза 2 мг) | ||
| Прокарбазин | Ідо 15 | 100 мг/м2 р.о. за 2-3 прийоми |
| Нреднизолон | Ідо 15 | 60 мг/м2 р.о. за 3 прийоми |
| Дози | і тип введення препаратів в циклі ОЕРА | |
| Дні | Дози | |
| Доксорубіцин | 1, 15 | 40 мг/м2 в/в інфузією за 2 години |
| Вінкристин | 1,8, 15 | 1,5 мг/м2 в ін'єкцію (максимальна |
| одноразова доза 2 мг) | ||
| Етопозид | з 3 до 6 | 125 мг/м2 в/в за 120 хвилин |
| Нреднизолон | з 1 до 15 | 60 мг/м2 р.о. за 3 прийоми |
| Дози і тип-введення препаратів в | циклі СОРР | |
| Дні | Дози | |
| Циклофосфамід* | 1,8 | 500 мг/м2 в/в за 30 - 60 хвилин |
| Вінкристін | 1,3 | 1,5 мг/м2 в/в ін'єкцією ( максимальна |
| одноразова доза 2 мг) | ||
| Прокарбазин | 1 до 15 | 100 мг/м2 р.о. за 2-3 прийоми |
| Преднізолон | 1 до 15 | 40 мг/м2 р.о. за 3 прийоми |
* Разом вводиться 200 мг/м2 МЕ8НА (Уромітексан) у 0, 4, 8, годин по відношенню до початку інфузії Циклофосфаміду

Ризик-фактори:
а -велика (bulky) медиастинальна пухлина (>1/3 максимального поперечного діаметру грудної клітини)
в - ураження екстралімфатичних зон
с - ШОЕ >= 50 мм/год для „А"-стадій та >=30 мм/год для „В"-стадій
d - 3 або більше уражених лімфатичних зон (не плутати з „лімфатичними регіонами «за класифікацією "Аnn АгЬог»!)



Диференційна діагностика при лімфаденопатіях у дітей достатньо складна із різноманітності причин що призводять до збільшення лімфатичних вузлів.
Функції лімфатичних вузлів надзвичайно різні: працюючи як фільтр, вони знешкоджують мікроорганізми та продукти їх розкладу, виступають бар’єром на шляху поширення атипових клітин; приймають участь в регуляції імунної відповіді; являються органами гемопоезу. Тому, цілком закономірна реакція лімфатичних вузлів на широкий спектр інфекційних, аутоімунних, непластичних та метаболічних процесів.
Окрім того, гіперплазія лімфатичних вузлів – конституційна особливість дитячого організму: не рідко у здорових дітей пальпуються лімфатичні вузли таких розмірів як у дорослих, які б вказували на патологічний процес. Частота виявлення лімфатичних вузлів що пальпуються у здорових дітей збільшується з віком. У новонароджених лімфатичні вузли практично не пальпуються, так як вони мілкі і мають м’яку капсулу. У дітей у віці від 1 до 12 місяців лімфатичні вузли пальпуються уже у 57 випадках, найбільш частіше шийні (41%), рідше – пахові та акселярні. В подальшому маса лімфоїдної тканини продовжує наростати і тільки в період статевого визрівання настає її еволюція. Вважається, що збільшеними є лімфатичні вузли розміром більше 1 см. для шийних та підпахвених, і більше 1.5 см. для пахових. Не повинні в нормі пальпуватися біля вушні, підборідочні над і підключичні, ліктьові та колінні лімфатичні вузли. Розрізняють генералізоване та регіональне збільшення лімфатичних вузлів. Під генералізовани збільшення лімфатичних вузлів мають на увазі збільшення лімфатичних вузлів більше ніж 2 анатомічних не несуміжних груп. Причинами генералізованого збільшення лімфатичних вузлів можуть біти інфекції, аутоімунні та онкологічні захворювання, гістіоцитози, хвороби накопичення, реакції на медикаменти, а також доброякісна гіперплазія. Найбільш часто полілімфоденопатія пов’язана із системними вірусними інфекціями (інфекційним мононуклеоз ( ЕБВ, ЦНВ інфекції, раптова екзантема( вірус герпеса VI типу), цитомегаловірусна інфекція, вітряна віспа, аденовірусна інфекція, ВІЧ). Серед бактеріальних інфекцій генералізоване збільшення лімфатичних вузлів можуть викликати туберкульоз, черевний тиф, сифіліс, чума, а також сепсис. Генералізоване збільшення лімфатичних вузлів має місце у 2\3 дітей з гострою лімфобластною лейкемією, 1\3 дітей з гострою мієлобластною лейкемією. Для лімфом більш характерна регіональна лімфаденопатія. У дітей з лейкеміями часто виявляється загальні симптоми – лихоманка, анорексія, невизначена біль, втрата маси тіла. При лімфомах ці симптоми зустрічаються рідше: приблизно 1\3 дітей з лімфогранулематозом і у 10 % дітей з неходжськими лімфомами. Генералізоване збільшення лімфатичних вузлів – важлива ознака хвороб накопичення ліпідів. При хворобі Німана – Піка сфінгомієлін та інші ліпіди накопичуються в селезінці, печінці, лімфатичних вузлах, ЦНС.При хворобі Гоше накопичення глюкозихзлцераміду виходить з слезінки, лімфовузлах і кістковому мозку.