Слезопродуцирующий аппарат глаза
К секреторному аппарату относятся слезная железа и ряд добавочных железок, рассеянных в сводах конъюнктивального мешка. Слезная железа располагается под верхне-наружным краем глазницы в одноименной ямке. Плоским листком глазничной перегородки слезная железа разделяется на большую – глазничную и меньшую – вековую части. Глазничная часть железы, скрытая нависающим надглазничным краем лобной кости и погруженная в слезную ямку, недоступна для пальпации и прощупывается только при патологических изменениях – воспалениях и опухолях. Вековую часть можно видеть при вывороте верхнего века и резком повороте глаза книзу и кнутри. В этом случае она выступает над глазным яблоком снаружи под конъюнктивой верхнего свода слегка бугристым образованием желтоватого цвета. Выводные протоки глазничной части железы проходят между дольками вековой и вместе с ее протоками (15-20 штук) мельчайшими отверстиями открываются в наружной половине верхнего конъюнктивального свода. Кровоснабжение железы – слезная артерия (ветвь глазной артерии). Иннервация: чувствительная – слезный нерв (из первой ветви тройничного нерва) + парасимпатические и симпатические нервные волокна.
В норме для смачивания глазного яблока требуется 0,4-1 мл/сут, которое вырабатывается конъюнктивальными добавочными слезными железами. Слезная железа вступает в действие лишь в особых случаях: попадание инородного тела, сильный свет, усиленное высыхание, раздражение слизистой оболочки рта и носа, сильной боли и сильных эмоциональных состояниях.
7.Строение собственно сосудистой оболочки.
Хориодея (собственно сосудистая оболочка) – задняя, самая обширная часть сосудистой оболочки от зубчатого края до зрительного нерва. Она плотно соединена со склерой только вокруг места выхода зрительного нерва. Толщина хориодеи колеблется от 0,2 до 0,4 мм. Она состоит из 4 слоев: 1) надсосудистой пластинки, состоящей из тонких соединительнотканных тяжей, покрытых эндотелием и многоотростчатыми пигментными клетками; 2) сосудистой пластинки, состоящей главным образом из многочисленных анастомозирующих артерий и вен; 3) сосудисто-капиллярной пластинки; 4) базальной пластинки, отделяющей сосудистую оболочку от пигментного слоя сетчатки. Изнутри к хориодеи вплотную прилегает зрительная часть сетчатки.
Сосудистая система хориодеи представлена задними короткими ресничными артериями, которые в количестве 6-8 проникают у заднего полюса склеры и образуют густую сосудистую сеть. Обилие сосудистой сети соответствует активной функции сосудистой оболочки. Хориодея является энергетической базой, обеспечивающей восстановление непрерывно распадающегося зрительного пурпура, необходимого для зрения. На всем протяжении оптической зоны сетчатка и хориодея взаимодействует в физиологическом акте зрения.
6 + 32.Роговая оболочка.
Роговица – передний отдел фиброзной оболочки, занимает 1/6 ее протяженности. Роговица прозрачна, отличается оптической гомогенностью. Поверхность гладкая, зеркально-блестящая. Кроме выполнения общих функций, свойственных наружной оболочке, роговица принимает участие в преломлении световых лучей. Сила ее преломления 40 дптр. Горизонтальный диаметр роговицы в среднем 11 мм, вертикальный 10 мм. Толщина центральной части 0,4-0,6 мм, на периферии 0,8-1 мм, что обусловливает различную кривизну ее передней и задней поверхности. Средний радиус кривизны 7,8 мм. Полупрозрачная зона перехода роговицы в склеру называется лимбом, ширина которого 1 мм. При микроскопическом исследовании в роговице выделяют 5 слоев: передний эпителий роговицы; передняя пограничная пластинка; собственное вещество роговицы; задняя пограничная пластинка; задний эпителий роговицы.
Роговица совершенно не содержит кровеносных сосудов, только поверхностные слои лимба снабжены краевым сосудистым сплетением и лимфатическими сосудами. Процессы обмена обеспечиваются за счет краевой петлистой сосудистой сети, слезы и влаги передней камеры. Роговица очень богата нервами и является одной из самых высокочувствительных тканей организма (тройничный нерв). Кроме этого есть симпатическая иннервация. Прозрачность роговицы зависит от свойств протеинов и нуклеотидов роговичной ткани.
Основные свойства роговицы: прозрачность, зеркальность, сферичность, определенный размер, высокая чувствительность.
8.Сетчатка (строение и функции).
Сетчатка – Самая внутренняя (1-я) оболочка глазного яблока. Это начальный, периферический отдел зрительного анализатора. Здесь энергия световых лучей преобразуется в процесс нервного возбуждения и начинается первичный анализ попадающих в глаз оптических раздражителей. Сетчатка имеет вид тонкой прозрачной пленки, толщина которой около зрительного нерва 0,4 мм, у заднего полюса глаза (в желтом пятне) 0,1 – 0,08 мм, на периферии 0,1 мм. Сетчатка фиксирована лишь в двух местах: у диска зрительного нерва за счет волокон зрительного нерва, которые образованы отростками ганглиозных клеток сетчатки, и у зубчатой линии, где оканчивается оптически деятельная часть сетчатки. Зубчатая линия имеет вид зубчатой, зигзагообразной линии, находящейся впереди экватора глаза, приблизительно в 7-8 мм от корнео-склеральной границы, соответствуя местам прикрепления наружных мышц глаза. На остальном протяжении сетчатка удерживается на своем месте давлением стекловидного тела, а также физиологической связью между окончаниями палочек и колбочек и протоплазматическими отростками пигментного эпителия, поэтому возможны отслойка сетчатки и резкое снижение зрения.
Пигментный эпителий, генетически относящийся к сетчатке, анатомически тесно связан с сосудистой оболочкой. Вместе с сетчаткой пигментный эпителий участвует в акте зрения, т.к. в нем образуются и содержатся зрительные вещества. Его клетки содержат также темный пигмент – фусцин. Поглощая пучки света, пигментный эпителий устраняет возможность диффузного светорассеяния внутри глаза, что могло бы снизить ясность зрения. Пигментный эпителий также способствует обновлению палочек и колбочек. Сетчатка состоит из 3 нейронов, каждый из которых образует самостоятельный слой. 1-й нейрон представлен рецепторный нейроэпителием (палочками и колбочками и их ядрами); 2-й – биполярными; 3-й – ганглиозными клетками. Между первым и вторым, вторым и третьим нейронами имеются синапсы.
9.Особенности строения желтого пятна.
Внутренняя поверхность глазного яблока , выстланная оптически деятельной частью сетчатки, получила название глазного дна. Н а глазном дне имеются два важных образования – желтое пятно (макулярная часть) и диск зрительного нерва. В функциональном и анатомическом отношении оптически деятельная часть сетчатки подразделяется на две части. С функцией центрального зрения (наиболее ясного видения) связана область желтого пятна, особо чувствительная к хроматическим лучам. В ней содержатся только колбочки. Число палочек и колбочек, приходящихся на 1 нервное волокно, растет по мере удаления от центра сетчатки, доходя до 100 и более. У новорожденного сетчатка на всем протяжении до зубчатой линии состоит из 10 слоев. Желтое пятно еще не сформировано, поэтому зрение низкое (0,002), но имеются прямая и содружественная реакции на свет, возможно кратковременное слежение за медленно движущимися предметами. Сетчатка рано начинает дифференцироваться в макулярной области, ее структурное созревание происходит в течение первых 4-6 месяцев жизни. В макулярной области сетчатка истончается и содержит только 1,2,3,4 и 10-й слои. В связи с дифференцированием макулярной области зрение у ребенка возрастает: к возрасту 2 недели у него появляется способность более длительно фиксировать взгляд на больших предметах. Ко 2-му месяцу появляется бинокулярная фиксация взора, к 6-8 месяцу дети различают простые геометрические фигуры. К 3 годам острота зрения равна 1,0 у 10% детей, к 7 годам – у 55%, к 14 годам – у 90% подростков.
10.Мышечный аппарат глазного яблока.
К глазодвигательным мышцам относятся 4 прямые – верхняя (m. rectus superior), нижняя (m. rectus inferior), латеральная (m. rectus lateralis) и медиальная (m. rectus medialis) и 2 косые – верхняя и нижняя (m.obliquussuperior et inferior). Все мышцы (кроме нижней косой) начинаются от сухожильного кольца, соединенного с периостом орбиты вокруг канала зрительного нерва. Они идут вперед расходящимся пучком, образуя мышечную воронку, прободают стенку влагалища глазного яблока (тенонову капсулу) и прикрепляются к склере: внутренняя прямая мышца – на расстоянии 5,5 мм от роговицы, нижняя – 6,5 мм, наружная – 7 мм, верхняя – 8 мм. Линия прикрепления сухожилий внутренней и наружной прямых мышц идет параллельно лимбу, что обусловливает чисто боковые движения. Внутренняя прямая мышца поворачивает глаз кнутри, а наружная – кнаружи. Линия прикрепления верхней и нижней прямых мышц располагается косо: височный конец отстоит от лимба дальше, чем носовой. Такое прикрепление обеспечивает поворот не только кверху и книзу, но одновременно и кнутри. Следовательно, верхняя прямая мышца обеспечивает поворот глаза кверху и кнутри, нижняя прямая – книзу и кнутри. Верхняя косая мышца идет также от сухожильного кольца канала зрительного нерва, направляется затем кверху и кнутри, перебрасывается через костный блок орбиты, поворачивается назад к глазному яблоку, проходит под верхней прямой мышцей и веером прикрепляется позади экватора. Верхняя косая мышца при сокращении поворачивает глаз книзу и кнаружи. Нижняя косая мышца берет начало от надкостницы нижневнутреннего края орбиты, проходит под нижней прямой мышцей и прикрепляется к склере позади экватора. При сокращении эта мышца поворачивает глаз кверху и кнаружи. Таким образом, движение глаза вверх осуществляют верхняя прямая и нижняя косая мышцы, вниз – нижняя прямая и верхняя косая мышцы. Функцию абдукции выполняет латеральная прямая верхняя и нижняя косые мышцы, функцию аддукции – медиальная верхняя и нижняя прямые мышцы глаза. Иннервация мышц глаза осуществляется глазодвигательным, блоковым и отводящим нервами. Верхняя косая мышца иннервируется блоковым нервом, латеральная прямая – отводящим нервом. Все остальные мышцы иннервируются глазодвигательным нервом. Сложные функциональные взаимоотношения глазных мышц имеют большое значение в ассоциированных движениях глаз.
12.Пути оттока внутриглазной жидкости. Строение угла передней
камеры глаза.
Передняя камера – пространство, переднюю стенку которого образует роговица, заднюю – радужка, а в области зрачка – центральная часть передней капсулы хрусталика. Место, где роговица переходит в склеру, а радужка – в ресничное тело, называется углом передней камеры. У вершины угла передней камеры находится поддерживающий остов угла камеры – корнеосклеральная трабекула. В образовании трабекулы принимают участие элементы роговицы, радужки и цилиарного тела. Трабекула в свою очередь является внутренней стенкой венозной пазухи склеры, или шлеммова канала. Остов угла и венозная пазуха склеры имеют очень важное значение для циркуляции жидкости в глазу. Это основной путь оттока внутриглазной жидкости. Глубина передней камеры вариабельна. Наибольшая глубина отмечается в центральной части передней камеры, расположенной против зрачка: здесь он достигает 3-3,5 мм. В условиях патологии диагностическое значение приобретает как глубина камеры, так и ее неравномерность.
Внутриглазная жидкость – это водянистая влага, прозрачная, бесцветная, плотность ее – 1,005-1,007, показатель преломления – 1,33. количество влаги не превышает 0,2-0,5 мл. вырабатываемая цилиарным телом влага содержит соли, аскорбиновую кислоту, микроэлементы.
11 + 37.Анатомия орбиты.
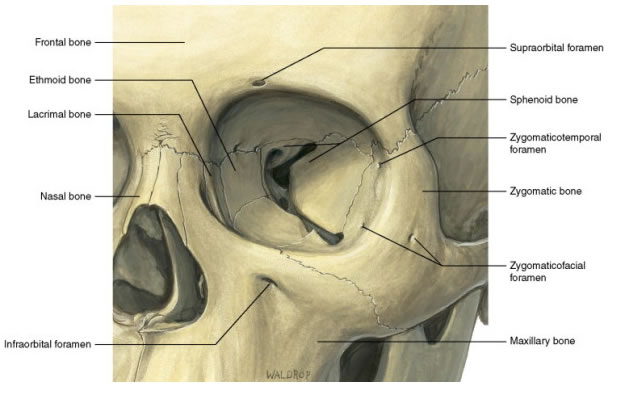
Глазница – костное вместилище для глаза. Оно имеет форму четырехгранной пирамиды, обращенной своим основанием кпереди и кнаружи, вершиной – кзади и кнутри. Длина передней оси орбиты – 4-5 см, высота в области входа – 3,5 см, ширина – 4см. В глазнице 4 стенки: внутренняя, верхняя, наружная, нижняя.
Внутренняя самая сложная и тонкая. Ее образуют спереди слезная кость, примыкающая к лобному отростку верхней челюсти, орбитальная пластинка решетчатой кости. На слезной кости имеется ямка слезного мешка. От ямки начинается слезно-носовой канал, заканчивающийся в нижнем носовом ходу.
Верхнюю стенку составляют орбитальная часть лобной кости и малое крыло клиновидной кости. На границе внутренней и средней трети верхнего орбитального края имеется супраорбитальное отверстие, или вырезка – место выхода одноименных артерий и нерва. У наружного края верхней стенки есть ямка – вместилище для слезной железы.
Наружную стенку составляют лобный отрезок скуловой кости, скуловой отросток лобной кости, большое крыло клиновидной кости.
Нижняя стенка представлена верхней челюстью, скуловой костью и глазничным отростком небной кости.
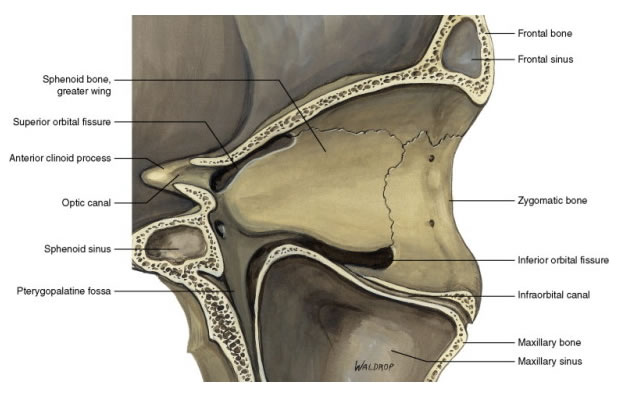
Верхняя глазничная щель – между большим и малым крылом клиновидной кости, через нее проникают все глазодвигательные нервы, первая ветвь тройничного нерва, а также покидает орбиту верхняя глазная вена.
Нижняя глазничная щель – между большим крылом клиновидной кости и верхней челюстью, через нее проникают нижнеорбитальный нерв и уходит нижнеглазничная вена.
Канал зрительного нерва – уходит зрительный нерв и проникает a. oftalmica.
13 + 33.Кровоснабжение сосудистого тракта глаза.
Задние короткие и длинные ресничные артерии отходят от ствола глазной артерии и в заднем отделе глазного яблока, в окружности зрительного нерва, через задние эмиссарии проникают в глаз. Здесь короткие ресничные артерии (их бывает 6-12) формируют собственно сосудистую оболочку. Задние длинные ресничные артерии в виде двух стволов проходят в супрахориоидальном пространстве с носовой и височной сторон и направляются кпереди. В области передней поверхности ресничного тела каждая из артерий разделяются на две ветви, которые дугообразно загибаются и, сливаясь, образуют большой артериальный круг радужки. В образовании большого круга принимают участие передние ресничные артерии, которые являются конечными ветвями мышечных артерий. Ветви большого артериального круга снабжают кровью ресничное тело с его отростками и радужку. В радужке ветви имеют радиальное направление до самого зрачкового края.
От передних и длинных задних ресничных артерий (еще до их слияния) отделяются возвратные веточки, которые направляются кзади и анастомозируют с ветвями коротких задних ресничных артерий. Таким образом, хориоидея получает кровь из задних коротких ресничных артерий, а радужка и ресничное тело – из передних и длинных задних ресничных артерий.
Разное кровообращение в переднем (радужка и ресничное тело) и в заднем (собственно сосудистая оболочка) отделах сосудистой оболочки обусловливает изолированное их поражение (иридоциклиты, хориоидиты). В то же время наличие возвратных веточек не исключает возникновения заболевания всей сосудистой оболочки одновременно (увеиты).
Задние и передние артерии принимают участие в кровоснабжении не только сосудистого тракта, но и склеры. У заднего полюса глаза ветви задних ресничных артерий, анастомозируя между собой и с веточками центральной артерии сетчатки, образуют венчик вокруг зрительного нерва, ветви которого питают прилежащую к глазу часть зрительного нерва и склеру вокруг него.
14.Венозная система глазного яблока и орбиты.
Венозное кровообращение осуществляется двумя глазными венами – v. oftalmica superior, v. oftalmica inferior.Израдужки и ресничного тела венозная кровь оттекает в основном в передние ресничные вены. Отток венозной крови из собственно сосудистой оболочки осуществляется через вортикозные вены. Образуя причудливую систему, вортикозные вены заканчиваются основными стволами, которые покидают глаз через косые склеральные каналы позади экватора по бокам вертикального меридиана. Вортикозных вен четыре, иногда их число достигает шести. Верхняя глазная вена образуется в результате слияния всех вен, сопутствующих артериям, центральной вен и двух верхних вортикозных вен. Через угловую вену верхняя глазная вена анастомозирует с кожными венами лица, покидает орбиту через верхнюю глазничную щель и несет кровь в полость черепа, в венозную пещеристую пазуху. Нижняя глазная вена складывается из двух нижних вортикозных и некоторых передних ресничных вен. Нередко нижняя глазная вена соединяется с верхней глазной в один ствол. В ряде случаев она выходит через нижнюю глазничную щель и впадает в глубокую вену лица. Вены глазницы не имеют клапанов. Отсутствие клапанов при наличии анастомозов между венами глазницы и лица, пазух носа и крылонебной ямки создает условия для оттока крови в трех направлениях: в пещеристую пазуху, крылонебную ямку и к венам лица. Это создает возможность распространения инфекции с кожи лица, из пазух носа в глазницу и пещеристую пазуху.
Лимфатические сосуды расположены под кожей век и под конъюнктивой. От верхнего века лимфа оттекает к предыдущему лимфатическому узлу, а от нижнего – к подчелюстному. При воспалительных процессах век соответствующие регионарные лимфатические узлы припухают и становятся болезненными.
15 + 25.Зрительный нерв и его оболочки.
В зрительном пути различают 5 частей: зрительный нерв, зрительный перекрест, зрительный тракт, латеральное коленчатое тело, зрительный центр восприятия.
Зрительный нерв относится к черепным нервам (2 пара), образуется из осевых цилиндров оптико-ганглионарных нейроцитов. Со всех сторон сетчатки осевые цилиндры собираются к диску, формируются в отдельные пучки и через решетчатую пластинку склеры выходят из глаза.
Нервные волокна из центральной ямки сетчатки составляют папилломакулярный пучок и направляются в височную половину диска зрительного нерва, занимая большую его часть.
Осевые цилиндры оптико-ганглионарных нейроцитов носовой половины сетчатки идут в носовую половину диска. Волокна от наружных отделов сетчатки собираются в секторы над и под папилломакулярным пучком. Подобные соотношения волокон сохраняются в передней части орбитального отрезка зрительного нерва. Дальше от глаза папилломакулярный пучок занимает осевое положение, а волокна темпоральных отделов сетчатки передвигаются на всю темпоральную половину нерва, как бы окутывая снаружи папилломакулярный пучок и отодвигая его к центру.
Далее зрительный нерв в виде круглого канатика направляется к вершине орбиты и через канал зрительного нерва проходит в среднюю черепную ямку.
В орбите нерв имеет S-образный изгиб, что предупреждает растяжение его как при экскурсиях глазного яблока, так и при новообразованиях или воспалениях. Вместе с тем отмечаются неблагоприятные условия, в которых находится интраканаликулярный отдел нерва: канал плотно охватывает зрительный нерв. К тому же нерв проходит вблизи решетчатой и основной пазух, подвергаясь риску быть сдавленным и пораженным при всякого рода синуситах. Пройдя канал, зрительный нерв попадает в полость черепа.
В зрительном нерве можно выделить интраокулярную, интраорбитальную, интраканаликулярную и интракраниальную части. Общая длина зрительного нерва взрослого человека в среднем 44-45 мм. На орбиту приходится примерно 35 мм длины. Зрительный нерв имеет 3 оболочки, которые являются непосредственным продолжением трех мозговых оболочек.
16 + 17 +18.Иннервация глаза.
Чувствительная иннервация глаза и тканей орбиты осуществляется первой ветвью тройничного нерва – глазным нервом, который входит в орбиту через верхнюю глазничную щель и разделяется на три ветви – слезную, носоресничную и лобную. Слезный нерв иннервирует слезную железу, наружные отделы конъюнктивы век и глазного яблока, кожу наружного верхнего угла века. Носоресничный нерв отдает веточку к ресничному узлу, 3-4 длинные ресничные веточки – к глазному яблоку и направляется в полость носа. Длинные ресничные нервы (3-4) подходят к заднему отделу глазного яблока, где прободают склеру. В супрахориоидальном пространстве у ресничного тела они образуют густое сплетение, веточки которого проникают в роговицу, обеспечивая ее центральные части чувствительной иннервацией. Лобный нерв разделяется на две веточки – надглазничную и надблоковую. Все веточки, анастомозируя между собой, иннервируют среднюю и внутреннюю часть кожи верхнего века. Ресничный, или цилиарный, узел является периферическим нервным ганглием. Он расположен в глазнице с наружной стороны зрительного нерва на расстоянии 10-12 мм от заднего полюса глаза. Иногда имеются 3-4 узла, располагающихся вокруг зрительного нерва.
В состав ресничного узла входят чувствительные волокна носоресничного нерва, парасимпатические волокна глазодвигательного нерва, симпатические волокна сплетения внутренней сонной артерии. От ресничного узла отходят 4-6 коротких ресничных нервов, которые проникают в глазное яблоко через задний отдел склеры и снабжают ткани глаза чувствительными парасимпатическими и симпатическими волокнами. Парасимпатические волокна иннервируют сфинктер зрачка и ресничную мышцу. Симпатические волокна идут к мышце, расширяющей зрачок.
19 + 23.Отверстия и щели орбиты.
На границе верхней и наружной стенок в глубине глазницы имеется верхняя глазничная щель. Она расположена между большим и малым крылом клиновидной кости. Через нее проникают все глазодвигательные нервы, первая ветвь тройничного нерва, а также покидает орбиту верхняя глазная вена.
В наружном углу глазницы, между большим крылом клиновидной кости и верхней челюстью, располагается нижняя глазничная щель, соединяющая орбиту с крылонебной ямкой. Щель закрыта плотной фиброзной перепонкой, включающей гладкие мышечные волокна; через нее проникает в орбиту нижнеорбитальный нерв и уходит нижнеглазничная вена. У вершины глазницы, в малом крыле основной кости, проходит канал зрительного нерва, который открывается в среднюю черепную ямку. Через этот канал уходит из орбиты зрительный нерв и проникает в орбиту a. oftalmica.
20.Иннервация наружных мышц глаза.
К двигательным нервам относятся: глазодвигательный нерв, блоковый нерв, отводящий нерв, лицевой нерв.
Глазодвигательный нерв иннервирует все прямые мышцы глаза, кроме латеральной прямой, нижнюю косую мышцу, мышцу поднимающую верхнее веко, сфинктер зрачка и ресничную мышцу. Блоковый нерв иннервирует верхнюю косую мышцу, отводящий нерв – латеральную прямую мышцу. Круговая мышца век иннервируется веточкой лицевого нерва.
21.Цилиарный нервный узел.
Ресничный, или цилиарный, узел является периферическим нервным ганглием. Он расположен в глазнице с наружной стороны зрительного нерва на расстоянии 10-12 мм от заднего полюса глаза. Иногда имеются 3-4 узла, располагающихся вокруг зрительного нерва.
В состав ресничного узла входят чувствительные волокна носоресничного нерва, парасимпатические волокна глазодвигательного нерва, симпатические волокна сплетения внутренней сонной артерии. От ресничного узла отходят 4-6 коротких ресничных нервов, которые проникают в глазное яблоко через задний отдел склеры и снабжают ткани глаза чувствительными парасимпатическими и симпатическими волокнами. Парасимпатические волокна иннервируют сфинктер зрачка и ресничную мышцу. Симпатические волокна идут к мышце, расширяющей зрачок.
22.Конъюнктива.
Это тонкая оболочка, выстилающая заднюю поверхность век и глазное яблоко вплоть до роговицы. Собственно передний прозрачный эпителий роговицы вместе с подлежащей передней пограничной пластинкой эмбриогенетически также относится к конъюнктиве. При закрытой глазной щели соединительная оболочка образует замкнутую полость –конъюнктивальный мешок – узкое щелевидное пространство между веками и глазом. Часть конъюнктивы, покрывающую заднюю поверхность век, называют конъюнктивой век; часть покрывающую передний сегмент глазного яблока, -конъюнктивой глазного яблока или склеры. В той части, где конъюнктива век, образует своды, переходит на глазное яблоко, ее называют конъюнктивой переходных складок, или сводом. К конъюнктиве относятся также рудимент третьего века – вертикальная полулунная складка, прикрывающая глазное яблоко у внутреннего угла глазной щели, и слезное мясцо – образование, по строению близкое к коже.
Конъюнктива плотно сращена с хрящевой пластинкой. При внешнем осмотре конъюнктива век представляется гладкой, бледно-розовой, блестящей оболочкой. Конъюнктива переходных складок рыхло связана с прилежащими тканями, а в сводах как бы несколько избыточна, чтобы не ограничивать глазное яблоко при его движениях.
Функции конъюнктивы:
· Защитная (при попадании мельчайшей соринки появляется чувство инородного тела, усиливается секреция слезы, учащаются мигательные движения, в результате чего инородное тело механически удаляется);
· Роль смазки (секрет конъюнктивальных желез, постоянно смачивая поверхность глазного яблока, уменьшает трение при его движениях);
· Трофическая функция роговицы;
· Барьерная (за счет обилия лимфоидных элементов в подслизистой оболочке аденоидной ткани).
24.Проводящие пути зрительного анализатора.
Зрительный нерв. В зрительном пути различают 5 частей: зрительный нерв, зрительный перекрест, зрительный тракт, латеральное коленчатое тело, зрительный центр восприятия.
Зрительный нерв относится к черепным нервам (2 пара), образуется из осевых цилиндров оптико-ганглионарных нейроцитов. Со всех сторон сетчатки осевые цилиндры собираются к диску, формируются в отдельные пучки и через решетчатую пластинку склеры выходят из глаза.
Нервные волокна из центральной ямки сетчатки составляют папилломакулярный пучок и направляются в височную половину диска зрительного нерва, занимая большую его часть.
Далее зрительный нерв в виде круглого канатика направляется к вершине орбиты и через канал зрительного нерва проходит в среднюю черепную ямку.
В орбите нерв имеет S-образный изгиб, что предупреждает растяжение его как при экскурсиях глазного яблока, так и при новообразованиях или воспалениях. Вместе с тем отмечаются неблагоприятные условия, в которых находится интраканаликулярный отдел нерва: канал плотно охватывает зрительный нерв. К тому же нерв проходит вблизи решетчатой и основной пазух, подвергаясь риску быть сдавленным и пораженным при всякого рода синуситах. Пройдя канал, зрительный нерв попадает в полость черепа.
Зрительный перекрест. В зрительном перекресте совершаются расслоение и частичный перекрест волокон зрительного нерва. Перекрещиваются волокна, идущие от внутренних половин сетчатки. Волокна, идущие от височных половин сетчатки, располагаются по наружным сторонам перекреста. От зрительного перекреста начинаются зрительные тракты.
Зрительный тракт. Начинаясь у задней поверхности зрительного перекреста, зрительный тракт заканчивается у коленчатых тел и подушки зрительных бугров. Правый зрительный тракт включает неперекрещенные волокна, идущие от правого глаза, и перекрещенные волокна от левого. Соответственно расположены волокна левого зрительного тракта.
Латеральное коленчатое тело. В нем заканчивается периферический нейрон и берет начало центральный нейрон зрительного пути, который после выхода из латерального коленчатого тела в виде зрительной лучистости направляется в кортикальные зрительные центры, расположенные на медиальной поверхности затылочной доли мозга в области шпорной борозды.
26.Подкорковые и корковые зрительные центры.
Аксоны нейронов проходят через внутреннюю капсулу и достигают клеток затылочной доли около шпорной борозды, где и заканчиваются (корковый конец зрительного анализатора). Часть аксонов ганглиозных клеток проходит через коленчатое тело и в составе ручки поступает в верхний холмик четверохолмия. Далее из серого слоя верхнего холмика импульсы идут в ядро глазодвигательного нерва и в дополнительное ядро, откуда происходит иннервация глазодвигательных мышц, мышц, которые суживают зрачки, и ресничной мышцы. Эти волокна несут импульс в ответ на световое раздражение и зрачки суживаются (зрачковый рефлекс), также происходит поворот в необходимом направлении глазных яблок.
27.Хрусталик глаза.
Развивается из эктодермы. Это исключительно эпителиальное образование. Он изолирован от остальных оболочек глаза капсулой, не содержит нервов, сосудов и других каких-либо мезодермальных клеток. В связи с этим в хрусталике не могут возникать воспалительные процессы.
У взрослого человека хрусталик представляет собой прозрачное, слегка желтоватое сильно преломляющее свет тело, имеющее форму двояковыпуклой линзы. По силе преломления хрусталик является второй средой (после роговицы) оптической системы глаза. Его преломляющая сила в среднем 18 дптр. Расположен хрусталик между радужкой и стекловидным телом, в углублении передней поверхности последнего. Удерживают его в этом положении волокна ресничного пояска, которые другим концом прикрепляются к внутренней поверхности ресничного тела.
Хрусталик состоит из хрусталиковых волокон, составляющих вещество хрусталика, и сумки-капсулы. Консистенция хрусталика в молодые годы мягкая. С возрастом увеличивается плотность центральной его части, поэтому принято выделять кору хрусталика и ядро хрусталика. В хрусталике различают экватор и два полюса – передний и задний. Условно по экватору хрусталик делят на переднюю и заднюю поверхности. Линия, соединяющая передний и задний полюса – ось хрусталика. Диаметр хрусталика 9-10 мм. Переднезадний его размер 3,5 мм. Передняя поверхность менее выпуклая, чем задняя.
Гистологически хрусталик состоит из капсулы, эпителия капсулы и волокон. Капсула хрусталика по экватору условно делится на переднюю и заднюю. Эпителий покрывает лишь внутреннюю поверхность передней капсулы, поэтому называется эпителием передней сумки. Образование волокон происходит в течении всей жизни, что приводит к увеличению объема хрусталика. Однако чрезмерного увеличения хрусталика не происходит, т.к. центральные, более старые волокна, теряют воду, оплотневают, становятся уже и постепенно в их центре образуется компактное ядро.
Хрусталик вместе с ресничным пояском образует реснично-хрусталиковую диафрагму, которая делит полость глаза на две неравные части: меньшую – переднюю и большую – заднюю.
28.Радужная оболочка.
Радужка – передний отдел сосудистой оболочки. Прямого контакта с наружной оболочкой не имеет. Располагается во фронтальной плоскости таким образом, что между ней и роговицей остается свободной пространство – передняя камера глаза, заполненная водянистой влагой. Через прозрачную роговицу и водянистую влагу радужка доступна наружному осмотру. Исключение составляет периферия ресничного края радужки, которая прикрыта полупрозрачным лимбом. Эта зона видна лишь при специальном исследовании – гениоскопии.
Радужка – тонкая, почти округлая пластинка. Горизонтальный диаметр ее 12,5 мм, вертикальный – 12 мм. В центре радужки находится круглое отверстие – зрачок, регулирующий количество света, проникающего в глаз. Величина зрачка постоянно меняется – от 1 до 8 мм – в зависимости от силы света. Средняя величина его – 3мм.
Передняя поверхность радужки имеет радиарную исчерченность, что придает ей кружевной рисунок и рельеф. Эта исчерченность обусловлена радиальным расположением сосудов, вдоль которых ориентирована строма. Щелевидные углубления называют лакунами.
Параллельно зрачковому краю, отступя на 1,5 мм, расположен зубчатый валик, или брыжжи, где радужка имеет наибольшую толщину – 0,4 мм. Наиболее тонкий участок радужки соответствует ее корню (0,2 мм). Брыжжи делят радужку на 2 зоны: внутреннюю – зрачковую и наружную – ресничную.
В радужке различают передний – мезодермальный и задний – эктодермальный, или ретинальный, отделы. Мезодермальный отдел включает: наружный пограничный слой и строму радужки. Эктодермальный: дилататор, сфинктер. Цвет радужки зависит от ее пигментного слоя.
Радужка имеет 2 мышцы: сфинктер (суживает зрачок) и дилататор (расширяет зрачок). Сфинктер получает иннервацию от глазодвигательного нерва, а дилататор – от симпатического нерва. Чувствительную иннервацию радужки осуществляет тройничный нерв.
29.Стекловидное тело.
Это часть оптической системы глаза, выполняет полость глазного яблока, за исключением передней и задней камер, способствует сохранению его тургора и формы. Объем стекловидного тела – 4 мм. На 99% состоит из воды. Вязкость обусловлена содержанием в его составе особых белков – витрозина и муцина.
Стекловидное прикрепляется к окружающим его отделам глаза в нескольких местах: 1) главное место прикрепления называют основой, или базисом, стекловидного тела. Основа представляет собой кольцо, выступающее несколько кпереди от зубчатого края. В области базиса стекловидное тело прочно связано с ресничным эпителием. 2) гиалоидохрусталиковая связка. 3) область зрительного нерва.
Стекловидное тело имеет фибриллярную структуру. Фибриллы имеют величины около 25 нм. Достаточно изучена топография гиалоидного, или клокетова, канала, через который в эмбриональном периоде от диска зрительного нерва к задней капсуле хрусталика проходит артерия стекловидного тела. Ко времени рождения она исчезает, а гиалоидный канал сохраняется в виде узкой трубочки. Канал имеет извилистый S-образный ход.
30.Цилиарное (ресничное)тело.
Является промежуточным звеном между радужкой и собственно сосудистой оболочкой. Оно недоступно непосредственному осмотру невооруженным глазом. Представляет собой замкнутое кольцо шириной около 8 мм. Его носовая часть уже височной. Задняя граница ресничного тела проходит по зубчатому краю и соответствует на склере местам прикрепления прямых мышц глаза. Переднюю часть тела с его отростками на внутренней поверхности называют ресничным венцом. Задняя часть, лишенная отростков, называется ресничным кружком, или плоской частью ресничного тела.
Среди ресничных отростков (их около 70) выделяют главные и промежуточные. От хрусталика к боковым поверхностям основных ресничных отростков тянутся волокна ресничного пояска – связки, поддерживающие хрусталик. Основная масса волокон ресничного пояска как от передней, так и от задней поверхности хрусталика направляется кзади и прикрепляется на всем протяжении ресничного тела вплоть до зубчатого края.
На меридиональном разрезе ресничное тело имеет вид треугольника с основанием, обращенным к радужке, и с вершиной направленной к хориоидее.
В ресничном теле, как и в радужке, различают: 1) мезодермальную часть, являющуюся продолжением хориоидеи и состоящую из мышечной и соединительной ткани, богатой сосудами; 2) ретинальную, нейроэктодермальную, часть – продолжение сетчатки, двух ее эпителиальных слоев. В состав мезодермальной части ресничного тела входят 4 слоя: 1) супрахориоидея; 2) мышечный слой; 3) сосудистый слой с ресничными отростками; 4) базальная пластинка. Ретинальная часть состоит из двух слоев эпителия – пигментного и беспигментного.
Ресничное тело фиксировано у склеральной шпоры. На остальном протяжении склеру и цилиарное тело разделяет надсосудистое пространство, через которое косо от склеры к ресничному телу проходят хориоидальные пластинки.
Ресничная, или аккомодационная мышца состоит из гладких мышечных волокон, идущих в 3 направлениях – в меридиональном, радиальном и циркулярном. Сочетанное сокращение всех пучков ресничной мышцы обеспечивает аккомодационную функцию ресничного тела.
Ветви длинных ресничных артерий проникают в ресничное тело из надсосудистого пространства. Особенно богаты сосудами отростки ресничного тела, которым отводится важная роль – продуцирование внутриглазной жидкости. Таким образом функция ресничного тела двойная: ресничная мышца обеспечивает аккомодацию, ресничный эпителий – продукцию водянистой влаги.
31.Склера.
Склера занимает 5/6 всей наружной, или фиброзной оболочки глазного яблока. Несмотря на однородность основных структурных элементов роговицы и склеры, последняя полностью лишена прозрачности и имеет белый, иногда слегка голубоватый цвет, чем обусловлено ее название «белковая оболочка». Склера состоит из собственного вещества, образующего ее главную массу, надсклеральной пластинки – эписклеры и внутреннего, имеющего слегка бурый оттенок слоя – бурой пластинки склеры. В заднем отделе склеру пронизывает зрительный нерв. Здесь она достигает наибольшей толщины – до 1,1 мм. Кпереди склера истончается, а под прямыми мышцами глаз в области экватора толщина ее 0,3 мм. В области прикрепления сухожилий прямых мышц склера вновь становится толще – до 0,6 мм. В области прохождения зрительного нерва отверстие затянуто так называемой решетчатой пластинкой. Это самое тонкое место склеры. Большая часть волокон у диска зрительного нерва переходит в оболочку, покрывающую зрительный нерв снаружи. Сквозь отверстия решетчатой пластинки между соединительнотканными и глиозными волокнами проходят пучки волокон зрительного нерва.
Собственно сосудами склера бедна, но через нее проходят все стволики, предназначенные для сосудистой оболочки. Сосуды, пронизывающие фиброзную капсулу в переднем ее отделе, направляются к переднему отделу сосудистой оболочки. У заднего полюса глаза склеру пронизывают короткие и длинные задние ресничные артерии. Позади экватора выходят вортикозные вены. Обычно их бывает четыре (две нижние и две верхние), но иногда встречается и шесть вортикозных вен.
Чувствительная иннервация идет от глазной ветви тройничного нерва. Симпатические волокна склера получает из верхнего шейного симпатического узла. Особенно много полиморфных нервных окончаний в области, соответствующей цилиарному телу и корнеосклеральной трабекуле.
34.Строение сосудистого тракта глаза.
Глазное яблоко снабжается кровью из глазной артерии – ветви внутренней сонной артерии. Глазная артерия проникает в глазницу вместе со зрительным нервом. В глазнице артерия распадается на ряд ветвей, главными из которых являются центральная артерия сетчатки, мышечные артерии, задние длинные и короткие цилиарные артерии, а также слезная и медиальная артерия век.
Кровоснабжение сетчатки осуществляется системой центральной артерии сетчатки. Она отходит от глазной артерии, проникает в толщу зрительного нерва и идет по его оси. На диске зрительного нерва артерия делится верхнюю и нижнюю ветви, каждая из которых разделяется на височную и носовую артерии. Капилляры сетчатки относятся к концевым сосудам без анастомозов.
Ретинальная и увеальная системы кровообращения глаза более или менее самостоятельны, анастомозы между ними очень слабые и не имеют практического значения.
Отток крови из сосудистого тракта осуществляется по системе вортикозных вен. Вены сетчатки соответствуют артериям, причем каждая артерия сопровождается только одной веной. Выйдя из нерва, центральная вена сетчатки впадает в верхнюю глазничную вену или, чаще, уходит в полость черепа, где впадает непосредственно в кавернозный синус. Главным коллектором крови всего глаза и глазницы является верхняя глазничная вена. Она сопутствует глазничной артерии и уходит из глазницы через верхнюю глазничную щель, после чего впадает в кавернозный синус. Нижняя орбитальная вена проходит по нижней границе внутренней стенки глазницы и соединяется с верхней глазничной веной.
35.Кровоснабжение век.
Веки имеют обильную сеть широко анастомозирующих сосудов глазничной (ветви внутренней сонной артерии) и верхнечелюстной (ветви наружной сонной артерии) артерий. Они образуют аркады на веках, обеспечивая им хорошее питание и регенерацию (при травмах, операциях).
Отток венозной крови происходит в сторону вен лица и глазницы, между которыми существуют анастомозы. Клапанов в венах нет, и кровь циркулирует в разных направлениях. Вследствие этого возможны переход воспалительного процесса век (абсцесс, флегмона, ячмень и др.) верхней половины лица в глазницу и пещеристую пазуху и развитие гнойного менингита.
Лимфатические сосуды верхнего века впадают в лимфатические узлы, расположенные впереди ушной раковины, нижнего века – в узлы, находящиеся на уровне угла нижней челюсти.
36.Мышечный аппарат век, его иннервация.
Под кожей век расположена круговая мышца глаза, в которой различают глазничную и вековую части. Волокна глазничной части начинаются от лобного отростка верхней челюсти на внутренней стенке глазницы, сделав полный круг вдоль края глазницы, прикрепляются у места своего начала. Волокна вековой части не имеют кругового направления и перекидываются дугообразно между медиальной и латеральной спайками век. Их сокращение вызывает смыкание век во время сна и при мигании. При зажмуривании происходит сокращение обеих частей мышцы.
Медиальная спайка, начавшись плотным пучком от лобного отростка верхней челюсти кпереди от переднего слезного гребешка, идет к внутреннему углу глазной щели, где раздваивается и вплетается во внутренние концы хрящей обоих век. Задние фиброзные волокна этой связки от внутреннего угла поворачивают назад и прикрепляются к заднему слезному гребешку. Таким образом, между передним и задним коленами медиальной спайки век и слезной костью образуется фиброзное пространство, в котором расположен слезный мешок.
Волокна вековой части, которые начинаются от заднего колена связки и, перекинувшись через слезный мешок, прикрепляются к кости, называют слезной частью круговой мышцы глаза. Во время мигания она растягивает стенку слезного мешка, в котором создается вакуум, отсасывающий через слезные канальцы слезу из слезного озера.
Мышечные волокна, которые идут вдоль края век между корнями ресниц и выводными протоками желез хряща век (мейбомиевых желез), составляют ресничную мышцу. При ее соответствующем натяжении заднее ребро века плотно примыкает к глазу.
По верхнему орбитальному краю к хрящу прикрепляется мышца поднимающая верхнее веко, которая начинается от надкостницы орбиты в области зрительного отверстия. Эта мышца идет вдоль верхней стенки орбиты вперед и недалеко от верхнего края орбиты переходит в широкое сухожилие. Передние волокна этого сухожилия направляются к вековому пучку круговой мышцы и к коже века. Волокна средней части сухожилия прикрепляются к хрящу, а волокна задней части подходят к конъюнктиве верхней переходной складки. Эта мышца находится у переднего конца леватора и тесно связана с ним. Такое строение распределение сухожилий мышцы, поднимающей верхнее века, обеспечивает одновременное поднимание всех частей века.
Круговая мышца глаза иннервируется лицевым нервом. Две ножки мышцы, поднимающей верхнее веко, иннервируются глазодвигательным нервом, средняя ее часть, состоящая из гладких волокон – симпатическим нервом.
38.Признаки афакии и ее коррекция.
Как при самостоятельном рассасывании, так и после извлечения катаракты состояние глаза без хрусталика называется афакией. При афакии передняя камера глубокая. Радужка, потеряв опору начинает дрожать, что отчетливо видно при биомикроскопическом исследовании. Также нет среза на щелевой лампе. Афакия требует коррекции положительными линзами в зависимости от исходной рефракции. Если у больного была эмметропия, то необходимую коррекцию для дали дает собирательная линза +10 - +12 дптр. Для работы вблизи и для чтения силу стекла увеличивают на 3 дптр. Помимо обычной очковой коррекции применяют коррекцию контактными линзами.В последние годы производят замену мутного хрусталика искусственной линзой, которую вводят внутрь глаза. Интраокулярные линзы (ИОЛ) имеют различную конструкцию и различные методы крепления. Наибольшее распространение получили три метода фиксации линзы в глазу: переднекамерный, ирис-клипс-линза и экстрапупиллярный.
| Анатомия глаза. Орбита |
Глаза расположены в специальных костных углублениях – глазницах, или орбитах. Орбита защищает глаз от внешних воздействий и имеет форму пирамиды с усеченной вершиной. Объем орбиты у взрослого человека составляет чуть меньше 30 см³, а глубина – 40-45 мм от входа до вершины. Размеры входа в орбиту: 35 мм в высоту и 45 мм в ширину. Все эти параметры зависят от пола или расы человека.
Орбиту образуют 7 костей:
- лобная;
- скуловая;
- верхнечелюстная;
- решетчатая;
- клиновидная (основная);
- слезная;
- небная.
Вход в орбиту имеет четырехстороннюю форму. Верхний край образован лобной костью и имеет надглазничную вырезку для прохождения сосудов и нерва. Внутренний край сверху образован лобной костью, снизу – слезной костью и верхнечелюстной костью. Верхнечелюстная кость и скуловая кость формируют нижний край, а внешний край образуют скуловая кость и лобная кость.
Верхняя стенка орбиты состоит из лобной кости и малого крыла клиновидной кости. Эта стенка отделяет глазницу от передней черепной ямки, поэтому травма в области этой стенки обычно расценивается как черепно-мозговая. Внутренняя стенка образована 4-мя костями: лобным отростком верхнечелюстной кости, слезной костью, глазничная пластинка решетчатой кости и малое крыло клиновидной кости. Внутренняя стенка является границей между орбитой и решетчатой пазухой носа. При наличии патологических изменений в этой пазухе (инфекции, опухоли) процесс может переходить на глаз. Нижнюю стенку формируют верхнечелюстная кость, небная кость и орбитальная часть скуловой кости. Эта стенка также является верхней стенкой гайморовой пазухи и имеет толщину примерно 0,7-1,2 мм. Такое анатомическое строение способствует распространению патологических процессов из пазухи и верхней челюсти в орбиту и глазное яблоко. Внешняя стенка орбиты – самая толстая и прочная – образована скуловой, лобной и большим крылом клиновидной кости.
У вершины орбиты имеется зрительное отверстие, через которое из полости орбиты выходит зрительный нерв и входит в глазницу глазничная артерия. В орбите находятся глазное яблоко, жировая клетчатка, связки, сосуды, нервы, мышцы и слезная железа.
 Костная орбита в разрезе
Костная орбита в разрезе
Орбита. Стенки, отверстия и щели орбиты. В формировании орбиты принимают участие кости черепа и лицевого скелета. Наружная стенка орбиты, начинаясь от лобно-скулового шва, представлена в своем переднем отделе орбитальной поверхностью скуловой кости, а в заднем орбитальной же поверхностью большого крыла клиновидной кости. Эта наружная костная стенка отделяет орбиту от височной впадины, выполненной темпоральной мышцей. Орбитальный край наружной стенки орбиты направлен несколько кзади, в результате чего орбита более открыта с наружной стороны, что объясняет большую повреждаемость глазного яблока с указанной стороны, но вместе с тем обусловливает более широкое поле зрения с наружной стороны и облегчает доступ в орбиту при операциях. Верхняя стенка орбиты, «крыша орбиты», граничит с полостью черепа и сформирована почти на всем протяжении лобной костью и только сзади — не большим участком малого крыла клиновидной кости. С назальной стороны верхняя стенка орбиты граничит с лобной пазухой (sinus frontalis), расположенной в толще лобной кости. Травма верхней стенки орбиты влечет за собой наиболее тяжелые последствия и должна расцениваться не только как орбитальная, но и как черенномозговая. Нижняя стенка орбиты, «пол орбиты», образована орбитальной поверхностью верхнечелюстной кости (facies orbitalis maxillae), составляющей крышу гайморовой полости, и орбитальной частью скуловой кости. Совсем у заднего края нижней орбитальной стенки в состав ее входит processus orbitalis os palatini. Внутренняя стенка орбиты — самая тонкая . Передний отдел внутренней стенки орбиты образован слезной косточкой. Сзади к ней непосредственно прилежит lamina раругасеа решетчатой кости, отграничивающая орбиту от решетчатого лабиринта. Она может иногда быть редуцированной и состоять лишь из двух слоев надкостницы. Отсюда понятна легкость вовлечения в процесс тканей орбиты при инфекционных поражениях решетчатого лабиринта. Помимо этого, инфекционные процессы могут распространяться периваскулярно и периневрально из полости орбиты в полость решетчатого лабиринта и обратно. Перелом внутренней стенки орбиты может повести к эмфиземе орбиты. Близкое соседство орбиты с параназальными синусами требует особого внимания. Костные края орбиты на границе с лицевой частью черепа утолщены, массивны и закруглены (край орбиты — margo orbitalis). Несколько нависшие кпереди, они представляют хорошую защиту для глаза. Только со стороны носа это костное кольцо разомкнуто и защитой для глаза здесь служит спинка носа. У верхнего края орбиты, вблизи его перехода во внутренний, имеется костный выступ (spina trochlearis) с прикрепляющейся к нему сухожильной или хрящевой петлей — блоком, действующим, подобно рычагу, при сокращении проходящей через него верхней косой мышцы. При разрушении блока мышца смещается, наблюдается двоение. В глубине орбиты расположены две щели: одна верхнеглазничная (fissura orbitalis superior), другая нижнеглазничная (fissura orbitalis inferior). Верхнеглазничная щель проходит по границе верхней и наружной стенки глазницы, отделяя тело клиновидной кости от ее крыльев, и ведет непосредственно в полость черепа, в среднюю черепную ямку. Она затянута соединительнотканной, фасциальной пластинкой. Прободая ее, в орбиту из полости черепа проходят все нервы орбиты — двигательные, чувствительные и симпатические, а из орбиты этим же путем в полость черепа проникает венозный коллектор глаза — sinus venosus ophthalmicus, образующийся от слияния верхней и нижней глазничных вен. Сухожильным прикреплением наружной прямой мышцы глаза fissura orbitalis superior подразделяется на два раздела: латеральный и медиальный. Через медиальный отдел проходят п. abducens, п. oculomotorius, п. nasociliaris, через латеральный — v. ophthalmica superior, п. trochlearis, п. frontalis. Иногда здесь же, с латеральной стороны, можно обнаружить анастомоз между a. ophthalmica и a. meningea media. Нижнеглазничная щель расположена косо, изнутри кнаружи на границе наружной и нижней стенок орбиты, между нижним краем основной и скуловой кости с одной стороны и верхнечелюстной кости и орбитальным отростком небной косточки — с другой. На границе нижней и верхней глазничных щелей в глубине расположено круглое отверстие (foramen rotundum), через которое выходит вторая ветвь тройничного нерва (п. maxillaris). Fissura orbitalis inferior соединяет полость орбиты с крыловидной ямкой (fossa plerygopalatina), где широко анастомозируют вены орбиты с венами крыловидной ямки. Нижнеглазннчиая щель также затянута соединительнотканной пластинкой и гладкими мышечными волокнами (m. orbitalis). Ее прободает выходящий на поверхность лица инфраорбитальный нерв (п. infraorbitalis), отходящий от второй ветви тройничного нерва. Границей входа в орбиту служит место перехода костного края орбиты в кости лицевого скелета (margo orbitalis), а с внутренней стороны — задний слезный гребешок (crista lacrimalis posterior). На границе средней и внутренней трети костного края орбиты отмечается небольшая вырезка (incisura supraorbitalis), где перегибаются и а. и v. supraorbitals и п. supraorbital; при невралгии последний дает в этой точке при пальпации ощущение резкой болезненности. Начиная от края орбиты, спереди глаз защищен только тарзоорбитальной фасцией (fascia tarsoorbitalis), сливающийся у края орбиты с надкостницей, а в области век — с краем хряща нижнего и верхнего век. Тарзоорбитальная фасция служит границей между орбитой и веками, представляя как бы перегородку между ними (septum orbitale). Только то, что лежит позади тарзоорбитальной фасции, относится к орбите. Она же служит границей распространения болезненных процессов, ограничивая их полостью орбиты или пределами века в зависимости от локализации. В области слезной кости тарзоорбитальная фасция прикрепляется к заднему гребешку слезной кости (crista lacrimalis posterior). Таким образом, топографически слезный мешок, расположенный впереди crista lacrimalisposterior, оказывается вне орбиты. Он помещается в костном углублении — слезной ямке (fossa lacrimalis), расположенной у нижневнутреннего угла глазницы и образованной слезной костью и лобным отростком верхней челюсти, который дает у переднего края слезной ямки гребешок crista lacrimalis anterior. Задняя граница слезной ямки, задний ее гребешок, crista lacrimalis posterior, образован самой слезной косточкой. Размер, слезной ямки 13x7 мм. Слезная ямка продолжается книзу в слезноносовой канал (canalis naso-Iacrimalis) длиной 10—12 мм, проходящий в стенке верхнечелюстной кости. Отверстие слезноносового канала открывается под нижней, носовой раковиной на расстоянии 1,5—2 см кзади от переднего конца нижней носовой раковины и, таким образом, в 3—3,5 см от наружного отверстия носа. У верхненаружного угла глазницы отмечается углубление (fossa glandulae lacrimalis), служащее вместилищем для слезной железы, прикрытой спереди краем орбиты. Стенки орбиты выстланы тонкой надкостницей (periorbita). У края орбиты она сливается с надкостницей лицевой части черепа и тарзоорбитальной фасцией, у foramen opticum — с твердой оболочкой зрительного нерва и цинновым кольцом, местом прикрепления экстраокулярных мышц. У верхней и нижней глазничных щелей надкостница сливается с фиброзной пластинкой, их прикрывающей. Перебрасываясь через sulcus infraorbitalis, она преобразует этот желоб в канал. На остальном протяжении ее связь с костями орбиты очень рыхла