Стадии облитерирующего атеросклероза 3 страница
Малые или повторяющиеся ТЭЛА.
Проявляющиеся только одышкой, часто не замечают, и правильный диагноз устанавливают поздно. У пожилых больных с тяжёлой сердечно-лёгочной патологией может быстро развиться декомпенсация даже при тромбоэмболии мелких ветвей лёгочной артерии. Признаки ТЭЛА часто принимают за обострение основного заболевания, и правильный диагноз ставят поздно.
Наиболее типичные клинические признаки (в порядке убывания по частоте встречаемости: от 70% до10%) - одышка, тахипноэ, боли, напоминающие плеврит, страх смерти, тахикардия, кашель, кровохарканье и явные признаки ,тромбоза глубоких вен нижних конечностей.
К сожалению, признаки с высокой специфичностью имеют низкую чувствительность, и наоборот.
Клинические проявления, даже в сочетании, имеют ограниченное значение для постановки правильного диагноза. Однако ТЭЛА маловероятна при отсутствии трёх следующих симптомов: одышки, тахипноэ (свыше 20 в минуту) и болей, напоминающих плеврит. Если дополнительные признаки (изменения на рентгенограммах органов грудной клетки и РО2 крови) не выявляются, диагноз ТЭЛА фактически можно исключить.
Одышка - наиболее важный признак. Она может возникать в покое либо только при физических нагрузках. Одышка часто связана с тахипноэ и тахикардией. При одышке у больных, из группы риска необходимо всегда исключать ТЭЛА.
Боль в груди может быть спровоцирована инфарктом миокарда, перикардитом, пневмотораксом или пневмонией. Однако при ТЭЛА боль может быть малоинтенсивной и даже отсутствовать.
Кашель и субфебрильная температура тела провоцируются инфекциями лёгких.
Кровохарканье отмечают очень редко.
Клинические признаки тромбоза глубоких вен нижних конечностей нередко отсутствуют, особенно у больных, прикованных к постели.
У 30% больных с ТЭЛА при флебографии не выявляют какой-либо патологии
При аускультации лёгких патологии обычно не выявляют, Возможно тахипноэ. набухание яремных вен бывает связано с массивной ТЭЛА. Характерна артериальная гипотензия; в положении сидя У больного может случиться обморок.
Утяжеление течения основного сердечно-лёгочного заболевания может
быть единственным проявлением ТЭЛА. В этом случае правилый диагноз становить трудно.
Диагностика трудна, так как симптомы ТЭЛА не специфичны, а диагностические тесты несовершенны. Стандартные методы обследования (обычные лабораторные тесты, электрокардиография (ЭКГ), рентгенография органов грудной клетки) полезны только для исключения другой патологии (например, пневмонии, пневмоторакса, переломов рёбер, инфаркта миокарда, отёка лёгких). К чувствительным и специфичным методам диагностики ТЭЛА относят определение d-димера, эхокардиография, компьютерная томография (КТ), вентиляционно-перфузионная сцинтиграфия, ангиография сосудов лёгких, а также методы диагностики тромбоза глубоких вен нижних конечностей (ультрасонография, КТ-венография)
Лечение больных с ТЭЛА должно осуществляться в отделениях реанимации и интенсивной терапии.
Коррекция гемодинамики и гипоксии
При остановке сердца выполняют сердечно-лёгочную реанимацию. В случае возникновения гипоксии у пациента с ТЭЛА проводят оксигенотерапию (маски, носовые катетеры); реже требуется искусственная вентиляция лёгких. Для устранения гипотензии внутривенно вводят солевые растворы или вазопрессоры (адреналин, добутамин, допамин).
Антикоагулянтная терапия
Своевременная антикоагулянтная терапия снижает риск смерти и рецидивов тромбоэмболий, поэтому её рекомендуют начинать не только при подтверждённом диагнозе, но ещё в процессе диагностики при высокой вероятности ТЭЛА. Для этого применяют нефракционированный гепарин (внутривенно), низкомолекулярный гепарин (подкожно) или фондапаринукс (подкожно).
Дозировку нефракционированного гепарина подбирают, учитывая массу пациента и активированное частичное тромбопластиновое время. Для этого готовят раствор гепарина натрия — 20 000 МЕ/кг на 500 мл физиологичесого раствора. Вначале вводят внутривенно струйно 80 МЕ/кг, а затем проводят инфузию со скоростью 18 МЕ/кг/ч. Через 6 часов после струйного введения проверяют АЧТВ и корректирую скорость введения гепарина как указано в таблице. АЧТВ определяют через 3 часа после каждого изменения скорости; при достижении желаемого уровня (46—70 с, в 1,5—2,5 раза выше контроля) этот показатель контролируют ежедневно. В большинстве случаев применяют низкомолекулярные гепарины, так как они эффективнее, безопаснее и удобнее в применении, чем нефракционированный. Однако с осторожностью их следует назначать при дисфункции почек (уменьшение клиренса креатинина <30 мл/мин) и при высоком риске геморрагических осложнений (длительность действия нефракционированного гепарина более короткая и поэтому его можно быстрее отменить в случае развития кровотечения). Из низкомолекулярных гепаринов рекомендованы: эноксапарин. (1 мг/кг каждые 12 ч или 1,5 мг/кг 1 раз в сутки), тинзапарин (англ.)русск. (175 МЕ/кг 1 раз в сутки). У больных с онкологическими заболеваниями можно использовать дальтепарин . (200 МЕ/кг 1 раз в сутки).
Также желательно уже в первый день введения антикоагулянтов прямого действия (гепарины или фондапаринукс) назначить варфарин. При достижении уровня международного нормализованного отношения (МНО) 2—3 и удержании его на таком уровне не менее 2 суток прямые антикоагулянты отменяют (но не ранее, чем через 5 суток от начала их применения). Начальная доза варфарина — 5 или 7,5 мг 1 раз в сутки. Пациентам моложе 60 лет и без серьёзной сопутствующей патологии допустима начальная доза 10 мг. Приём варфарина продолжают не менее 3 месяцев.
Цель реперфузионной терапии — удаление тромба и восстановление нормального лёгочного кровотока. Чаще всего для этого применяют тромболитическую терапию. Её рекомендуют проводить больным высокого риска. Некоторые авторы допускают применение тромболизиса при умеренном риске, однако польза такой терапии в этой группе больных в настоящее время не ясна. Применяют следующие препараты:
Стрептокиназа — нагрузочная доза 250 000 МЕ в течение 30 минут, затем 100 000 МЕ в час в течение 12-24 ч или ускоренная схема 1,5 млн МЕ в течение 2 ч
Урокиназа — нагрузочная доза 4400 МЕ/кг массы тела в течение 10 мин, затем 4400 МЕ/кг массы тела в час в течение 12—24 ч или ускоренная схема 3 млн МЕ в течение 2 ч
Альтеплаза — 100 мг на протяжении 2 ч или ускоренная схема 0,6 мг/кг массы тела на протяжении 15 мин (максимальная доза 50 мг)
Кровотечение — основная проблема тромболитической терапии. Массивное кровотечение развивается в 13% случаев, в 1,8% — внутримозговое кровоизлияние.
Хирургические методы
Хирургическое удаление тромба (тромбэктомия) рассматривают как альтернативный метод лечения ТЭЛА высокого риска, когда тромболитическая терапия противопоказана. Больным с высоким риском рецидива и при абсолютных противопоказаниях к антикоагулянтной терапии возможна установка кава-фильтров[22]. Они представляют собой сетчатые фильтры, которые улавливают отрывающиеся от стенки тромбы и предотвращают их попадание в лёгочную артерию. Кава-фильтр вводят чрескожно, чаще через внутреннюю яремную или бедренную вену, и устанавливают ниже почечных вен (выше — при наличии тромбов в почечных венах)
30. Синдром Педжета - Шреттера. Определение понятия. Причины острого тромбоза подключичной вены. Клиника. Диагностика. Лечение.
Синдромом Педжета-Шреттера называют острый тромбоз проксимальных отделов подключичной вены с распространением его на подмышечную вену и вены плеча и нарушением венозного оттока в верхней конечности. Развитию заболевания способствуют топографоанатомические особенности подключичной вены,- расположенной в окружности костных и сухожильно-мышечных образований. При сильных напряжениях мускулатуры плечевого пояса, сочетающихся с движениями в плечевом суставе, уменьшаются размеры подключичного пространства и вена оказывается сдавленной между ключицей и I ребром. Особенно благоприятные условия для нарушения оттока по подключичной вене, а следовательно, и тромбообразования возникают при высоком стоянии I ребра, гипертрофиях подключичной мышцы и мышечно-сухожильной части малой грудной мышцы. Клиника и диагностика: синдром Педжета - Шреттера-Кристелли наблюдается преимущественно у людей в возрасте 20-40 лет с хорошо развитой мускулатурой, занимающихся спортом или тяжелым физическим трудом. Основными клиническими признаками острого тромбоза подключичной вены являются выраженный отек, цианоз, напряжение и расширение подкожных вен верхней конечности и плечевого пояса соответствующей стороны (чаще справа), боли. Появлению этих симптомов обычно предшествует значительная физическая нагрузка.
Отек характеризуется плотностью и отсутствием ямок при надавливании. Нередко он захватывает не только руку и плечевой пояс, но и переходит на верхнюю половину грудной клетки. Расширение и напряжение подкожных вен в ранние сроки заболевания заметно лишь в области локтевой ямки. Впоследствии локализация расширенных вен соответствует границам распространения отека. Цианоз кожных покровов наиболее выражен в области кисти и предплечья.
При распространении тромбоза на подкрыльцовую и плечевую вены течение заболевания становится тяжелым. Нарастающий отек тканей в ряде случаев ведет к сдавливанию артериальных стволов, вследствие чего ослабевает пульс на лучевой -артерии и снижается температура конечности. Нарушения артериального кровообращения иногда настолько значительны, что возникает опасность развития гангрены.
После стихания острых явлений наступает обратное развитие клинической картины.
Однако у некоторых больных полного регресса симптомов заболевания не происходит, что позволяет выделить хроническую стадию синдрома.
Диагностика острого тромбоза подключичной вены в большинстве случаев не представляет трудностей. Она основывается на указанных выше симптомах и на частой связи заболевания с физической нагрузкой. Ценным методом исследования, позволяющим судить о локализации и распространенности тромбоза, о степени развития коллатеральных сосудов, является флебография, при которой контрастное вещество вводят в кубитальную вену или в одну из поверхностных вен тыльной поверхности кисти.
В острой стадии заболевания проводится преимущественно консервативное лечение с применением фибринолитических и антикоагулянтных препаратов, ангиопротекторов, спазмолитиков, аналгетиков, компрессионной терапии. Показания к хирургическому лечению определяются в зависимости от тяжести клинических проявлений и обычно возникают при угрозе развития венозной гангрены, выраженных регионарных гемодинамических нарушениях. При острых тромбозах подмышечной и подключичной вен, не поддающихся консервативной терапии, выполняется тромбэктомия, оптимальными сроками для которой являются первые дни от момента развития клинической картины заболевания. Вопрос о реконструктивных вмешательствах решается в первые два месяца от начала заболевания, так как венозная гипертензия является важным фактором для обеспечения функции шунта, поэтому более оправдано раннее применение реконструктивных операций, когда пути коллатерального оттока крови еще недостаточно развиты.
31. Грыжи живота. Определение. Элементы грыжи живота. Классификация грыж живота по происхождению и локализации. Общая симптоматика грыж. Редкие формы грыж живота.
ГРЫЖИ ЖИВОТА — выпячивание из брюшной полости внутренностей вместе с покрывающим их пристеночным листком брюшины через "слабые» места брюшной стенки под кожу (наружные грыжи) или в различные карманы и сумки брюшины (внутренние грыжи). Различают наружные и внутренние грыжи.
Наружные грыжи. Грыжами называется выхождение брюшных органов, покрытых пристеночной брюшиной, через дефекты в брюшной стенке под кожу (в отличие от ложных грыж, не имеющих брюшинного покрытия, например, так называемые грыжи пупочного канатика, или выпадения внутренностей наружу – эвентерации).
Внутренние грыжи – выхождение брюшных внутренностей в различные карманы брюшины или брыжейки, или через отверстия диафрагмы – в грудную полость (при этом органы покрыты брюшиной).
I/ по происхождению – врожденные и приобретенные (травматические и после операционные);
2/ по локализации – паховые, бедренные, пупочные, белой линии (чаще), поясничные, промежностные, спигелиевой линии (реже).
3/ по течению – полные и неполные, неосложненные и осложненные.
В грыже различают – грыжевые ворота, грыжевой мешок, грыжевое содержимое и грыжевые оболочки.
Грыжевые ворота – дефект (отверстие) в брюшной стенке, через которое выходит грыжа. Чаще всего это врожденные "слабые места": место выхода семенного канатика, пупочного канатика, сосудов, нервов; при приобретенных – образованные в результате травм и операций. Форма их различна – округлая, овальная, щелевидная, треугольная. По размерам различают малые (до 2 см в диаметре), средние (2-4 см) и большие (свыше 4 см в диаметре). Они могут быть в виде каналов или кольца.
Грыжевой мешок – выпячивание париетальной брюшины (в виде дивертикулов) через грыжевые ворота. По форме бывают грушевидные, цилиндрические, шаровидные, в виде "песочных часов", многокамерные. Различают устье, шейку, тело и дно. Грыжевой мешок в недавно образованных грыжах – тонкий, полупрозрач-ный, гладкий – неизмененная брюшина; в застарелых – плотный, со сращениями, рубцово изменен, снаружи часто покрыт предбрюшинным жиром.
Грыжевое содержимое – любой орган брюшной полости, чаще всего тонкий кишечник и сальник, реже отделы толстого кишеч-ника, снабженного брыжейкой (слепая, поперечно-ободочная, сигма), червеобразный отросток, жировые подвески, трубы матки и яичник. Грыжевым содержимым при разной локализации грыж могут быть практические любые органы брюшной полости. Если в грыжевой мешок опускается орган, частично покрытый брюшиной (слепая кишка, мочевой пузырь), он может составлять одну из стеной грыжевого мешка- это, так называемая, скользящая грыжа .
Оболочки грыжевого мешка – неодинаковы в разных грыжах: это могут быть предбрюшинная клетчатка, фасции (поверхностная, поперечная), волокна мышц (m. cremaster), элементы семенного канатика
Заболевание развивается постепенно, редко сразу после физического перенапряжении, кашля.
Субъективные ощущения: а/ боли разной интенсивности и иррадиации, усиливаются в вертикальном положении, при физическом напряжении. Боли более выражены в начальном периоде, иногда могут отсутствовать, б) диспепсические явления – тошнота, рвота, отрыжки, запоры; в/ дизурия (при скользящих грыжах) – наблюдаются не всегда.
Объективные данные: I/ Наличие грыжевого выпячивания – припухлости шаровидной или овальной формы, с неизмененной кожей, в характерном месте, появляющаяся в вертикальном положении или при натуживании; 2/ вправимость ее (в лежачем положении), самопроизволь-но или рукой – классический признак грыжи; 3/ наличие грыжевых ворот 4/ феномен кашлевого толчка; 5/ данные перкуссии (тимпанит при наличии в грыжевом мешке кишки, тупость при наличии сальника); 6/ данные аускультации – урчание, особенно в момент вправления кишки; 7/ "Шприц-феномен" – при вправлении сальника.
Наиболее трудна диагностика грыж в начальном периоде, когда они не контурируются или с трудом выходят. Необходимо тщательное исследование в поисках грыжевых ворот и канала в положении лежа при расслабленной брюшной стенке, определение "феномена кашлевого толчка".
Запирательные грыживыходят из брюшной полости через запирательное отверстие таза. Canalis obturatorius имеет внутреннее и наружное отверстия. Его ширина 1 см, длина 2,5–3 см. Грыжевой мешок формируется со стороны таза в области запирательной ямки, затем внедряется в расширенное внутреннее отверстие запирательного канала, проходит его и выходит через внутреннее отверстие на медиальную поверхность бедра под приводящими мышцами.
Поясничные грыжи (herniae lumbales)Выходят из брюшной полости через заднюю её стенку, чаще в области пространства Грюнфельда-Лесгафта и треугольника Пети. Они встречаются исключительно редко.
Промежностные грыжи (herniae perineales)Выходят из брюшной полости на промежность через дефекты диафрагмы таза. Встречаются исключительно редко. Различают врождённые и приобретенные промежностные грыжи. Врождённые грыжи являются следствием аномалий в развитии мускулатуры тазового дна, приобретенные – возникают под влиянием причин, среди которых выделяют: а) слабость тазового дна; б) нарушение целостности тазового дна после оперативных вмешательств или травм; в) наличие внутритазовой, субперитонеальной опухоли . По анатомическому расположению бываютпередние и задние промежностные грыжи. Граница их деления – межседалищная линия или глубокая поперечная мышца промежности. Грыжи, выходящие впереди этой мышцы, называют передними, а выходящие сзади – задними. Передняя промежностная грыжа у женщин развивается из пузырно-маточного углубления брюшины и проходит в щель между m. constrictor ani и m. ischiocavernosus. Далее она расслаивает ткани, проходит в большую половую губу, выпячивая центральную её часть. У мужчин передние промежностные грыжи практически не наблюдаются. Этому препятствует плотная мочеполовая перегородка с отверстием только для мочеиспускательного канала. Задняя промежностная грыжа у мужчин начинается из пузырно-прямокишечного углубления брюшины, у женщин – из маточно-прямокишечного. Далее грыжа проходит кзади от межседалищной линии и через межкишечные щели выходит в клеточное пространство седалищно-прямокишечной впадины. Наиболее частым местом прохождения грыжи через диафрагму таза являются щели между подвздошно-копчиковой мышцей и мышцей, поднимающей задний проход, между подвздошно-копчиковой и копчиковой мышцами, а также щели в мышце, поднимающей задний проход.
Седалищные грыжи (hernia ischiadicae).Грыжевое выпячивание выходит из брюшной полости через большое или малое седалищные отверстия. В связи с этим, выделяют три формы: а) седалищная грыжа, выходящая над грушевидной мышцей (hernia suprapiriformis); б) седалищная грыжа, выходящая под грушевидной мышцей (hernia infrapiriformis); в) седалищная грыжа, выходящая через малое седалищное отверстие (hernia spinotuberosa
32. Показания и противопоказания к грыжесечению. Основные этапы операции грыжесечепия. Принципы надежной пластики грыжевых ворот.
В основном все грыжи должны быть устранены, если местный или системный статус больного предвещает надежный исход. Возможным исключением из этого правила является грыжа, имеющая широкую шейку и мелкий мешок, т. е. признаки, указывающие на возможность медленного увеличения грыжи. Грыжевые бандажи и хирургические ремни успешно используют при лечении небольших грыж в ситуации, когда операция противопоказана, но применение грыжевых бандажей не рекомендуется больным, обладающим бедренными грыжами.
Противопоказания к операции: абсолютные – острая инфекция, тяжелые заболевания – туберкулез, злокачественные опухоли, выраженная дыхательная и сердечная недостаточность и пр. Относительные – ранний возраст (до полугода), состояние одряхления, последние 2-3 месяца беременности, стриктуры уретры, аденома предстательной железы (грыжесечение производится после их устранения).
Операция во всех случаях складывается из двух этапов: I/ собственно грыжесечение – выделение грыжевого мешка, вскрытие его, вправление внутренностей, прошивание и перевязка мешка в области шейки и отсечение его – производится одинаково при всех формах грыж; 2/ пластика (ушивание) грыжевых ворот – производится различно даже при одной и той же форме грыж, в зависимости от этого различают разные методы грыжесечения.
Обезболивание – традиционно местное (новокаин или лидокаин) – при небольших грыжах у взрослых, наркоз применяется при всех других грыжах у взрослых, в том числе осложненных больших послеоперационных грыжах и у невропатов, а также у детей.
Предоперационная подготовка- гигиеническая ванна и бритьё операционного поля, очистительная клизма накануне операции. В послеоперационном периоде – профилактика легочных осложнений, борьба с метеоризмом. Сроки вставания варьируют в зависимости от особенностей больного и операции.
Последний наиболее важный этап операции - пластику грыжевых ворот производят различными способами: 1) путем сшивания местных однородных тканей (аутопластические методы); 2) с использованием дополнительных биологических или синтетических материалов (аллопластические методы).
33. Косая паховая грыжа. Клиническая картина. Диагностика. Дифференциальный диагноз. Методы операций. Врожденная паховая грыжа.
Косые паховые грыжи образуются в результате выпячивания грыжевого мешка через внутреннее паховое кольцо, соответствующее латеральной паховой ямке. Грыжевой мешок при этом покрыт общей влагалищной оболочкой семенного канатика и повторяет его ход.
В зависимости от стадии развития принято различать следующие формы косых паховых грыж (по А.П. Крымову): 1) начальная грыжа, при которой мешок определяется только в паховом канале; 2) канальная форма - дно мешка доходит до наружного отверстия пахового канала; 3) канатиковая форма - грыжа выходит через наружное от верстие пахового канала и располагается на различной высоте семенного канатика; 4) паховомошоночная грыжа - грыжевой мешок с содержимым опускается в мошонку (у женщин - в клетчатку большой половой губы).
Врожденные паховые грыжи всегда являются косыми. Они развиваются в случае незаращения влагалищного отростка брюшины. Последний, сообщаясь с полостью брюшины, образует грыжевой мешок. На дне грыжевого мешка лежит яичко, поскольку собственная его оболочка является одновременно внутренней стенкой грыжевого мешка. Врожденные паховые грыжи нередко сочетаются с водянкой яичка или семенного канатика.
Диагноз паховой грыжи обычно не представляет затруднений. Характерным объективным признаком является выпячивание передней брюшной стенки в паховой области, увеличивающееся при нату живании и кашле. При косой паховой грыже оно имеет продолговатую форму, располагается по ходу пахового канала, часто опускается в мошонку.
Пальцевое исследование грыжевого канала позволяет определить его направление и дифференцировать вид грыжи. При косой паховой грыже палец не опре деляет наличия кости при продвижении его по паховому каналу, так как этому мешают мышечно-апоневротические элементы пахового треугольника. Не извлекая пальца из грыжевого канала, больного просят потужиться или покашлять - определяют симптом кашлевого толчка. Дифференциальная диагностика. Паховую грыжу следует дифференцировать от бедренной грыжи, водянки оболочек яичка, кисты семенного канатика и нукова канала, крипторхизма, варикоцеле, пахового лимфаденита, опухолей в зоне пахового канала. При дифференцировании грыжи, водянки, опухоли яичка целесообразно применять метод трансиллюминации. Источник света (фонарик) устанавливают с одной стороны мошонки, а с другой стороны с помощью какой-либо трубочки определяют свечение. При грыже и опухоли яичка свечения нет, а при водянке оно определяется. Для крипторхизма характерны высокое расположение «опухоли» у корня мошонки, несмещаемость ее и невозможность вправления в брюшную полость.
Наличие паховой грыжи является показанием к оперативному лечению. Способов восстановления и реконструкции брюшной стенки при паховых грыжах предложено более 200. Условно их можно разделить на три группы:
• Методы укрепления передней стенки пахового канала без рассечения апоневроза наружной косой мышцы живота. В эту группу входят способы Ру, Ру-Оппеля, Краснобаева. Применяются они при неосложненных паховых грыжах в детском возрасте.
• Методы, направленные на укрепление передней стенки пахового канала после рассечения апоневроза наружной косой мышцы живота (способы операции Мартынова, Жирара, Спасокукоцкого, Кимбаровского и др.).
3. Методы герниопластики, связанные с укреплением задней стенки пахового канала и перемещением семенного канатика. В эту группу входят способы Бассини, Кукуджанова, Мак-Вея, Шулдайса, Постемпского и др.
При выборе метода герниопластики необходимо помнить, что в генезе формирования паховых грыж ведущую роль играют не слабость апоневроза наружной косой мышцы живота и расширение наружного пахового кольца, а ослабление задней стенки пахового канала и увеличение диаметра его глубокого отверстия. Исходя из этой предпосылки, при всех прямых, большинстве косых грыж и рецидивных грыжах следует пользоваться методами пластики задней стенки пахового канала. Укрепление передней его стенки может быть при менено у детей и молодых мужчин при небольших косых паховых грыжах. Целесообразность такой хирургической тактики подтверждена статистикой отдаленных результатов грыжесечения.
Особенность операции при врожденной паховой грыже заключается в методике обработки грыжевого мешка. Последний выделяют у шейки, перевязывают и пересекают. Дистальную часть мешка не удаляют, а рассекают ее по всей длине вдоль, затем выворачивают и сшивают позади семенного канатика и яичка (аналогично операции Винкельмана при водянке яичка). Пластику пахового канала производят по одному из перечисленных выше методов.
Последовательность операции по поводу паховой грыжи однотипна при различных методах и состоит из следующих этапов:
Первый этап - формирование доступа к паховому каналу. Обнажение пахового канала достигается разрезом кожи, производимой параллельно паховой связке и выше ее на 2 см длиной около 10-12 см. Соответственно ране рассекается апоневроз наружной косой мышцы живота и обнажается пупартова связка.
Второй этап - выделение из окружающих тканей и удаление грыжевого мешка. Прошивание шейки мешка перед его отсечением производят или снаружи, или изнутри кисетным швом, но обязательно под контролем глаза.
Третий этап - ушивание глубокого пахового отверстия до нор мальных размеров (0,6-0,8 см) при его расширении или разрушении.
Четвертый этап операции - пластика пахового канала.
Большое количество операций, предложенных для лечения паховых грыж, отличается друг от друга лишь завершающим этапом -способом пластики пахового канала.
34. Прямая и косая паховые грыжи (анатомические и клинические различия).. Причины рецидива грыж. Методы операций.
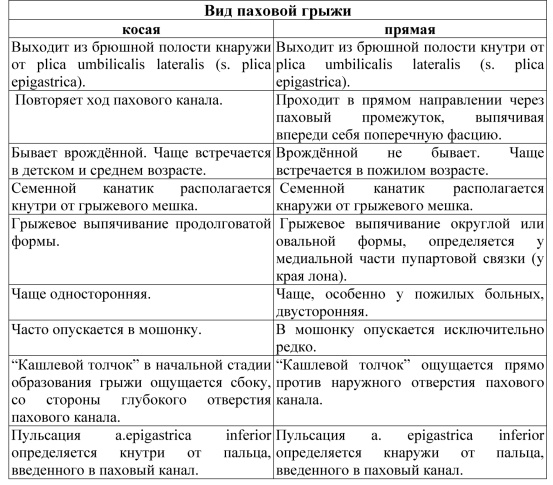
Причины рецидивирования паховых грыжмногообразны. Их можно систематизировать следующим образом:
1) причины, существующие до операции; 2) причины, зависящие от вида произведенной операции и её технического исполнения; 3) причины, возникшие в послеоперационном периоде.
К первой группе причин рецидивовотносятся:
1) поздняя операция при наличии значительных изменений тканей паховой области (давно замечено [А.И. Барышников, 1965], что чем дольше существует грыжа, тем более глубокие морфологические изменения она вызывает в паховом канале, тем чаще возникают рецидивы в послеоперационном периоде);
2) пожилой возраст больного (у этого контингента больных рецидивные грыжи наблюдаются наиболее часто, что связано, прежде всего, с прогрессирующими дегенеративными изменениями в тканях паховой области: особенно демонстративны в этом отношении результаты исследований Ю.Н. Нестеренко и Ю.Б. Салова (1980), которые представлены в табл. 13);
3) наличие сопутствующих хронических заболеваний, вызывающих резкие колебания внутрибрюшного давления (гипертрофия предстательной железы, стриктура уретры, хронические запоры, хронический бронхит, эмфизема лёгких и т.д.);
4) недостаточное обследование и санация больного перед операцией с оставлением в организме очагов инфекции, которые могут привести к осложнениям послеоперационного периода (хронический тонзиллит, гнойничковые и инфекционные заболевания).
Ко второй группе причин рецидивовотносятся:
1) неправильный выбор метода операции, без учёта патогенетических условий образования грыжи и тех изменений в паховом канале, которые возникают у больных с паховыми грыжами (например, укрепление при прямых и рецидивных грыжах только передней стенки пахового канала, оставление расширенного глубокого отверстия пахового канала и высокого пахового промежутка);
2) грубые дефекты оперативной техники (недостаточный гемостаз, недостаточно высокое выделение грыжевого мешка, просмотр второго грыжевого мешка, соскальзывание лигатуры с культи грыжевого мешка, оставление неушитой поперечной фасции или разрушение её во время операции, сшивание тканей с большим натяжением, подшивание к паховой связке поверхностной фасции вместо апоневроза наружной косой мышцы, подшивание к паховой связке не всей толщи мышц, а лишь поверхностного слоя, недостаточное отделение сшиваемых тканей от жировой клетчатки, повреждение сосудов и нервов). При аллопластических способах операций наиболее частой причиной осложнений является применение пластических материалов, вызывающих высокую тканевую реакцию.