
Категории:
АстрономияБиология
География
Другие языки
Интернет
Информатика
История
Культура
Литература
Логика
Математика
Медицина
Механика
Охрана труда
Педагогика
Политика
Право
Психология
Религия
Риторика
Социология
Спорт
Строительство
Технология
Транспорт
Физика
Философия
Финансы
Химия
Экология
Экономика
Электроника
Алгоритм надання допомоги при АШ
Передмова
Протоколи надання медичної допомоги при алергічних захворюваннях вперше були створені в Україні і затверджені Міністерством охорони здоров»я у 2005 році (для дитинства) і у 2006 році ( для дорослих). За збіглий час багато чого змінилося в охороні здоров»я взагалі і у алергології, зокрема. Розуміючи це, починаючи з 2007 року, алергологи України робили спроби оновити і розширити ці нормативні документи (додавши стандарти, клінічні настанови), але обмежені можливості, відсутність будь-якої штатної структури у алергологічній службі України, інші перепони не дозволяли цього зробити.
Однак, нагальна потреба у цьому існує, в зв»язку з цим, не полишаючи працювати в руслі стратегічних вимог Мінздоров»я щодо розширених клінічних настанов, які неодноразово змінювалися, президія Асоціації алергологів України (ААУ) на 3 з»їзді алергологів України власним рішенням і рішенням всієї спільноти алергологів (попередньо детально обговоривши ці питання) затвердили редакцію оновлених протоколів надання медичної допомоги як для дорослих, так і для дітей, хворих на алергічні захворювання.
Ці документи мають, на наш погляд, важливе значення не тільки для алергологів України, а також для лікарів, які надають допомогу хворим на алергію, оскільки складені в руслі світових подібних документів, спираються на принципи доказової медицини, відповідні вітчизняні і міжнародні документи та практичний досвід.
Створені протоколи є, безперечно, колективним надбанням, але, на наш погляд, було справедливим в кінці кожного протоколу вказати призвіща тих фахівців, які є лідерами в цьому розділі алергології і внесли найбільший вклад у створення цього документу.
Окрім цього, видаючи цю збірку, з метою зробити видання більш корисним для практичних лікарів, після кожного протоколу ми навели рецептуру лікарських засобів, які є актуальними для даної патології.
Професор Б.Пухлик
«ЗАТВЕРДЖЕНО» «ЗАТВЕРДЖЕНО»
Президією Асоціації Ш З’ЇЗДОМ АЛЕРГОЛОГІВ
алергологів України УКРАЇНИ
16.09.2011 29.09.2011 р.
П Р О Т О К О Л И
надання медичної допомоги хворим на алергічні захворювання
1. Дорослим:
1.1. На алергічний риніт.
1.2. На поліноз.
1.3. На алергічну бронхіальну астму.
1.4. На інсектну алергію.
1.5. На кропив»янку і ангіоневротичний набряк.
1.6. На медикаментозну алергію.
1.7. На ГОТАР (гострі токсико-алергічні реакції) на лікарські засоби.
1.8. На анафілактичний шок.
2.Дітям:
2.1. На алергічний риніт/
2.2. На алергічну бронхіальну астму.
2.3. На кропив»янку і ангіоневротичний набряк.
2.4. На атопічний дерматит.
2.5. На анафілактичний шок.
П Р О Т О К О Л И
надання медичної допомоги хворим на АЗ дорослим
П Р О Т О К О Л
надання медичної допомоги хворим на алергічний риніт
Перелік скорочень, що використовуються в протоколі:
АБА – алергічна бронхіальна астма
АГ – алерген, алергени
АР – алергічний риніт
АД – атопічний дерматит
БА – бронхіальна астма
САР – сезонний алергічний риніт
ЦАР – цілорічний алергічний риніт
ІГКС – інгаляційні глюкокортикостероїди
СІТ – алерген-специфічна імунотерапія алергенами
А 1. Паспортна частина
А1.1. Діагноз – алергічний риніт (АР)
Формулювання діагнозу:
Алергічний риніт, цілорічний, легкий перебіг, неускладнений, гиперчутливість до алергенів домашнього пилу.
Алергічний риніт, цілорічний, важкий перебіг, ускладнений поліпозом, гиперчутливість до алергенів пір’я подушок, кліща Acarus syro.
А1.2. Коди стану або захворювання
Коди МКХ-10:
J30 Вазомоторний та алергічний риніт.
J30.1 Алергічний риніт, що викликаний пилком рослин.
J30.2 Інші сезонні алергічні риніти.
J30.3 Інші алергічні риніти.
J.30.4 Алергічний риніт неуточнений.
1.Ознаки та критерії діагностики.
Алергічний риніт (АР) -інтермітуюче чи постійне запалення слизової оболонки носа і його пазух, обумовлене дією алергенів, що характеризується тривалим закладенням, виділеннями, свербiжем носа, чханням (необов»язкова наявність всіх симптомів).
Виділяють 2 основних форми АР: сезонний(при полінозі) - САР або інтермітуючий АР та цілорічний (або персистуючий) АР- ЦАР. Можливий також професійний АР,однак ця форма зустрічається рідко.
В свою чергу ці форми поділяються в за видом причинного алергену, ступенем важкості (легка, середньоважка і важка), за стадією захворювання (загострення, ремісія) і наявністю ускладнень.
В значній частині випадків АР супроводжують очні симптоми, які також бажано вказувати у діагнозі («алергічний кон»юнктивіт»).
Перебіг Характеристика
Легкий - відсутність впливу захворювання на загальний стан, працездатність чи відпочинок хворих. Застосування лікарських препаратів – епізодичне.
Середньо-важкий – симптоматика АР ліквідується чи мінімізується, якість життя нормалізується при застосуванні відповідних лікарських препаратів.
Важкий - застосування лікарських засобів не ліквідує клінічні прояви (чи впливає на них в незначній мірі) і суттєво не поліпшує якість життя хворих.
Ускладнення – полісенсибілізація (коли виникає гіперчутливість до алергенів різного походження), неспецифічна гіперреактивність, синусит, поліпоз носа, гострий та хронічний середній отит. Можлива трансформація АР в бронхіальну астму (БА) або одночасне існування обох захворювань.
Поширеність АР серед населення різних країн коливається між 7% - 22%, в Україні – за даними офіційної статистики 0,2-0,4%, за науковими даними і розрахунками 5-7% (поширеність САР), 4-8% - поширеність ЦАР.
Обов’язкові обстеження.
1.Збирання скарг і анамнезу (сезонний характер нежиті, погіршення у суху погоду, поза приміщенням – для сезонного АР (САР), цілорічна симптоматика, погіршення стану у приміщенні – для цілорічного АР (ЦАР); обтяжена спадковість щодо алергії, ефективність антигістамінних препаратів тощо)
2.Огляд алерголога (з метою уточнення приналежності захворювання до алергічних захворювань (АЗ), визначення групи алергенів, до яких є гиперчутливість – шляхом проведення шкірного тестування алергенами.
3.Огляд оториноларинголога (ЛОР) з метою виключення неалергічних хронічних захворювань носа – вазомоторного, поліпозного, інфекційного риніту, його вроджених вад, ускладнень.
4.Рентгенологічне (рентгенографія, звичайна чи комп’ютерна томографія), дослідження носа і навколоносових пазух.
Додаткові обстеження.
1.При неможливості постановки тестів in vivo, їх неоднозначній трактовці - постановка тестів in vitro (визначення специфічного IgE).
2.В окремих випадках, коли шкірні і лабораторні проби з алергенами сумнівні, проводять провокаційні проби з суб’єктивною та об’єктивною реєстрацією погіршення носового дихання (звичайна або акустична риноманометрія).
3. Цитологічне дослідження мазку-відбитку зі слизової оболонки носа (виявлення гіпереозинофілії).
4.Бактеріологічне дослідження зі слизової оболонки носа (для виключення інфекційного риніту).
5. Ендоскопічне обстеження порожнини носа ( при наявності патології, яку складно виявити іншим способом).
6. Консультація офтальмолога (при вираженому кон’юнктивальному синдромі) або інших спеціалістів при наявності вражень інших органів (при САР можуть бути уретрити, цистити, дерматити, симптоматика з боку центральної нервової системи тощо).
7.Визначення загального IgE (зазвичай з метою диференціальної діагностики).
Рисунок 1
Алгоритм виявлення і лікування хворих на алергічний риніт (АР)
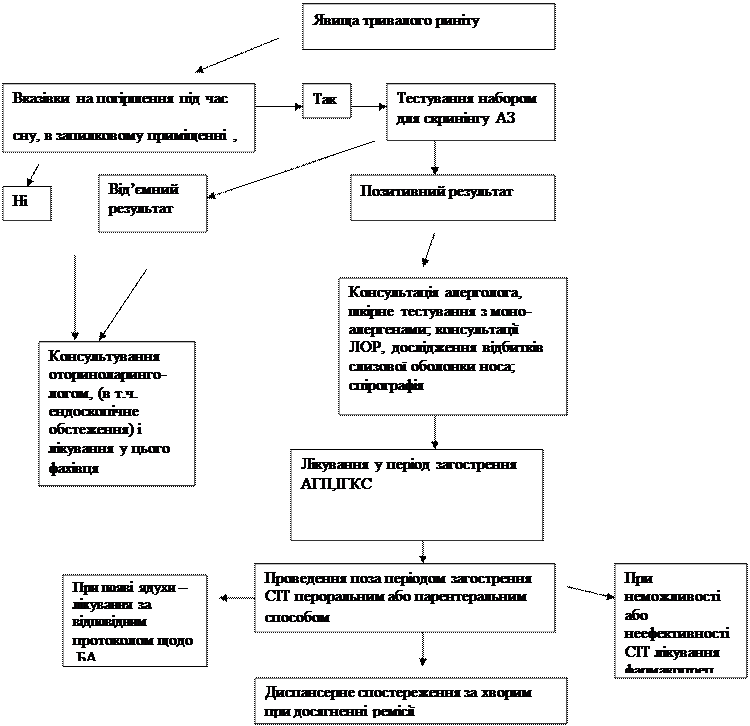
Умови надання медичної допомоги
Хворі з АР, незалежно від форми, мають обстежуватися і лікуватися в в амбулаторних умовах. В умовах стаціонару можуть лікуватися хворі на АР, у яких виникло ускладнення у вигляді гострого перебігу БА або про потребі проведення початкового етапу парентеральної специфічної імунотерапії (СІТ) алергенами, якщо хворий не має змоги щоденної явки до лікаря.
Весь комплекс лікування АР передбачає: 1 – освіту хворих і співпрацю з ними, 2- елімінаційні заходи, 3-фармакотерапію і 4-алерген-специфічну імунотерапію. Позиції 1, 2, 3 можуть здійснюватися лікарями незалежно від їх спеціальності, позиція 4 - здійснюється виключно алергологами, причому позиції 3 і 4 в залежності від перебігу АР можуть мінятися місцями.
1. Освіта хворих і співпраця з нимиє нерозривними і проводяться шляхом колективних занять, популярних передач у ЗМІ, друкованих виданнях, інтернеті. Зміст основних заходів при АР і інших АЗ, повинен включати елімінаційні заходи, особливості поведінки при проведенні СІТ, сутність фармакотерапії.
2.Елімінаційні заходиздійснюються за порадами лікаря безпосередньо хворим. Тому освіта хворих, співпраця з ними ("комплайнс") є дуже важливим заходом і, в певній мірі, впливає на прогноз АР. В принципі, елімінаційні заходи, як складова частина профілактики АР, має починатися якомога раніше (ще до народження дитини, яка має вірогідність захворіти на АЗ) і включає санацію житла, раціонального харчування, здорових звичок та безпосередніх профілактичних заходів при встановленні діагнозу певного виду АР (див. також протокол щодо полінозу) При цілорічному АР хворим слід запропонувати:
- використовувати спеціальні чохли для постілі, замінити килимові покриття лінолеумом, паркетом, пластиком;
- прати білизну в гарячій воді (не нижче 70 º С), краще з використанням спеціальних акарицидних добавок. Всі речі, що знаходяться в спальні, промивати теплою водою кожні два тижні (включаючи килими), підтримувати вологість у квартирі до 50%;
- не використовувати пір'яну подушку і перини, щільно закривати двері платяних шаф, не залучати хворого до збирання у квартирі, виключити всі «пилозбірники», тобто, предмети і речі, на яких осідає пил і регулярно протирати зсередини висувні ящики шафи;
застосовувати спеціальні препарати для знищення кліщів і продуктів їх життєдіяльності, взимку періодично виносити речі на мороз, опромінювати УФО;
-використовувати пилососи з «водяним замком» або фільтрами «НЕРА»;
-. купувати стільці і табурети з сидіннями і спинками, обтягнутими не тканиною, а шкірою або шкірзамінником, чи взагалі дерев'яні або пластикові;
- не забувати вчасно чистити побутові кондиціонери, боротися з цвіллю;
- при приготуванні їжі віддавати перевагу електроплитам, користуватися витяжками над плитою, готувати їжу у відсутності хворого;
- не заводити і не утримувати хатніх тварин, домашніх птахів тощо.
Крім того, в приміщенні бажано не курити, не користуватися освіжувачами повітря та інсектицидами, засобами побутової хімії, виключити м'які іграшки, тварин, боротися з тарганами (не за допомогою інсектицидів).
При ідентифікації професійного АР слід рекомендувати зміну професійної діяльності.
Б.Лікування.
1.Сезонний АР (САР):
У сезон пилкування.
При легкому перебігу – застосування неседативних антигістамінних препаратів (рівень доказовості 2++), кромонів (3-4), при середньо-важкому і важкому – інтраназальних глюкокортикостероїдів (ІГКС) – 1++, які, при потребі, можна сполучати з неседативними антигістамінними препаратами (1++). При вираженому кон’юнктивальному синдромі – застосування очних крапель з антигістамінними ( 2+) або гормональними (1+) препаратами.
1.2. Поза сезоном пилкування
Призначення специфічної імунотерапії (СІТ) різними методами (пероральним, парентеральним, назальним) при відсутності протипоказань.
2.Цілорічний АР (ЦАР).
2.1.При легкому перебігу ЦАР і виявленні обмеженого кола причинних алергенів - призначення СІТ різними методами – 1++ (при потребі – на фоні попереднього лікування антигістамінними препаратами, ІГКС). Згідно «Европейської декларації по імунотерапії» Генасамблеї ЕААСІ (2011), алерген-специфічна імунотерапія (СІТ) зараз є єдиним методом медичного втручання, який потенційно може впливати на природний розвиток АЗ, включаючи ЦАР, що доведено багатьма роками клінічних досліджень і мета-аналізу. Стандартом є парентеральна СІТ, у якості альтернативи ін’єкціям доцільно поводити під’язичну, або, як це прийнято в Україні, пероральну СІТ . Парентеральна СІТ проводиться водно-сольовими розчинами стандартизованих алергенів (бажано, щоб кількість причинних алергенів не перевищувала 4), або за допомогою комплексу (міксу) стандартизованих алергенів, що введені до складу цукрових драже.
СІТ починають із введення алергенів у тому розведенні, з яким при проведенні шкірних проб був отриманий негативний результат у порівнянні із попереднім позитивним результатом. При високій сенсибілізації до чинниково-значущих алергенів іммунотерапію можна розпочинати із введення менших концентрацій алергенів, тобто у розведенні 1:10 000 000 та навіть 1:100 000 000. При добрій переносимості першої ін’єкції алергену ( відсутня місцева реакція), при наступних ін’єкціях кожну нову дозу алергену збільшують на 0,1 чи 0,2 мл ( у дітей – на 0,05 мл) в залежності від рівня сенсибілізації. По завершенні введення алергену одного розведення переходять до наступного розведення, що містить алерген в більшій концентрації.
Виникнення після введення алергенних екстрактів місцевої реакції у вигляді папули діаметром більше 20 мм чи системної алергічної реакції вказує на необхідність сповільнення нарощування дози. Виникнення слабовиражених симптомів основного алергічного захворювання не є протипоказом для проведення СІТ. Призначення адекватної терапії в таких випадках дозволяє зняти алергічні симптоми і продовжити СІТ.
При досягненні порогової дози алергенних екстрактів імунотерапію продовжують підтримуючою дозою алергену.
Існують різноманітні схеми введення алергену: стандартна схема, прискорені схеми, курсове лікування алергенами тощо. Для проведення останніх варіантів СІТ доцільно планово госпіталізувати хворого до алергологічного стаціонару та одночасно провести необхідне обстеження, санувати вогнища хронічної інфекції, що особливо зручно для хворих із сільської місцевості або інших, у яких не має змоги отримувати цей спосіб лікування амбулаторно.
Щодо пероральної СІТ, яка застосовується в Україні і включає всі елементи під»язичної СІТ (SLIT), то, завдячуючи численним доказовим дослідженням останнього десятиріччя, Меморандуму WAO (2009), доведено, що вона за результатами і ефективністю не поступається парентеральному методу, але є значно безпечнішим методом, що дозволяє використовувати його хворим самостійно під дистанційним контролем алергологів. Перевагами цього методу є:
1.Менший ризик виникнення гіперчутливих реакцій.
2.Надходження алергену до імунокомпетентних клітин двома шляхами: через лімфоглоточне кільце і кишечник.
3.Менша потреба у контролі за лікуванням боку алерголога (відкривається можливість для проведення СІТ хворим, що мешкають на віддалі від алергологів ).
4.Зручність для медпрацівників та хворих.
5.Більша естетичність методу. Зменшується прошарок хворих, що відмовляються від СІТ, зростає кількість осіб, яким можна проводити багаторічні курси СІТ.
6.Краща можливість комбінувати з фармакотерапією і іншими методами СІТ.
7. Виключається небезпечність парентеральних інфекцій.
8. Нижча собівартість методу.
Критеріями ефективності СІТ можуть бути наступні параметри:
v Тривала ремісія (тільки за рахунок сполучення вдалої елімінації і СІТ) – 3-5 і більше років – відмінний результат.
v Ремісії середньої тривалості (1-3 роки, з легкими эпізодами кліники ЦАР) – добрий результат.
v Полегшення перебігу ЦАР з покращенням якості життя, зниженням потреби у фармакопрепаратах–задовільний результат.
Ефективність СІТ при ЦАР може бути дуже варіабельною в залежності від:
1) давності захворювання, кількості алергенів, до яких виявлено сенсибілізацію (особливо різних груп);
2) важкості перебігу ЦАР, можливості елімінації відповідних алергенів;
3) готовності хворого до тривалої співпраці;
4) способу проведення СІТ;
5) кількості та тривалості курсів лікування;
6) віку пацієнта та його індивідуальних особливостей.
Протипоказами до проведення СІТ, окрім важких соматичних, інфекційних захворювань є:
- наявність ускладнень ЦАР (поліпоз, полісенсибілізація, неспецифічна гіперреактивність);
- захворювання порожнини рота, шлунку, кишечнику (для пероральної СІТ).
Після проведення першого курсу СІТ (тобто, при настанні сезону пилкування «причинних» алергенів) у хворих на ЦАР, за даними вітчизняних доказових досліджень, % відмінних і добрих результатів сягає 50, через 2 роки – 60, через 3-5 років – 70-80%. При цьому при парентеральному методі СІТ частка небажаних явищ, які не потребують припинення лікування, сягає максимум 3-5% ( і то у перший рік, а в наступні –зменшується), при пероральному – тільки в перший рік сягає 1,5%.
Можливі різні схеми (тривалі, прискорені) форми проведення СІТ (рівень доказовості при парентеральному методі 1+, пероральному 1+, сублінгвальному 1+, комбінованому 1+). Бажано, щоб загальний курс СІТ сягав (включаючи підтримуючу терапію) 3-5 років. Курс СІТ парентеральний або комбінований (якщо сполучається парентеральне і пероральне введення різних груп алергенів), як основний, так і підтримуючий, призначається та проводиться виключно алергологом та спеціально підготовленим медперсоналом з метою запобігання та мінімізації побічних явищ, непрофесійного використання даного методу. Призначення курсу СІТ перорально проводиться виключно лікарем алергологом, підтримуючий - може проводитися підготовленими з цих питань лікарями (оториноларингологами, сімейними лікарями, терапевтами, педіатрами) під дистанційним контролем алергологів
СІТ проводиться в умовах алергологічного стаціонару при прискореній методиці, а також пацієнтам які мають поєднання декількох алергологічних захворювань (АР, БА, АД).
2.2. При середньо-важкому та важкому перебігу ЦАР - призначенняІГКС на строк 1-2 місяці ( тривалість - в залежності від ефективності їх дії) рівень доказовості 2+. При затиханні клінічних проявів ЦАР на фоні поступової відміни ІГКС - призначення СІТ різними методами. При неефективності СІТ (визначається після закінчення основного курсу імунотерапії) – проводиться постійне чи періодичне лікування ІГКС (2+).
2.3.При ускладнених формах ЦАР слід проводити його комплексне лікування таким чином:
1) при поліалергії, неспецифічній гіперреактивності, появі приступів ядухи - ІГКС, або комбінацією антигістамінних та лейкотриєнових препаратів (2+);
2) при ускладненні ЦАР інфекційними сінуситами - комплексне антибактеріальне лікування з наступним алергологічним та імунологічним обстеженням (при імунній недостатності – імунокорекція бактеріальними лізатами)- 3 , проведення спроби СІТ;
3) при ускладнені ЦАР поліпозом – тривале лікування ІГКС (до 3 місяців) – рівень доказовості 3-4, при неефективності- хірургічне втручання (3);
4) при одночасному лікуванні ЦАР і БА слід дотримуватися протоколів лікування цих захворювань (окремо), що прийняті в Україні.
У якості допоміжних засобів при АР можуть використовуватися деконгестанти (короткостроково), зрошування порожнини носа препаратами сольових розчинів, місцева імунокорекція бактеріальними лізатами, фізіотерапія та інші сертифіковані в Україні методи лікування, при умові об’єктивного контролю за їх ефективністю.
Хірургічні та напівхірургічні засоби, як самостiйні методи лікування, не застосовуються. Вони можуть бути виконані хворим на АР при деформаціі внутрішньоносових структур, розвитку гіпертрофічного риніту, поліпозу носа, тощо.
Критерії ефективності та очікувані результати лікування.
При лікуванні АР бажано досягти:
- ліквідації чи значного зменшення проявів АР (закладеності і виділень з носу, свербіжу, чхання), відновлення нюху;
- задовільної якості життя хворих на АР (здатність повноцінно працювати, навчатися і відпочивати);
- недопущення трансформування АР у БА;
- недопущення розвитку нових захворювань, або ускладнень (медикаментозний риніт, лікарська алергія, грибкові ураження, медикаментозний риніт тощо).
Вимоги до умов праці, відпочинку, реабілітації.
Спеціальних вимог немає, виключаючи випадки професійного АР. Періодично хворі на АР повинні проходити дослідження функції зовнішнього дихання для виявлення загрози трансформації АР у БА.
ДІАГНОСТИКА ТА ЛІКУВАННЯ АЛЕРГІЧНОГО РИНІТУ
В ЗАЛЕЖНОСТІ ВІД РІВНЯ МЕДИЧНОЇ ДОПОМОГИ
Перший рівень (амбулаторія сімейного лікаря)
| Діагностика | Лікування |
| Анамнез, огляд порожнини носа, скринінг (тестування набором для скринінгу), при позитивних результатах тестування – направлення до алерголога | Деконгестанти, неседативні антигістамінні препарати, контроль пероральної СІТ при її призначенні алергологом |
| Другий рівень | |
| Обстеження алергологом з розширеним шкірним тестуванням, консультація ЛОР, дослідження мазків-відбитків, рентгенографія носа і навколоносових пазух; при ускладнених випадках – додаткові консультації або спрямування на третій рівень | Призначення стандартної фармакотерапії з наступним переходом на СІТ (або окреме призначення цих методів) |
| Третій рівень | |
| Шкірне і лабораторне тестування розширеною групою алергенів провокаційні тести, ендоскопічні, томографічні дослідження, при потребі - хірургічне втручання | Призначення фармакотерапії або СІТ |
Укладачі:проф.Д.Заболотний, проф.Б.Пухлик, проф.С.Пухлик,
ст.н.с. І.Гогунська.
Рекомендована рецептура препаратів для лікування АР
Антигістамінні препарати (системні):
Еріус – 5 мг (дезлоратадин) – всередину по 5мг 1р /день(дозу, при потребі можна збільшувати до 4-х разів);
* Едем – 5 мг (дезлоратадин) – всередину по 5мг 1 р/день
Ксизал – 5 мг (левоцетиризин)всередину по 5мг 1р/день;
* Алерзін, алерон (левоцетиризин) – всередину по 5 мг 1 р / день
Телфаст – 120, 180 мг (фексофенадин)–всередину по 120мг 1р/день;
Лоратадин – 10 мг - всередину по 10мг 1р/день;
Топічні (інтраназальні) глюкокортикостероїди:
Назонекс (мометазона фуроат) по 2 дози (200мкг) в кожен носовий хід 1 - 2р/добу;
Аваміс ( флютиказону фуроат) по 2 дози (27,5 мкг) в кожен носовий хід 1 - 2р/добу;
(Фліксоназе) (флутиказону пропіонат) по 2 дози в кожен носовий хід 1 р/добу (200мкг/добу).
Беконазе ( беклометазону дипропіонат) інтраназально1доза в кожен носовий хід 3-4р/день (200мкг – 400мкг/добу)
Кромони:
Кромоглін, Кромосол, Кромогексал ( кромогліциєва кислота)– по по 2,8мг в кожен носовий хід 4-6 р/добу до зникнення симптомів.
Аква Марис – назальний спрей – застосовувати 4-7 разів на день для очищення носу
Алергени для СІТ ( у флаконах ) для лікування цілорічного риніту:
Алергени у флаконах по 10000 PNU у 1 мл: із домашнього пилу -10 серій, кліщів Dermatophagoides pteronyssinus, Dermatophagoides farinae, Acarus siro, алерген із бібліотечного пилу, алерген із пір‘я подушок, алерген із дафнії, або алергени, виготовлені для пацієнта індивідуально, або
набори мікст-алергенів у вигляді драже ( склад – алергени кліщів Dermatophagoides pteronyssinus, Dermatophagoides farinae, Acarus siro, алерген із пір‘я подушок ) з різними дозами алергенів. Окремо 5 контейнерів – 75 драже- для початкового етапу СІТ і контейнери для підтримуючої СІТ – по 15 драже у контейнері).
П Р О Т О К О Л
надання медичної допомоги при полінозі.
Перелік скорочень, що використовуються в протоколі:
АБА – алергічна бронхіальна астма
АГ – алерген, алергени
АД – атопічний дерматит
АК – алергічний кон»юнктивіт
АР – алергічний риніт
АРК – алергічний ринокон»юнктивіт
БА – бронхіальна астма
ІГКС – інгаляційні глюкокортикостероїди
Пз - поліноз
СІТ – алерген-специфічна імунотерапія
А 1. Паспортна частина
А1.1. Діагноз – поліноз (Пз)
Формулювання діагнозу:
Поліноз, алергічний ринокон»юнктивіт, гиперчутливість до алергенів дерев (берези, вільхи), легкий перебіг, неускладнений, стадія ремісії.
Поліноз, алергічний ринокон»юнктивіт, гиперчутливість до алергенів бур»янів
( полину, амброзії ), середньоважкий перебіг, ускладнений поліпозом носа, стадія загострення.
А1.2. Коди стану або захворювання
Коди МКХ-10:
J30.1 Алергічний риніт, що викликаний пилком рослин.
J30.2 Інші сезонні алергічні риніти.
А1.3 Для кого призначений протокол (потенційні користувачі):
лікарів алергологів, оториноларингологів, лікарів загальної практики – сімейних лікарів.
А1.4 Мета протоколу - регламентація якісного надання медичної допомоги хворим на поліноз на всіх етапах.
А1.5. Дата складання протоколу – 09.2011
А1.6. Дата перегляду протоколу - 09.2016
1.Визначення.
Поліноз- алергічне захворювання переважно слизових оболонок (в першу чергу носа, кон’юнктиви очей), яке обумовлене гіперчутливістю до пилку рослин, спір грибів, концентрація яких в повітрі періодично стає причинно значущою.
Риніт є основним проявом Пз (див. протокол щодо АР). Другим за частотою симптомом є кон'юнктивіт, менш частими проявами Пз є алергічний фарингіт, отит (особливо у дітей), пилкова БА, дерматит, eнтерит. Описані випадки пилкової інтоксикації, мозкові явища типу епілепсії, синдром Мeн'єра, а також вісцеральні ураження - печінки, сердця, легень (eозинофільний інфільтрат), статевих органів (особливо - у дівчат), сечовивідних шляхів.
В залежності від строків палінації рослин виділяють:
весняні полінози, що спричинені пилкуванням дерев,
весняно-літні полінози, що спричинені пилком лучних та злакових трав,
літньо-осінні полінози, що що спричинені пилком бур’янів.
В різних регіонах України структура рослин, що може викликати Пз, а також строки їх пилкування можуть дещо відрізнятися, як і склад пилку, що спричиняє поліноз.
Полінози можуть бути обумовлені також сенсибілізуючим впливом спор грибів.В цьому випадку Пз може мати інтермітуючий характер (строки викиду спор грибів в Україні поки є невизначеними). Рецидивуючий або інтерміттуючий перебіг може мати Пз також у випадках, коли хворий вживає у їжу (або лікується) певні продукти (ліки) рослинного походження (див.додаток).
При постановці діагнозу полінозу слід, як і щодо АР (див. протокол щодо АР) вказати на конкретний причинний фактор (алерген), важкість його перебігу (легкий, середньоважкий, важкий), враження очей, стадію (загострення, ремісія), наявність ускладнень.
Пз має значне поширення серед населення різних країни (амплітуда коливань від 5 до 18%), в Україні, в залежності від регіону (за даними наукових досліджень і розрахунків, оскільки офіційної статистики немає) – 5-7%.
2.Діагностика.
Обов’язкові обстеження.
1.Збирання скарг, анамнезу (сезонне виділення з носу, його закладення; свербіння очей, носу, що погіршується за межами приміщення, першіння в горлі, кашель, обтяжена спадковість щодо алергії).
2.Огляд алерголога (уточнення скарг і анамнезу з метою виключення неалергічних захворювань носу і очей) .
3.Шкірне тестування (прик-тест) відповідною (згідно анамнезу) групою алергенів (уточнення етіологічного фактору).
4.Огляд отоларинголога – ЛОР - (виключення неалергічних захворювань носу, ускладнень).
5.Огляд офтальмолога (виключення неалергічних захворювань очей, ступеню їх ураження).
6.Дослідження функції зовнішнього дихання.
Додаткові обстеження.
1. Цитологічне дослідження мазку-відбитку зі слизової оболонки носу (виявлення гіпереозинофілії).
2. При результатах сумнівних шкірних проб з алергенами ( або неможливості їх постановки) – лабораторне визначення рівня специфічного IgE.
3.В окремих випадках - провокаційні (назальні, очні) проби з алергенами, при умові сумнівного прик-тесту з відповідними алергенами:
а)з суб’єктивною реєстрацією погіршення носового дихання, або почервоніння кон’юнктиви ока);
б)з реєстрацією підвищення назального опору за допомогою риноманометрії, або зміни офтальмологічної картини за допомогою обстеження щільовою лампою.
4. При наявності (в період пилкування рослин) скарг з боку інших органів і систем (шкіри, сечовивідних шляхів, серця, нервової системи, тощо) консультація певних фахівців, відповідне інструментальне і лабораторне дообстеження.
3. ПРОФІЛАКТИЧНО-ЛІКУВАЛЬНІ ЗАХОДИ
3.1.Освіта хворих( принципи викладені у протоколі щодо АР).
3.2.Елімінаційні заходивключають максимальний захист дихальних шляхів, слизових оболонок і шкіри від дії аероалергенів, зокрема, потрібно:
-обмежити перебування на повітрі. Після перебування на вулиці треба вмитися або протерти обличчя вологим рушником, змінити одяг, прийняти душ, бо пилок може зібратися у волоссі і тканинах;
.- носити сонцезахисні окуляри. Якщо очі почервоніли і сверблять, необхідно промити їх кип'яченою холодною водою, зробити примочки або протерти обличчя льодом;
- провітрюючи квартиру, завісити вікна і двері двох-тришаровими вологими марлевими фіранками;
- не лікувати захворювання препаратами з трав;
- закривати вікна на ніч, використовувати сучасні пилососи с «водяним замком», кондиціонери, які очищають, охолоджують і осушують повітря;
- звести до мінімуму активну фізичну діяльність рано вранці, коли пилок виділяється особливо інтенсивно (з 5 до 10 годин ранку);
- при можливості - брати відпустку в період найбільш інтенсивного пилкування рослин і їхати в регіони, де воно вже закінчилося (наприклад, на море). Уникати вживання спиртного в період пилкування;
- не відкривати вікна в машині, за наявності кондиціонера, сідати в неї тільки через 5 хвилин після його включення (викид спор грибів з системи);
- не вивішувати для сушіння на відкритому повітрі білизну і одяг;
- уникати продуктів, що мають перехресну чутливість з пилком рослин, або ліків, що мають рослинне походження (додаток 1).
При алергії до мікрогрибів слід:
- уникати роботи восени і навесні в саду, на дачі (пріла трава - джерело микрогрибов);
- вельми обережно вживати в їжу дріжджове тісто, пиво, квас, шампанське, лікувати грибкові захворювання шкіри, нігтів, волосся. Уникати хатніх африканських фіалок і герані, гнилих дерев і заплавних лук, обмежити перебування в котеджах на березі моря і в старих сільських будиночках;
- не ставити акваріум. Не тримати довго в кошику вологу білизну після прання і гладити його відразу.
3.3. Лікування безпосереднє.
В сезон пилкування.
При ураженні тільки носу або тільки очей (трапляється дуже нечасто) – застосування неседативних антигістамінних препаратів (рівень доказовості 2++), кромонів ( 2-) ; при недостатній ефективності – інтраназальних глюкокортикостероїдів (ІГКС) – 1++. При комбінованому ураженні (ринокон’юнктивальний синдром тощо) і недостатньому ефекті від антигістамінних препаратів та ІГКС – додаткове застосування очних крапель з антигістамінними або гормональними препаратами ( 2+) .
У якості допоміжних засобів можуть використовуватися деконгестанти (короткостроково), сольові розчини для промивання слизової оболонки носу та інші сертифіковані в Україні методи лікування, при умові об’єктивного контролю за їх ефективністю.
Хірургічні та напівхірургічні засоби як самостiйні методи лікування не застосовуються. Вони можуть бути виконані хворим при деформаціі внутрішньоносових структур, розвитку гіпертрофічного риніту, поліпозу носу тощо.
Поза сезоном пилкування .
Призначення алерген-специфічної імунотерапії (СІТ). Згідно «Декларації Генасамблеї ЕААСІ по імунотерапії (2011),» СІТ зараз є єдиним методом медичного втручання, який потенційно може впливати на природний розвиток АЗ, включаючи поліноз, що доведено багатьма роками клінічних досліджень і мета-аналізу. Стандартом є парентеральна СІТ, у якості альтернативи ін»єкціям доцільно поводити під»язичну, або, як це прийнято в Україні, пероральну СІТ . Парентеральна СІТ проводиться водно-сольовими розчинами стандартизованих алергенів (бажано, щоб кількість пилкових алергенів не перевищувала 4), або за допомогою комплексу (міксу) стандартизованих алергенів, що введені до складу цукрових драже.
СІТ починають із введення алергенів у тому розведенні, з яким при проведенні шкірних проб був отриманий негативний результат у порівнянні із попереднім позитивним результатом. При високій сенсибілізації до чинниково-значущих алергенів іммунотерапію можна розпочинати із введення менших концентрацій алергенів, тобто у розведенні 1:10 000 000 та навіть 1:100 000 000. При добрій переносимості першої ін’єкції алергену ( відсутня місцева реакція), при наступних ін’єкціях кожну нову дозу алергену збільшують на 0,1 чи 0,2 мл ( у дітей – на 0,05 мл) в залежності від рівня сенсибілізації. По завершенні введення алергену одного розведення переходять до наступного розведення, що містить алерген в більшій концентрації.
Виникнення після введення алергенних екстрактів місцевої реакції у вигляді папули діаметром більше 20 мм чи системної алергічної реакції вказує на необхідність сповільнення нарощування дози. Виникнення слабовиражених симптомів основного алергічного захворювання не є протипоказом для проведення СІТ. Призначення адекватної терапії в таких випадках дозволяє зняти алергічні симптоми і продовжити СІТ.
При досягненні порогової дози алергенних екстрактів імунотерапію продовжують підтримуючою дозою алергену.
Існують різноманітні схеми введення алергену: стандартна схема, прискорені схеми, курсове лікування алергенами тощо. Для проведення останніх варіантів СІТ доцільно планово госпіталізувати хворого до алергологічного стаціонару та одночасно провести необхідне обстеження, санувати вогнища хронічної інфекції, що особливо зручно для хворих із сільської місцевості або інших, у яких не має звоги отримувати цей спосіб лікування амбулаторно СІТ неінфекційними алергенами.
Щодо під»язичної або пероральної СІТ то, завдячуючи численним доказовим дослідженням останнього десятиріччя, Меморандуму WAO (2009), доведено, що вона за результатами і ефективністю не поступається парентеральному методу, але є значно безпечнішим методом, що дозволяє використовувати його хворим самостійно під дистанційним контролем алергологів. Перевагами цього методу є:
1.Менший ризик виникнення гіперчутливих реакцій.
2.Надходження алергену до імунокомпетентних клітин двома шляхами: через лімфоглоточне кільце і кишечник.
3.Менша потреба у контролі за лікуванням боку алерголога (відкривається можливість для проведення СІТ хворим, що мешкають на віддаленні від алергологічних кабінетів ).
4.Зручність для медпрацівників та хворих.
5.Більша естетичність методу. Зменшується прошарок хворих, що відмовляються від СІТ, зростає прошарок осіб, яким можна проводити багаторічні курси СІТ.
6.Краща можливість комбінувати з фармакотерапією і іншими методами СІТ.
7. Виключається небезпечність парентеральних інфекцій.
8. Нижча собівартість методу.
Критеріями ефективності СІТ можуть бути наступні параметри:
v Тривала ремісія – 3-5 і більше років – відмінний результат.
v Ремісії середньої тривалості (1-3 роки, з легкими эпізодами кліники полінозу) – добрий результат.
v Полегшення перебігу полінозу в сезон пилкування рослин з покращенням якості життя, зниженням потреби у фармакопрепаратах–задовільний результат.
Ефективність СІТ при полінозі може бути дуже варіабельною в залежності від:
1)давності захворювання, кількості пилкових алергенів, до яких виявлено сенсибілізацію;
2)наявності сенсибілізації до грибкових алергенів;
3)кількості і якості АГ, що вводиться;
4)способу проведення СІТ;
5)кількості та тривалості курсів лікування;
6)віку пацієнта та його індивідуальних особливостей;
Після проведення першого курсу СІТ (тобто, при настанні сезону пилкування «причинних» алергенів) у хворих на поліноз за даними вітчизняних доказових досліджень % відмінних і добрих результатів сягає 40, через 2 роки – у 80, через 3-5 років – понад 90. При цьому при парентеральному методі СІТ частка небажаних явищ, які не потребують припинення лікування сягає максимум 1-3%
( і то у перший рік, а в наступні –зменшується), при пероральному – тільки в перший рік сягає 1,0%, а у подальші роки вони практично відсутні.
Можливі різні схеми (тривалі, прискорені) форми проведення СІТ (парентеральна 1++, пероральна 1++, сублінгвальна 1++, комбінована 1++тощо). Бажано, щоб загальний курс СІТ сягав (включаючи підтримуючу терапію) 3-5 років. Курс СІТ парентеральний або комбінований (якщо сполучається парентеральне і пероральне введення різних груп алергенів), як основний так і підтримуючий призначаются та проводяться виключно алергологом та спеціально підготовленим медперсоналом з метою запобігання та мінімізації побічних явищ, непрофесійного використання данного методу. Призначення курсу СІТ перорально проводиться виключно лікарем алергологом, підтримуючий - може проводитися підготовленими з цих питань лікарями (оториноларингологам, сімейними лікарями, терапевтами, педіатрами) і навіть безпосередньо хворими (при наявності співпраці з ними) під дистанційним контролем алергологів
СІТ прискореним методом або комбінована СІТ проводиться в умовах алергологічного стаціонару, як і СІТпацієнтам,що мають поеднання декількох алергічних захворювань (АР, БА, АД) , або середньо-важкий пребіг одного з цих захворювань, за умови відсутності протипоказань.
Протипоказанням для СІТ при полінозі є:
1.Ускладнення полінозу у вигляді поліпозу носа, важкої бронхіальної астми.
2.Наявність неспецифічної гиперреактивності слизової оболонки носа.
3. Для пероральної СІТ – захворювання порожнини рота, шлунку, кишечнику.
Вимоги до фармакотерапії.
З антигістамінних засобів слід застосовувати неседативні препарати (1+), інколи – кромони (3-4). При неефективності цих засобів - застосування ІГКС на термін від 1 до 2-х місяців (1++), з періодичним оглядом порожнини носа ЛОР-фахівцем для запобігання ускладнень.
В якості допоміжних засобів можуть використовуватися деконгестанти (короткостроково), зрошування порожнини носа препаратами сольових розчинів, місцева імунокорекція бактеріальними лізатами, фізіотерапія та інші сертифіковані в Україні методи лікування, при умові об’єктивного контролю за їх ефективністю.
Хірургічні та напівхірургічні засоби, як самостiйні методи лікування, не застосовуються. Вони можуть бути виконані хворим на поліноз при деформаціі внутрішньоносових структур, розвитку гіпертрофічного риніту, поліпозу носа, тощо.
Критерії ефективності та очікувані результати лікування.
В результаті лікування полінозу бажано досягти:
- ліквідації чи значного зменшення проявів АР (закладення і виділень з носу, свербіння, чхання);
- ліквідації чи значного зменшення очних симптомів (кон’юнктивіту, блефариту);
- повної ліквідації інших проявів полінозу (шкірних, сечовивідних, статевих, неврологічних, тощо);
- поліпшення якості життя хворих на поліноз (здатність повноцінно працювати, навчатися і відпочивати у період пилкування рослин або викиду спір грибів) ;
- недопущення трансформування полінозу у БА, стійке порушення функцій органів зору;
- запобігання розвитку нових проявів АЗ або ускладнень (медикаментозний риніт, медикаментозна алергія, грибкові ураження тощо).
Вимоги до умов праці, відпочинку, реабілітації.
Спеціальних вимог немає. Періодично хворі на поліноз повинні проходити дослідження функції зовнішнього дихання для виявлення загрози виникнення пилкової БА, розвиток сенсибілізації до інших груп алергенів, а також консультуватися у ЛОР з можливого розвитку поліпозу носа.
Рисунок
Алгоритм виявлення і лікування хворих на поліноз
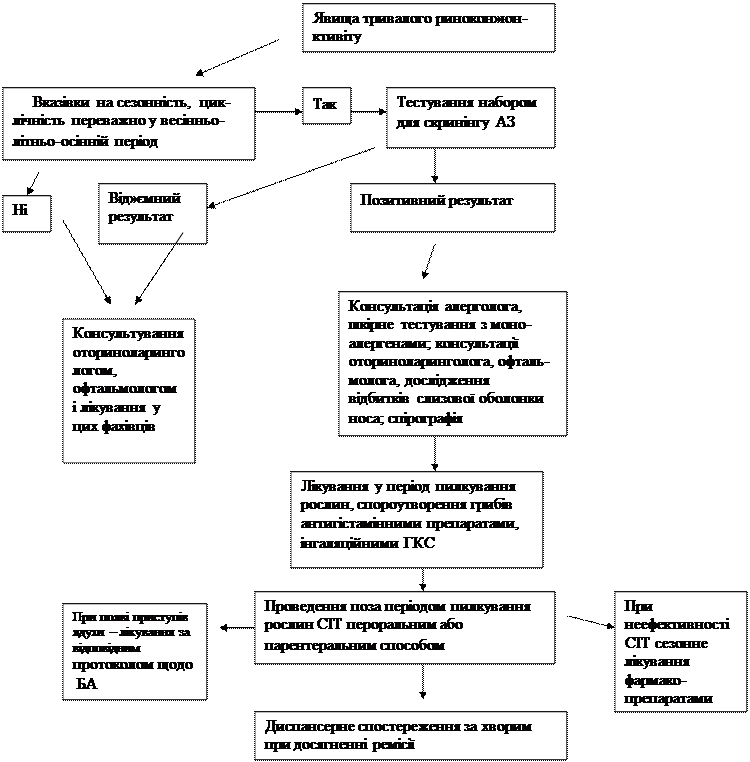
ДІАГНОСТИКА ТА ЛІКУВАННЯ ПОЛІНОЗУ
В ЗАЛЕЖНОСТІ ВІД РІВНЯ МЕДИЧНОЇ ДОПОМОГИ
Перший рівень (амбулаторія сімейного лікаря)
| Діагностика | Лікування |
| Анамнез, огляд порожнини носа, скринінг (тестування набором для скринінгу АЗ), при позитивних результатах тестування – направлення до алерголога | Деконгестанти, неседативні антигістамінні препарати, контроль за пероральною СІТ при її призначенні алергологом |
| Другий рівень | |
| Обстеження алергологом з розширеним шкірним тестуванням, консультація ЛОР, дослідження мазків-відбитків, рентгенографія носа і навколоносових пазух; при інших проявах Пз – консультація відповідних фахівців або спрямування на третій рівень | Призначення стандартної фармакотерапії з наступним переходом на СІТ (або окремо призначення цих методів) |
| Третій рівень | |
| Шкірне і лабораторне тестування розширеною групою алергенів провокаційні тести, ендоскопічні, томографічні дослідження, при потребі - хірургічне втручання | Призначення фармакотерапії або СІТ, лікування інших проявів Пз |
Додаток
Перехресна пилкова і харчова алергія
| Алергія до пилку | Продукти харчування, які слід виключати |
| Берези, вільхи, ліщини | Лісові горіхи, мигдаль, яблука, груші, вишні, абрикоси, персики, ківі, сельдерей, картопля |
| Полину | Сельдерей, фенхель, пастернак, аніс, укроп, червоний перець, корандр, тмін, ромашка, зернята, напої з використанням полину (вермути, бальзами) |
| Соняшнику | Олія, халва, майонез, горчиця, маргаринові суміші, |
| Амброзії | Диня, банан |
| Злакових рослин | Помідори, диня, земляний горіх, зерно, соя, пиво, квас |
| Алергія до латексу* | Ананас, авокадо, банан, каштан, папайя, пасіфрукт, інжир, шпінат, картопля, томати |
| Всі види пилку | Мед |
* Така алергія отримала назву «фруктово-латексного синдрому».
------------------------------------------------------------------------------------------------
Укладачі: проф.Б.Пухлик, канд.меднаук Л.Романюк, проф.С.Пухлик, канд.меднаук І. Гогунська, канд.меднаук Є.М.Дитятковская
Рекомендована рецептура препаратів для лікування полінозу
Антигістамінні препарати (системні):
Еріус – 5 мг (дезлоратадин) – всередину по 5мг 1р /день(дозу, при потребі можна збільшувати до 4-х разів);
* Едем – 5 мг (дезлоратадин) – всередину по 5мг 1 р/день
Ксизал – 5 мг (левоцетиризин)всередину по 5мг 1р/день;
* Алерзін, алерон, едем (левоцетиризин) – всередину по 5 мг1 р / день
Телфаст – 120, 180 мг (фексофенадин)–всередину по 120мг 1р/день;
Лоратадин – 10 мг - всередину по 10мг 1р/день;
Кромони:
Кромоглін, Кромосол, Кромогексал ( кромогліциєва кислота)– по по 2,8мг в кожен носовий хід 4-6 р/добу до зникнення симптомів.
Топічні (інтраназальні) глюкокортикостероїди:
Назонекс (мометазона фуроат) по 2 дози (200мкг) в кожен носовий хід 1 - 2р/добу;
Аваміс ( флютиказону фуроат) по 2 дози (27,5 мкг) в кожен носовий хід 1 - 2р/добу;
Фліксоназе (флутиказону пропіонат) по 2 дози в кожен носовий хід 1 р/добу (200мкг/добу).
Беконазе ( беклометазону дипропіонат) інтраназально1доза в кожен носовий хід 3-4р/день (200мкг – 400мкг/добу)
Очні краплі:
Лекролін ( натрію кромоглікат) по 1–2 краплі в кожний кон»юнктивальний мішок 4 рази на день.
Кромофарм (кромоглікат натрію) по 1 краплі в кожне око 4 рази на добу (при необхідності до 6—8 разів на добу).
Топічні ГКС:
Фармадекс (дексаметазон) 1-2 краплі кожні 3-4 години до досягнення бажаного ефекту
Максидекс (дексаметазон) у кон»юнктивальний мішок по 1–2 крапли розчину кожні 3–6 годин
Аква Марис – назальний спрей – застосовувати 4-7 разів на день для очищення носу
Алергени для СІТ ( у флаконах ) для лікування полінозу:
Алергени у флаконах по 10000 PNU у 1 мл: ( до 50 найменувань пилкових алергенів) або
набор мікст-алергенів пилкових № 2 (пилок дерев) у вигляді драже , набор мікст-алергенів пилкових № 4 (пилок бур»янів) у вигляді драже.Окремо 5 контейнерів – 75 драже- для початкового етапу СІТ і контейнери для підтримуючої СІТ – по 15 драже у контейнері).
Протокол
надання медичної допомоги хворим на алергічну бронхіальну астму (АБА )
Перелік скорочень, що використовуються в протоколі:
АГ – алерген, алергени
АБА – алергічна бронхіальна астма
БА – бронхіальна астма
ГКС – глюкокортикостероїди
ІГКС – інгаляційні глюкокортикостероїди
СІТ – алерген-специфічна імунотерапія
Шифр МКХ –10:
J45 Астма.
J45.0 Астма з перевагою алергічного компоненту.
J45.1 Неалергічна астма.
J45.8 Змішана астма.
J45.9 Астма неуточнена.
J46 Астматичний стан.
Для кого призначений протокол (потенційні користувачі):
лікарів – алергологів, пульмонологів, терапевтів, лікарів загальної практики – сімейних лікарів.
Мета протоколу - регламентація якісного надання медичної допомоги хворим на АБА на всіх її етапах
Дата складання протоколу – 09.2011
Дата перегляду протоколу - 09.2016
1. ТЕРМІНОЛОГІЯ
Алергічна бронхіальна астма - хронічне захворювання дихальних шляхів, яке спричинене значною кількістю клітин та медіаторів алергічного запалення. Останнє обумовлює розвиток бронхіальної гіперреактивності, що проявляється рецидивуючими симптомами свистячого дихання, ядухи, відчуттям стиснення в грудях і кашлю, особливо в нічний і вранішній час. Ці епізоди зазвичай пов’язані з розповсюдженою, але варіабельною бронхообструкцією, яка зворотна спонтанно або під впливом терапії.
2. КЛАСИФІКАЦІЯ
2.1. За етіологією:
Алергічна(екзогенна, J45.0), яка виникає під впливом неінфекційних інгаляційних алергенів
Неалергічна (ендогенна, J45.1), до якої відносять неімунні форми БА
(астма фізичного навантаження, аспірінова БА)
Змішана (J45.8), при якій розвиток і подальший перебіг захворювання відбувається як під дією інфекційних, так і неінфекційних факторів.
2.2. За рівнем контролю:
| Ознаки | Контрольована | Недостатньо контрольована | Неконтрольована |
| Денні симптоми | Немає (2 або менше за тиждень) | Більше, ніж 2 на тиждень | Три або більше симптомів, що погано контролюються на тиждень |
| Обмеження активності | Немає | Є | |
| Нічні симптоми | Немає | Є | |
| Необхідність у бронхолітиках короткої дії | Немає (2 або менше за тиждень | Більше, ніж 2 рази на тиждень | |
| ОФВ1/ПОС | Нормальна | Меньше 80% | |
| Загострення | Немає | Одне чи більше у рік | Більше одного у рік |
2.3. За ступенем важкості захворювання.
| Денні симптоми | Ночні симптоми | ПШВ або ОФВ1 Вариабельність ПШВ | |
| Ступінь I Интермитуюча | <1 раза в тиждень Немає симптомів та нормальна ПШВ зовні загострення | 2 разів в місяць | 80% <20% |
| Ступінь II Легка персистуюча | >1 в тиждень, але <1 раза в день Загострення можуть порушувати активність | >2 разів в місяць | >80% 20%-30% |
| Ступінь III Персистуюча середньої важкості | Щодня Загострення порушують активність | >1 раза в тиждень | 60-80% >30% |
| Ступінь IV Тяжка персистуюча | Щодня Загострення порушують активність | Часті | <60% >30% |
Примітка: 1. При наявності навіть однієї з ознак, що відповідає більш
важкому перебігу БА, потребує віднесення її до більш важкої
категорії.
2. Через рік слід переглядати ступінь важкості перебігу БА.
2.4. Ускладнення захворювання (вказати при наявності):
- легеневе серце (гостре, підгостре. хронічне):
- хронічна емфізема легень;
- пневмосклероз;
- сегментарний або полісегментарний ателектаз легень;
- інтерстиціальна, медіастинальна або підшкірна емфізема;
- спонтанний пневмоторакс;
-неврологічні ускладнення (беталепсія - епізоди короткочасної втрати
свідомості на висоті кашлю або приступу при важкій астмі; судомний синдром,гіпоксична кома);
-ендокринні розлади (затримка і відставання фізичного і статевого
розвитку; при гормонозалежній астмі при тривалій системній терапії ГКС -
синдром Іценка-Кушинга, трофічні порушення, міопатичний синдром, остеопороз, осалгії, стероїдний діабет тощо).
3. Приклади формулювання діагнозу.
Алергічна бронхіальна астма інтермитуюча контрольована, ЛН0. Сенсибілізація до побутових, пилкових, епідермальних алергенів (якщо встановлено).
Алергічна бронхіальна астма інтермитуюча, неконтрольована, ЛН I-II. Сенсибілізація до побутових, пилкових, епідермальних алергенів (якщо встановлено).
Алергічна бронхіальна астма персистуюча, легкий перебіг, контрольована. ЛН 0-I
Сенсибілізація до побутових, пилкових, епідермальних алергенів (якщо встановлено).
Алергічна бронхіальна астма персистуюча, легкий перебіг, частково контрольована. ЛН I. Сенсибілізація до побутових, пилкових, епідермальних алергенів (якщо встановлено).
Алергічна бронхіальна астма персистуюча, легкий перебіг, неконтрольована. ЛН I-II Сенсибілізація до побутових, пилкових, епідермальних алергенів (якщо встановлено).
Алергічна бронхіальна астма персистуюча, середньоважкий перебіг, контрольована. ЛН I-II Сенсибілізація до побутових, пилкових, епідермальних алергенів (якщо встановлено).
Алергічна бронхіальна астма персистуюча, середньоважкий перебіг, частково контрольована. ЛН II. Сенсибілізація до побутових, пилкових, епідермальних алергенів (якщо встановлено).
Алергічна бронхіальна астма персистуюча, середньоважкий перебіг, неконтрольована. ЛН II-III. Сенсибілізація до побутових, пилкових, епідермальних алергенів (якщо встановлено).
Алергічна бронхіальна астма персистуюча, важкий перебіг, частково контрольована. ЛН II-III. Сенсибілізація до побутових, пилкових, епідермальних алергенів (якщо встановлено).
4. КОРОТКА ЕПІДЕМІОЛОГІЧНА ІНФОРМАЦІЯ.
Поширеність БА серед населення коливається між 3 і 11% ( в Україні, за розрахунковими даними, 3-5%). Летальність внаслідок БА коливається між 2 і 4%.
Алергічні механізми БА (тобто, власне, АБА) займають в структурі БА майже 80% у дітей і понад 60% – у дорослих. Саме це робить доцільним виділення варіанту АБА і певної корекції, щодо цього, методів її діагностики, моніторингу і лікування.
Раніше, за рекомендацією GINA і наказом МОЗ №128 від 19.03.2007 в Україні використовувалася класифікація БА за ступенем важкості. У 2009 році GINA рекомендувала залишити цю класифікацію для наукових потреб і перейти на класифікацію БА за ступенем її контрольованості.
Перебіг БА характеризується періодами загострення та ремісії, можливий гострий перебіг БА або астматичний стан.
Діагноз БА встановлюється за наявності у хворого клінічних та функціональних проявів.
5. ДІАГНОСТИКА АЛЕРГІЧНОЇ БРОНХІАЛЬНОЇ АСТМИ
5.1 Факторами ризику розвитку АБА є:
Фактори, які зумовлюють виникнення астми:
- фактори схильності – генетична детермінованість (атопія, вади імунітету) та набуті причини (гіперреактивність бронхів за рахунок перенесених інфекцій, професійних агентів);
- причинні фактори (алергени);
- сприятливі фактори (підвищують ризик виникнення хвороби на фоні впливу причинних факторів) – тютюновий дим, забруднення навколишнього середовища, респіраторні вірусні інфекції, тощо;
Фактори, що сприяють до розвитку загострень АБА (тригерні фактори):
- контакт з алергеном
- фізичне навантаження
- вірусна інфекція
- холодне повітря
- полютанти
- тютюновий дим (активне та пасивне паління)
- метеофактори
- психоемоційний стрес
5.3. Анамнестичні критерії(вірогідність АБА збільшується, якщо в анамнезі є вказівка на):
- обтяжений по атопії сімейний анамнез;
- супутні прояви атопії (алергічний риніт, атопічний дерматит, харчова алергія);
- періодичність виникнення симптомів, які найчастіше підсилюються вночі і під ранок;
- сезонна варіабельність симптомів і виникнення загострень, спровокованих дією тригерних факторів;
- висока ефективність пробної бронхолітичної і протизапальної терапії на протязі не менш 8-12 тижнів лікування;
5.4. Клінічні симптоми АБА:
- епізодичні свистячі хрипи в легенях, які посилюються після фізичного навантаження або під воздействием алергенів чи полютантів
- кашель, зазвичай спастичний або приступообразний більше вночі та при фізичному навантаженні;
- утруднення при видиху;
- повторна скованість грудної клітини.
Клінічні еквіваленти типового приступу ядухи – епізоди утрудненого свистячого дихання з подовженим видихом (wheezing); нападоподібний переважно нічний, сухий кашель, як основний симптом, якій призводять до гострого здуття легень без вираженої задишки (кашльовий варіант БА);
5.5. Допоміжні діагностичні критерії:
5.5.1 Критерії порушення функції зовнішнього дихання
- значення пікової об'ємної швидкості видиху (далі - ПОШвид) та об'єму форсованого видиху за першу секунду (далі - ОФВ1) < 80 % від належних;
- виражена зворотність бронхіальної обструкції - підвищення рівня ПОШвид та ОФВ1 > 12 % (або 200 мл) за результатами фармакологічної проби з 2-агоністом короткої дії або після 3-тижневого курсу пробної терапії ІГКС;
- добова варіабельність ПОШвид та ОФВ1 > 20 %.
- визначена гіперреактивність бронхів при проведенні провокаційних тестів з фізичним навантаженням, гістаміном, метахоліном (в умовах стаціонару).
5.5.2 Алергологічне дослідження.
- позитивні результати шкірних проб з алергенами
- підвищений рівень загального та /або алергенспецифічних IgE (за інформативністю поступається шкірним тестам).
Алергічнй генез БА неможливий при від»ємних результатах алергологічних тестів.
5.5.3 Загальні лабораторні дослідження :
- підвищений рівень еозинофілії крові;
- оцінка неінвазивних біомаркерів запалення дихальних шляхів (проводиться у спеціалізованих центрах): дослідження спонтанного або індукованого мокротиння для оцінки еозинофільного та нейтрофільного запалення, оксиду азоту або карбон монооксиду в конденсаті видихнутого повітря.
5.5.4. Рентгенологічне дослідження з метою диференціальної діагностики з іншими захворюваннями дихальних шляхів (структурних аномалій дихальних шляхів, хронічної інфекції і т.ін.)
5.6. Консультації фахівців (оториноларинголога, пульмонолога, фтизіатра тощо) з метою виключення вроджених дефектів легень та бронхів, тахеобронхіальної дискінезії, пневмонії, туберкульозу, захворювань носу і його пазух (при необхідності).
5.7. Диференціальна діагностика.
Необхідно розглянути такі альтернативні діагнози:
- синдром гіпервентиляції та панічні атаки;
- обструкція верхніх ДШ та чужерідні тіла, що вдихаються;
- дисфункція голосових зв’язок;
- інші форми обструктивних захворювань легень, особливо ХОЗЛ;
- окремі форми туберкульозу, центральний рак легень.
Лікування БАвключає:
1.Елімінацію алергенів або заходи, спрямовані на мінімізацію контакту з причинно-значущим алергеном (алергенами).
2.Фармакотерапію.
3.Алерген-специфічну імунотерапію (СІТ).
Навчання хворих.
Елімінаційна терапіяповинна (при можливості) виключати контакт хворого з алергенами, або мінізувати його. Оскільки найчастіше у дорослих при АБА мова йде про алергени кліщів домашнього пилу, слід усувати з оточення хворого речі, на яких концентруються кліщі, обробляти їх спеціальними дезінсектицидами, прати з ними тощо. Уникати контакту з домашніми тваринами, рибками, тарганами і продуктами їх життєдіяльності, пліснявими мікрогрибами тощо. При можливості – застосовувати сучасні очищувачі мікроклімату у приміщенні ( пилососи з «водяним замком» або фільтрами «НЕРА»), кондиціонери, що елімінують більшість алергенів.
Фармакотерапія хворих на АБАповинна надавати можливість контролювати її перебіг, з тим, щоб перейти до етапу СІТ, тобто, потрібно досягати:
- відсутності (2-чи або менше на тиждень) денних симптомів БА;
- відсутності обмежень для фізичної активності;
- відсутності (2-чи або менше на тиждень) потреби у бронхолітичній терапії;
- нормальних (або близьких до них) показників ФЗД;
- відсутності загострень БА.
Медикаментозну терапію хворих на АБА проводять з використанням різних шляхів введення препаратів - інгаляційного, перорального та парентерального. Перевагу має інгаляційний шлях, що забезпечує цілеспрямовану місцеву дію лікарських засобів в бронхах, не спричиняє їхньої небажаної системної дії, дає можливість прискорити позитивний ефект лікування за рахунок менших доз ліків. Препарати для лікування БА поділяються на контролюючі і симптоматичні.
Контролюючі медикаменти.
Використовуються щоденно, базисно, на довготривалій основі, для досягнення і підтримання контролю за АБА. Включають інгаляційні глюкокортикостероїди (ІГКС), кромони, модифікатори лейкотриєнів, бронхолітики пролонгованої дії (інгаляційні 2-агоністи пролонгованої дії, оральні 2-агоністи пролонгованої дії, ксантини пролонгованої дії), анти-IgE препарати. У виключних випадках можуть призначатися системні ГКС у деяких хворих з тяжкою БА, однак їх використання має бути обмеженим, вважаючи на ризик розвитку значних побічних ефектів.
Кроки по досягненню і підтриманню контролю АБА
| Крок 1 | Крок 2 | Крок 3 | Крок 4 | Крок 5 |
| Астма-навчання | ||||
| Контроль навколишнього середовища | ||||
| Швидкодіючі 2-агоністи за потребою | ||||
| Контролююча терапія | Вибрати один | Вибрати один | Додати один, або більше | Додати один, або обидва |
| Низькі дози інгаляційних ГКС | Низькі дози інгаляційних ГКС + 2-агоністи пролонгованої дії | Середні або високі дози інгаляційних ГКС + 2-агоністи пролонгованої дії | Перорально ГКС (найнижча доза) | |
| Модифікатор лейкотрієнів | Середні, або високі дози інгаляційних ГКС | Модифікатор лейкотрієнів | Анти-IgE препарат | |
| Низькі дози інгаляційних ГКС + модифікатор лейкотрієнів | Ксантини пролонгованої дії | |||
| Низькі дози інгаляційних ГКС + ксантини пролонгованої дії |
У разі наявності на протязі 3-х місяці