Гнойный подчелюстной сиаладенит
Гнойный паротит
Гнойное воспаление околоушной железы возникает при проникновении в нее микроорганизмов, чаще из полости рта. Восходящей инфекции по выводному протоку способствует уменьшение или прекращение выделения слюны. К развитию паротита приводит нарушение выделения слюны у обезвоженных больных при общих инфекционных заболеваниях или после тяжелых операций. Микроорганизмы могут проникнуть в околоушную железу также лимфогенным или гематогенным путем, но это бывает крайне редко.
Огромное значение для профилактики паротита имеют тщательный уход за полостью рта и борьба с обезвоживанием тяжелобольных, а также усиление саливации, например сосанием дольки лимона. В связи с уменьшением числа инфекционных заболеваний и значительным улучшением ухода за больными, а также широким применением антибиотиков в начальных фазах развития инфекции гнойные паротиты встречаются очень редко.
Наиболее часто при паротитах обнаруживают стафилококки (при ограниченных гнойниках) и стрептококки (при флегмонозных и гангренозных процессах).
Патологоанатомические изменения при паротитах весьма разнообразны. Так, у одних больных в паренхиме железы имеются множественные отдельные гнойники диаметром 1—1,5 см, у других — большие гнойники, соединенные между собой, причем каждый гнойник занимает место одной или нескольких долек железы. Встречается флегмонозная форма заболевания, при которой поражается вся железа, иногда процесс распространяется и на окружающую клетчатку.
У этих больных нередко развиваются гнойные затеки на шее, в височной области и т.д. При особой вирулентности микроорганизмов и резком отеке железы, нарушении кровообращения развивается гангренозная форма паротита с полным или частичным некрозом железы. В этих случаях секвестры омертвевшей ткани долго выделяются в послеоперационном периоде через рану.
Различают отечно-инфильтративную и деструктивную (абсцесс, флегмона, некроз) формы острого паротита.
Клиническая картина
Каждой форме воспаления в железе соответствуют некоторые особенности, но общие признаки следующие. В области околоушной железы появляется увеличивающаяся болезненная припухлость, пальпация которой усиливает боли. Температура тела повышается до 39-40 0С. Вследствие болей затрудняются жевание и глотание. Напряжение тканей с каждым днем увеличивается, кожа над железой истончается, краснеет, в глубине ощущается неясная флюктуация. В этот период в крови нарастает число лейкоцитов за счет нейтрофильных форм.
Общее состояние больного непрерывно ухудшается, отечность распространяется на шею, щеку, подчелюстную область, у тяжелобольных отмечается также отечность мягкого неба и боковой стенки глотки. Открывание рта резко затруднено вследствие распространения воспаления и отека на жевательные мышцы и сведения челюстей. У некоторых больных отмечается парез лицевого нерва, при очень тяжелых, деструктивных формах паротита он возможен и в начальных стадиях заболевания.
Обнаружение этого осложнения до оперативного вмешательства, например родственниками больного или им самим, имеет очень большое значение. При дальнейшем развитии паротита без оперативного лечения, гной расплавляет капсулу железы, выходит в подкожную клетчатку и прорывается через кожу; образуются свищи. Кроме обильного гнойного отделяемого, через свищи выходят секвестры омертвевшей паренхимы и капсулы железы.
Несмотря на, казалось бы, ясную клиническую картину паротита, всегда следует помнить о возможности опухоли, кисты околоушной железы и перитонзиллярной окологлоточной боковой флегмоны.
Дифференциальная диагностика паротитов, опухолей и кист основывается на отсутствии при опухолях и кистах высокой лихорадки, других признаков воспалительного процесса, а при паротите эти симптомы ярко выражены.
Окологлоточная флегмона часто сопровождается отеком околоушной области, но отличить ее от паротита помогает тщательное исследование мягкого неба, миндалин и боковой стенки глотки. Так, при паротите с переходом воспаления в окологлоточное пространство отек обычно располагается впереди миндалины с переходом на мягкое небо, а при окологлоточных флегмонах, не связанных с паротитом, он располагается сзади миндалины и распространяется на нее.
Дифференциальной диагностике паротита при подозрении на опухоль или кисту помогают УЗИ и пункция железы с морфологическим исследованием пунктата.
Течение паротитов различно. Нередко трудно определить изменения в паренхиме железы. При негнойных формах паротита возможно выздоровление в результате консервативного лечения, в таких случаях разрез нежелателен. Однако не следует слишком долго лечить больных консервативно, ожидая флюктуации, так как это приводит к резкому нарушению кровообращения в железе и ее омертвению. Форму и фазу развития паротита нужно устанавливать на основании не только местных проявлений заболевания и эффективности консервативного лечения, но и общего состояния больного.
лечение
В зависимости от формы паротита лечение может быть консервативным или оперативным.
При применении антибиотиков широкого спектра действия большинство паротитов в начальных фазах развития излечивается консервативно. При появлении начальных симптомов паротита применяют полусинтетические пенициллины, цефалоспорины, аминогликозиды. Кроме антибиотиков, при консервативном лечении назначают тепловые и физиотерапевтические процедуры (согревающие компрессы, УВЧ терапия и др.). Показаны усиление саливации, санация полости рта.
Если лечение начато рано, то в большинстве наблюдений воспалительный процесс в околоушной железе подвергается обратному развитию, нагноение не развивается.
При безуспешности консервативных мер и развитии гнойного паротита показано оперативное лечение для вскрытия всех гнойных очагов в железе и создания хорошего оттока гноя. Во время операции необходимо ревизовать всю околоушную железу, для чего требуется хорошее обезболивание с внутривенным введением анастетиков.
Операция при паротите всегда серьезна, поэтому ее должен производить опытный хирург при надежном обезболивании. Большое значение имеет выбор места, направления и длины разреза. Если имеется флюктуация, то разрез длиной 2 см обычно делают в месте наибольшего размягчения тканей, обследуют полость гнойника пальцем и полость дренируют.
Необходимо учитывать направление основных ветвей лицевого нерва: разрез должен идти параллельно, а ни в коем случае не перпендикулярно к ним. Рассекают кожу, подкожную клетчатку и обнажают капсулу околоушной железы. После надсечения капсулы пальцем или пинцетом осторожно проникают в гнойник, удаляют гной, тканевый детрит и дренируют.
При обширном гнойном поражении железы обычно необходимы два разреза. Первый разрез длиной 3—3,5 см делают позади вертикальной ветви нижней челюсти (на 1—1,5 см) и параллельно ей, от мочки уха и книзу. После рассечения кожи и клетчатки проникают пальцем в ткань железы снизу и сзади, чтобы вскрыть скопления гноя. Второй разрез (обычно длиной 2-2,5 см) проводят в поперечном направлении, начиная от нижнего края мочки уха и немного отступя кпереди от него, так как вблизи уха можно повредить ветви лицевого нерва.
Рассекают кожу и подкожную клетчатку, после чего пальцем или корнцангом проходят в паренхиму железы и вскрывают гнойники. Обычно в паренхиме железы дренирующие каналы первого и второго разрезов встречаются; введение в них дренажей обеспечивает хороший отток гноя.
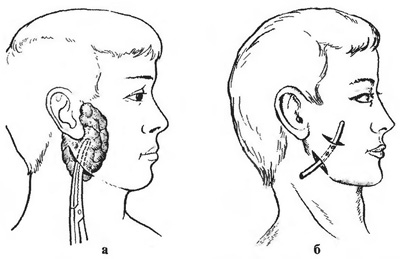
Вскрытие абсцесса околоушной железы у ее нижнего полюса одним разрезом(а),вскрытие двумы разрезами и дренирование трубкой(б)
При этом вмешательстве всегда велика опасность пареза ветвей лицевого нерва в результате растяжения при тупом расширении раны. Следует избегать особо опасных разрезов в верхних отделах околоушной железы у скуловой дуги, так как здесь поверхностно проходят ветви лицевого нерва. При прорыве гнойника в окологлоточное пространство его дренируют через ложе подчелюстной слюнной железы.
После операции обычно быстро наступает значительное облегчение. Припухлость, отек уменьшаются, уже на следующий день резко понижается температура тела, улучшается общее состояние больного, пульс становится менее частым, его наполнение улучшается. Из разреза выделяются гной и обрывки омертвевших тканей, рана очищается и гранулирует.
Из лечебных мероприятий в послеоперационном периоде необходимо введение антибиотиков, обезвоженным больным обеспечивают восстановление водно-электролитного баланса. Дают жидкую высококалорийную пишу.
Из осложнений при паротите возможны опасные для жизни кровотечения из аррозированных сосудов, находящихся в паренхиме околоушной железы, или сонной артерии при гнойных затеках, а также развитие флегмоны окологлоточного пространства, что объясняется анатомическими соотношениями и интимными лимфатическими связями этих областей. При запущенном гнойном паротите возможно образование затеков по ходу сосудистого пучка шеи с формированием глубокой флегмоны и развитием медиастинита.
При рано диагностированном паротите и рациональной антибиотикотерапии прогноз благоприятный: у большинства больных удается предупредить развитие гнойного процесса. Гнойный паротит при своевременном и радикальном оперативном лечении обычно не сопровождается тяжелыми осложнениями.
Гнойный подчелюстной сиаладенит
Гнойный подчелюстной сиаладенит встречается реже, чем гнойный паротит. Как и при паротите, железа инфицируется через протоковую систему при нарушении оттока слюны. Заболевание встречается у истощенных больных, после тяжелых операций.
Заболевание начинается с воспаления основного протока, затем присоединяется воспаление междольковых протоков, далее вовлекается в процесс паренхима железы. Появляются боли в подчелюстной области одной стороны. При осмотре отмечают припухлость, кожа над железой уплотнена, пальпация железы болезненна. Определяется воспалительный инфильтрат, соответствующий локализации железы. При осмотре полости рта отмечают выделение гноя из выводного протока железы.
При хроническом подчелюстном сиаладените больных беспокоят болезненная припухлость в подчелюстной области, сухость во рту. Анамнез заболевания длительный, болезни может предшествовать острый процесс или течение болезни принимает сразу подострый, хронический характер. Периодически возникают обострения.
При осмотре определяют припухлость в подчелюстной области, кожа не изменена, пальпация железы малоболезненна, ее контуры четкие. При надавливании на железу из протока выделяется мутная слюна с примесью гноя. Важное диагностическое значение имеет сиалограмма — контрастирование протоков железы. На рентгенограммах определяют состояние протоков — расширение, сужение, деформацию, а также контрастированные полости в самой паренхиме. При множественных полостях железа имеет вид гроздевидного скопления контрастного вещества.
При остром гнойном воспалении поднижнечелюстной железы вскрывают ее капсулу из разреза длиной 5-6 см, который производят от угла нижней челюсти кпереди от места перегиба лицевой артерии через край челюсти на 1—1,5 см кнутри от ее края. Рассекают кожу, подкожную клетчатку, поверхностную фасцию, подкожную мышцу шеи и капсулу поднижнечелюстной железы. Инструментом тупо расслаивают ткань железы, удаляют гной и свободнолежащие секвестры и дренируют рану трубкой.
Показанием к удалению поднижнечелюстной слюнной железы служат хронические гнойные калькулезные поднижнечелюстные сиаладениты. Больного укладывают на спину с запрокинутой и повернутой в противоположную сторону головой. Операцию можно выполнить под местной инфильтрационной анестезией. Инфильтрируют кожу, подкожную клетчатку соответственно поднижнечелюстной области, по ходу разреза раствор анестетика вводят под подкожную мышцу шеи и затем под капсулу поднижнечелюстной железы.
Разрез кожи длиной около 7 см производят параллельно нижнему краю челюсти, отступя на 1,5—2 см кнутри. Начинают разрез от переднего края грудино-ключично-сосцевидной мышцы. Рассекают кожу, подкожную клетчатку, поверхностную фасцию, т. plastima и капсулу железы. Осторожно отслаивают капсулу от нижней поверхности железы, выделяют лицевую артерию и вену и отводят их в сторону, а при невозможности отвести лигируют выше и ниже железы и пересекают.
Выделение железы облегчает гидравлическая препаровка тканей раствором новокаина. Выделение внутренней верхней поверхности железы следует производить осторожно, так как на дне поднижнечелюстной ямки проходят подъязычный и язычный нервы. Проток железы выделяют, приподнимая задний край т. mylohyoideus.
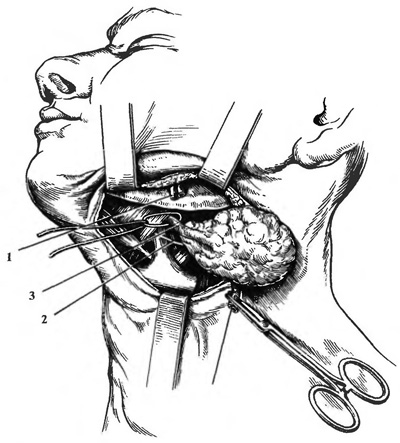
1 — сосуды лица; 2 — подъязычный нерв; 3 — выводной проток слюнной железы
Проток прошивают шелковой лигатурой и пересекают, смазав культю йодной настойкой. К ложу железы подводят на сутки дренаж и рану послойно ушивают до дренажа.
Литература
1.http://medbe.ru/materials/infektsii-v-khirurgii/gnoyny
2.В.К.Гостищев «Общая хирургия» Москва Гэотар-мед 2001год
3.Тимофеев А.А «Челюстно-лицевая хирургия» Москва Медицина 2010год
4.Бернадский Ю.И. Основы челюстно-лицевой хирургии и хирургической стоматологии 2012год
5.Мухин М.В. Клиническая оперативная челюстно-лицевая хирургия Медицина, 1974
6.Стоматология и челюстно-лицевая хирургия. Атлас рентгенограмм Авторский коллектив: Рабухина Н. А .Аржанцев А. П
Содержание:
Гнойный паротит
Клинические проявления
Лечение
Гнойный подчелюстной сиаладенит
Клинические проявления
Лечение
Литература
Пятигорский Медико-Фармацевтический Институт филиал ВолгГМУ
Кафедра клинических дисциплин с курсом экстремальной медицины и курсом стоматологии.
Реферат
На тему: Вскрытие абсцессов слюнных желез.

Подготовила: студентка 302гр.
специальности «Стоматология»
Исмакова Мария
Принял: преподаватель кафедры
Калашников Антон Владимирович