Цель: отработать алгоритм диагностики и лечения ТЭЛА
Пример кейса по теме: «Современные подходы к диагностике и лечению тромбоэмболии легочной артерии».
Цель: отработать алгоритм диагностики и лечения ТЭЛА
Задачи:
-проанализировать клинический случай пациента с ТЭЛА;
- выявить предрасполагающие факторы к ТЭЛА;
- оценить план обследования у пациентки с ТЭЛА;
- провести дифференциальный диагноз ТЭЛА и выявить возможные ошибки в данном клиническом случае;
- оценить лечебную тактику у пациентки с ТЭЛА;
- предствить алгоритм дальнейших действий для профилактики тромбоэмболических осложнений;
Больная К. 56 лет, работающая, жительница г. Чита, поступила в стационар 21.01.2013г. с жалобами на инспираторную одышку в покое, усиливающуюся при незначительной физической нагрузке, которая купировалась на короткое время после приема нитратов, чувство сдавления за грудиной, слабость.
Из анамнеза заболевания выяснено: много лет страдает АГ, ИБС. АД повышается до 160/80 мм рт ст, давящие боли при умеренной физической нагрузке (при подъеме на 4 этаж), купируются самостоятельно, постоянную антигипертензивную, антиангинальную терапию не принимала. В течение 2-х недель больная отмечала ноющие, распирающие боли и асимметричный отёк левой нижней конечности, за медицинской помощью не обращалась, лечилась гепариновой мазью. Состояние резко ухудшилось 15.01.2014г., когда внезапно появилась одышка, чувство нехватки воздуха в покое, выраженная слабость, головокружение, предобморочное состояние. Вызвали БСМП, зафиксировано АД 170/100 мм рт ст. Ухудшение состояния расценили как гипертонический криз, была оказана помощь: Т. Captoprili 0,025 п/яз., T. Nytroglycerini 0,00025 п/яз., Sol. Furosemidi 0,04 в\м. Врач БСМП оставил пациентку дома в связи с отсутствием мест в стационаре, было рекомендовано лечение в поликлинике по месту жительства. В течение недели больная получала лечение: T. Lisinoprili 0,005*2р. АД стабилизировалось в пределах 120-140/80 мм рт ст, сохранялась инспираторная одышка при незначительной физической нагрузке. По дороге в поликлинику вновь резкое ухудшение самочувствия, наросла одышка в покое, выраженная слабость, головокружение, АД 150/80 мм рт ст. Повторно вызвана БСМП и пациентка доставлена в дежурный стационар с направительным диагнозом: Острый коронарный синдром без подъема сегмента ST.
Анамнез жизни: От сверстников не отставала. Было 6 беременностей, 6 родов, менопауза с 43 лет, ЗГТ не принимала, осмотр гинекологом авг. 2012г без патологии. Работает вахтером, профессиональных вредностей нет, малоподвижный образ жизни. Аллергологический анамнез не отягощён. Вредных привычек нет.
Объектный статус при поступлении в стационар: состояние средней степени тяжести. Вес 78кг, рост 170 см., ИМТ 26,9. Кожные покровы бледно-цианотичные, умеренной влажности. Дыхание жесткое, единичные мелкопузырчатые хрипы в нижних отделах, ЧДД 18 в мин. Тоны сердца ритмичные, акцент II тона над лёгочной артерией, ЧСС 80 в мин., АД 120/80 мм рт ст. Живот мягкий, безболезненный. Печень по краю реберной дуги. Отечность левой нижней конечности, болезненность при пальпации глубоких вен.
При обследовании в приемном покое:
Общий анализ крови: Нb 135г/л, лейк. 810*9, СОЭ 7 мм/ч; общий анализ мочи: уд. вес. 1030, белка нет, лейк. нет; коагулограмма: МНО 0,9, АЧТВ 26,2. Д-димер не определялся из-за отсутствия реактивов. Б/х крови: сахар 5,0 ммоль/л, б/бин 12 мкмоль/л, АЛТ 16 Ед/л, АСТ 14Ед/л, мочевина 5,6 мкмоль/л, креатинин 91 ммоль/л. Тропониновый тест отрицательный. КФК, КФК-МВ, ЛДГ, миоглобин не определялись из-за отсутствия реактивов.
Рентген органов грудной клетки: венозное полнокровие.
По ЭКГ: синусовая тахикардия. Признаки систолической перегрузки правого желудочка. Нарушение процессов реполяризации передней, перегородочной, верхушечной, боковой области (отрицательные з.Т в V1-V6).
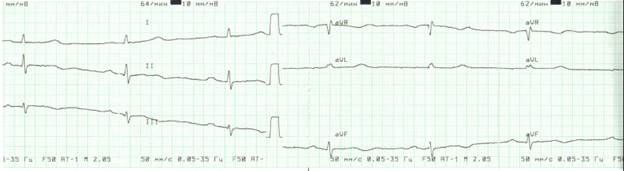
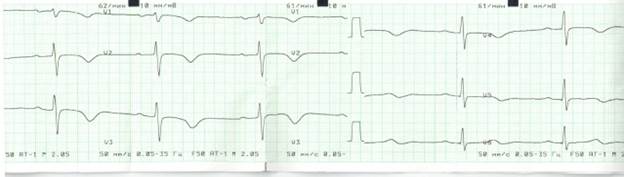
По ЭхоКГ: Дилатация ствола (до 42 мм) и ветвей легочной артерии (правая 20-22мм, левая 21 мм). Тенденция к увеличению правых отделов сердца (ПЖ КДР 28-31 мм, ПП 51*37мм). Умеренная ТН 1-2 ст., МН 1-2 ст. Значительная легочная гипертензия (среднее ДЛА 44 мм рт ст, СДЛА 66 мм рт ст). Уплотнение стенок аорты, клапанов. Минимальная АН 1 ст. Диастолическая дисфункция желудочков 1 типа.
По данным УЗДГ сосудов нижних конечностей: Неокклюзивный тромбоз наружной подвздошной вены слева, ОБВ слева. Окклюзивный тромбоз ГБВ, БВ, ПКВ, ОБВ слева. Недостаточность клапанов подколенной вены справа. Расширение большой подкожной вены с сохранением функции клапанов.
В связи с выявленными изменениями дежурный кардиолог заподозрил ТЭЛА, и больная направлена на экстренную МСКТ с контрастированием легочной артерии. При данном исследовании выявлено: субмассивная тромбоэмболия легочных артерий и их ветвей. Инфаркты верхней доли левого легкого. Одиночные очаговые образования средней доли правого легкого.
Больная осмотрена сосудистым хирургом: Посттромботическая болезнь левой нижней конечности. Подострый флеботромбоз глубоких вен левой нижней конечности.
Осл.: ТЭЛА умеренного риска от 15.01.2013г. Инфаркт- пневмония в верхней доле слева. ХВН II ст. слева
После дообследования больной выставлен клинический диагноз:
Осн.: Посттромботическая болезнь левой нижней конечности. Подострый флеботромбоз глубоких вен левой нижней конечности.
Осл.: ТЭЛА умеренного риска от 15.01.2013г. Инфаркт- пневмония в верхней доле слева. ХВН II ст. слева
Сопут. Гипертоническая болезнь III стад., 2 степ., риск 4. ИБС Стабильная стенокардия 2ф.к. ХСН 2А, 2 ф.к.
Пациентка госпитализирована в отделение реанимации, начата терапия:
Sol. Nytroglycerini 0,1% 10,0 в/в капельно под контролем АЧТВ.
Sol. Heparini 1000 ЕД/час в/в через дозатор.
Tab. Warfarini 0, 0025 2таб. 1 раз в сутки в 17.00, подбор дозы до МНО 2-3.
Tab. Bisoprololi (Concor) 0,005 1 таб. утром,
Тab. Rosuvastatini 0,01 1 таб. вечером,
Tab. Verospironi 0,025 2 таб. утром, 2 таб. обед,
Tab. Amlodipini 0,01 1таб. вечером,
Таb. Acidi acetylsalicylici 0,075 1таб. вечером
В данной клинической ситуации на догоспитальном этапе 15.01. не была заподозрена ТЭЛА. При оценке индекса Wells у пациентки по клиническим данным высокая вероятность тромбоза глубоких вен и ТЭЛА (ноющие, распирающие боли и асимметричный отёк левой нижней конечности), развитие дыхательной недостаточности (выраженная одышка) и слабость могли быть вызваны ТЭЛА [1,4]. Врачом БСМП были не дооценены клинические данные и больная не госпитализирована в стационар. Не типично в данном случае повышение АД, при ТЭЛА отмечается снижение АД вплоть до развития шока. У данной пациентки также имели место слабые предрасполагающие факторы к венозным тромбоэмболическим осложнениям: длительное нахождение в положении сидя (работает вахтером) и варикозное расширение вен нижних конечностей [1]. В данном случае не было признаков острого коронарного синдрома: отсутствовали ангинозные боли, не было типичных изменений ЭКГ, эхоКГ, отрицательный тропониновый тест [2,5]. Дежурным кардиологом проведен правильный диагностический поиск: клинические данные, ЭКГ, эхоКГ, МСКТ с контрастированием легочной артерии помогли диагностировать ТЭЛА. Так как основным источником ТЭЛА являются тромбозы глубоких вен нижних конечностей, правильным было назначение УЗДГ сосудов нижних конечностей и осмотр сосудистого хирурга. Не был определен Д-димер, который является важным биохимическим маркером тромбоэмболических осложнений [1,4]. Тактика лечения ТЭЛА зависит от объема ТЭЛА и риска смертельного исхода в остром периоде ТЭЛА. В данном случае имела место субмассивная ТЭЛА, подострое течение с средним риском смертельного исхода (тропониновый тест отрицательный, шок отсутствовал, имеет место дисфункция правого желудочка) [1,4,6]. Согласно российским клиническим рекомендациям при субмассивной ТЭЛА показана антикоагулянтная терапия, тромболизис не показан. Тактика лечения была правильной. Гепарин назначают 80 ЕД/кг в/в болюсно, затем 18 Ед/кг/час в/в с помощью дозатора под контролем АЧТВ (должно повысится в 1,5-2 раза) с одновременным назначением варфарина до целевого МНО 2-3 с последующей отменой нефракционированного гепарина. Для профилактики рецидива венозных тромбоэмболических осложнений при первом эпизоде ВТЭО показано применение пероральных антикоагулянтов в течение 3 месяцев [4]. Учитывая наличие у пациентки ИБС, ГБ назначены дезагреганты, статины, Б-адреноблокаторы. Нитраты, мочегонные, блокаторы кальциевых каналов показаны для лечения постэмболической легочной гипертензии [2, 6]. После выписки рекомендуется продолжить прием:
Tab. Warfarini 0, 0025 2таб. 1 раз в сутки в 17.00, подбор дозы до МНО 2-3 .
Tab. Bisoprololi (Concor) 0,005 1 таб. утром,
Тab. Rosuvastatini 0,01 1 таб. вечером,
Tab. Verospironi 0,025 2 таб. утром, 2 таб. обед,в течение 3 месяцев.
Tab. Amlodipini 0,01 1таб. вечером,
Таb. Acidi acetylsalicylici 0,075 1таб. вечером
Необходимо рекомендовать контроль коагулограммы, УЗДГ сосудов нижних конечностей, ЭхоКГ через 1 месяц. Больной необходимы дополнительные исследования для исключения приобретенных и наследственных тромбофилий: исследование антитромбина III, протеинов C, S, кофактора гепарина), гомоцистеин, антитела к кардиолипину, уровень плазминогена, фибриногена и продуктов его распада, тканевой активатор плазминогена, генетическое исследование тромбофилий [6].
Литература:
1. Гиляров М.Ю. Тромбоэмболия легочной артерии. Диагностика, лечение и профилактика / М.Ю. Гиляров, Д.А.Андреев – М.: ГЭОТАР-Медиа, 2010. – 96с.
2. Кардиология. Национальное руководство. Краткое издание / под ред. Ю.Н.Беленкова, Р.Г. Оганова. – М.: ГЭОТАР-Медиа, 2012. – 830с.
3. Рекомендации по лечению острого коронарного синдрома без стойкого подъема сегмента ST // Рациональная фармакотерапия в кардиологии. – 2012.-Приложение №2. – С.3-53
4. Российские клинические рекомендации по диагностике, лечению и профилактике венозных тромбоэмболических осложнений // Флебология. - 2010. - Том 4, выпуск 2, №1. - С.3-37
5. Сыркин А.Л. Острый коронарный синдром : уч. пособие для системы послевузовского профессионального образования врачей / А.Л Сыркин, Н.А. Новикова, С.А. Терехин. – М. : МИА, 2010. – 440 с.
6. Тромбоэмболии легочной артерии и тромбофилитические состояния : современные принципы диагностики и лечения / А.В. Никитин [и др.]; под ред. П.В. Ипатова. – М.: Миклош, 2011. – 120 с.