Сформулируйте и обоснуйте диагноз. 3 страница
Вопросы:
1. Поставьте предварительный диагноз. Обоснуйте его.
2. Этиология и эпидемиология основного заболевания.
3. Какое осложнение возникло у больного?
4. Механизмы его развития.
5. Какие ещё осложнения возможны при данной инфекции.
6. Опишите предполагаемую рентгенологическую картину.
7. Дифференциальная диагностика данного состояния.
8. Неотложная терапия.
9. Лечение основного заболевания. Современные этиотропные препараты.
10. Профилактика.
Задача № 27
Больной К., 22 года, обратился к терапевту 5 декабря с жалобами на заложенность носа, гнойные выделения из носовых ходов, першение в горле, грубый сухой надсадный лающий кашель, осиплость голоса, повышение температуры до 38,2ºС, головную боль.
Заболел 1 декабря, когда утром после сна почувствовал недомогание, слабость. Днём температура тела повысилась до 38ºС, появилась заложенность носа, боли в горле, сухой кашель. На следующий день появилась осиплость голоса, температура тела держалась на уровне 37,3ºС. Самостоятельно принимал аспирин, бромгексин. 4 декабря выделения из носа приобрели жёлтый цвет. 5 декабря температура тела вновь повысилась до 38,2ºС, появилась интенсивная головная боль в лобной области, усиливающаяся при наклоне.
Известно, что за три дня до заболевания пациент навещал своего знакомого, болеющего ОРЗ. Пациент хронические заболевания отрицает, правила личной гигиены соблюдает, за пределы города не выезжал, домашних животных нет, работает на заводе.
Объективно: состояние средней степени тяжести, кожные покровы и видимые слизистые бледные, чистые. Носовое дыхание затруднено, выделения жёлто-зелёного цвета. Слизистая ротоглотки гиперемирована, зернистость задней стенки глотки, миндалины не увеличены, налётов нет. Периферические лимфоузлы не увеличены. В лёгких везикулярное дыхание, частота дыхания 16 в минуту. Тоны сердца ясные, ритмичные, ЧСС 90 ударов в минуту, удовлетворительных свойств. АД 120/60 мм рт. ст. Живот при пальпации мягкий, безболезненный, печень не увеличена, селезёнка не пальпируется. Симптом поколачивания по поясничной области отрицателен с обеих сторон. Стул, мочеиспускание, диурез не нарушены.
Вопросы:
1. Сформулируйте диагноз.
2. Обоснование диагноза.
3. Этиология и патогенез данного заболевания.
4. Каковы осложнения инфекции?
5. Клиническая картина наиболее характерного осложнения инфекции.
6. Какая из форм дыхательной недостаточности развивается при этом?
7. Составьте план обследования больного.
8. С какими заболеваниями необходимо провести дифференциальный диагноз?
9. Назначьте лечение.
10. Профилактика инфекции.
Задача № 28
Больной Х., 22 лет, курсант военного училища, поступил в больницу в первый день болезни. Заболел остро, утром, когда почувствовал озноб, головные боли, чувство жара, сильную слабость, боли в горле и шее. Температура тела поднялась до 38,2оС.
Объективно: состояние тяжелое, кожные покровы бледные. В ротоглотке: гиперемия и отек небных миндалин, дужек, язычка. Миндалины увеличены до III степени, с налетами в виде паутинообразной сетки, которые легко снимаются. В легких дыхание везикулярное, чистое. Тоны сердца ясные, ритмичные, пульс 86 ударов в минуту, АД 120/70 мм рт. ст. Живот мягкий, безболезненный.
На 5-ый день болезни: температура тела 39,7оС. В ротоглотке гиперемия приобрела цианотичный оттенок, миндалины отечные, почти смыкаются, покрыты плотным, грязно-серым налетом, который переходит на небные дужки, язычок, снимается с трудом, после снятия слизистая кровоточит. Язык обложен белым налетом. Изо рта – сладковатый, приторный запах. Подчелюстные лимфатические узлы диаметром до 4,0 см, болезненные при пальпации. Наблюдается отек шейной клетчатки, который распространяется до ключиц. В легких дыхание везикулярное, хрипов нет. ЧДД 22 в мин. Границы относительной тупости сердца: правая - по правому краю грудины в IV межреберье, левая - по среднеключичной линии в V межреберье. Тоны сердца приглушены, ритмичные. ЧСС 110 ударов в минуту, АД 90/40 мм рт. ст. Живот мягкий, безболезненный. Стул, диурез в норме.
ЭКГ: ритм синусовый, ЧСС 112 ударов в минуту, отмечаются групповые экстрасистолы и единичные парасистолы.
Вопросы:
1. Диагноз и его обоснование.
2. Опишите свойства возбудителя.
3. Какое осложнение развилось?
4. Проведите дифференциальный диагноз с ИТШ.
5. План обследования.
6. Назначьте лечение.
7. Правила выписки.
8. Диспансерное наблюдение.
9. Тактика в отношении контактных.
10. Специфическая профилактика при данном заболевании.
Задача № 29
Больной К., 20 лет, поступил в стационар утром 21.03 с жалобами на мучительную головную боль, озноб, повышение температуры до 40,2оС, однократную рвоту. Отмечает, что головная боль усиливается при громких звуках, ярком свете.
Из анамнеза: заболел остро вечером 20.03, когда температура тела с ознобом повысилась до 40оС, появилась головная боль, слабость, боли в мышцах спины и конечностей. Самостоятельно принимал жаропонижающие препараты. Утром заметил появление на коже ног темно-красных высыпаний. Бригадой «Скорой помощи» доставлен в инфекционную больницу.
При осмотре: состояние тяжелое, вялый, на вопросы отвечает медленно, односложно, лежит на кушетке в вынужденной позе (на боку с запрокинутой головой, ноги согнуты в коленях и тазобедренных суставах, притянуты к животу). Температура тела снизилась до 36,9 оС. Кожные покровы бледные, акроцианоз. Лицо гиперемировано, сосуды склер инъецированы. На коже ног, ягодицах геморрагическая сыпь звездчатой формы с некрозом в центре. Стойкий красный дермографизм. Дыхание везикулярное, ЧДД 36 в минуту. Тоны сердца приглушены, ритмичны, ЧСС 126 ударов в минуту, АД 90/50 мм рт. ст. Язык обложен грязно-коричневым налетом, сухой. Живот втянут, мышцы брюшного пресса напряжены. Стула не было. Моча насыщенно-желтого цвета, диурез снижен. Определяется положительный симптом Бабинского.
Вопросы:
1. Предварительный диагноз, его обоснование.
2. Какие симптомы необходимо проверить при объективном обследовании
пациента?
3. Дополнительные методы обследования. Предполагаемые результаты.
4. Специфическая диагностика инфекции.
5. Проведите дифференциальную диагностику заболевания.
6. Какие осложнения болезни могут развиться у пациента?
7. Клинические проявления отёка-набухания головного мозга.
8. Назначьте лечение. Обоснуйте выбор этиотропной терапии.
9. Правила выписки.
10. Специфическая профилактика инфекции.
Задача № 30
Больной Н., 22 лет, заболел остро, около 5 дней назад, когда температура тела поднялась до 38°С, появилась слабость, снизился аппетит. С 3 дня болезни появились боли в горле при глотании и разговоре, затруднение носового дыхания, храп по ночам, температура тела держалась на уровне 38-39°С. Самостоятельно принимал жаропонижающие средства без выраженного эффекта. На 6 день болезни заметил пожелтение склер и потемнение мочи. Вызвал «Скорую помощь», с подозрением на «вирусный гепатит» доставлен в инфекционную больницу.
Объективно: состояние средней степени тяжести. Температура тела 37,9°С. Склеры субъиктеричны. Лицо бледное, одутловатое, веки отечны. Носовое дыхание затруднено. При осмтре ротоглотки: яркая гиперемия слизистых, миндалины гипертрофированы до II степени, в лакунах - рыхлые налеты желтого цвета, снимаются шпателем, слизистая не кровоточит. Подчелюстные, передне- и заднешейные, подмышечные лимфоузлы увеличены до 2-3 см, затылочные до 0,5-1см, умеренно болезненные, плотно-эластичные, не спаяны с окружающими тканями и между собой. В легких везикулярное дыхание, хрипов нет. Тоны сердца ясные, ритмичные, шумов нет. ЧСС 82 удара в 1 минуту, АД 120/80 мм рт. ст. Живот мягкий, безболезненный. Печень на 3 см ниже реберной дуги, плотной консистенции, незначительно болезненная. Пальпируется край селезенки. Моча темно-желтого цвета, стул оформленный, светло-коричневый.
Общий анализ крови: Er - 4,1х 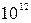 /л, Hb - 134 г/л, ЦП - 0,85, Leu - 12,1х10
/л, Hb - 134 г/л, ЦП - 0,85, Leu - 12,1х10 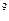 /л, п/я - 9%, с/я - 17%, мон. - 7%, лим. - 41%, эоз. - 3%, атипичные мононуклеары - 23%, СОЭ - 24 мм/ч.
/л, п/я - 9%, с/я - 17%, мон. - 7%, лим. - 41%, эоз. - 3%, атипичные мононуклеары - 23%, СОЭ - 24 мм/ч.
Биохимический анализ крови: общий билирубин - 34,7 мкМ/л, прямой - 28,7 мкМ/л, непрямой – 6,0 мкМ/л, АСТ – 78,6 ед/л, АЛТ – 98,2 ед/л.
Общий анализ мочи: темно-желтого цвета, мутная, отн. плотность 1015, белок 0,156 г/л, глюкоза (-), лейк. 2-3 в п/зр.
Вопросы:
1. Сформулируйте диагноз, обоснуйте его.
2. Возможные пути передачи данной инфекции.
3. Характер иммунитета после перенесенного заболевания.
4. Специфическая диагностика.
5. Проведите дифференциальный диагноз с вирусными гепатитами.
6. Назначьте лечение данному больному.
7. Эффективно ли применение ацикловира в лечении данного заболевания?
8. Есть ли показания для назначения антибактериальной терапии больному?
9. Какая группа антибиотиков противопоказана и почему?
10. Диспансерное наблюдение.
Задача № 31
На приём к педиатру обратился ребёнок в возрасте 8 лет с жалобами на повышение температуры до 380С, озноб, заложенность носа, першение в горле, сухой кашель, сыпь.
Со слов матери ребёнок болен второй день. Заболевание началось с недомогания и незначительных катаральных явлений, повышения температуры до 37,50 С. На следующий день состояние ребёнка ухудшилось. Усилились катаральные явления и признаки интоксикации, появилась сыпь, что и послужило поводом для обращения к врачу.
Из анамнеза: ребёнок проживает в благоустроенной квартире с родителями, учится в школе. В классе есть больные с клиникой ОРЗ. Прививки сделаны не все, т.к. было много медицинских отводов по причине простудных заболеваний. Правила личной гигиены ребёнок соблюдает.
При осмотре: состояние средней степени тяжести. Температура тела 380С. На коже лица, за ушами, на волосистой части головы, туловище и конечностях – мелкопятнистая сыпь на неизменённом фоне. На ладонях и подошвах сыпь отсутствует. Слизистая ротоглотки гиперемирована, зерниста, миндалины гиперемированы, не увеличены, налётов нет. Затылочные, заднешейные, околоушные лимфоузлы увеличены до 2 см в диаметре, эластичные, болезненные. Остальные группы лимфоузлов не изменены. В лёгких везикулярное дыхание, хрипов нет. Тоны сердца ясные, ритмичные, шумов не выслушивается. Живот мягкий, безболезненный. Печень на 1 см выступает из-под края правой рёберной дуги, безболезненная. Пальпируется нижний полюс селезёнки. Со слов матери стул, мочеиспускание и диурез не изменены.
Мать мальчика беременна. Срок беременности 10 недель. Направлена на консультацию к инфекционисту врачом акушером-гинекологом для согласования вопроса о тактике дальнейшего ведения беременности. О перенесённых в детстве заболеваниях женщина не знает, прививочный анамнез неизвестен.
Вопросы:
1. Диагноз. Его обоснование.
2. Этиология и эпидемиология заболевания.
3. Патогенез инфекции.
4. Клиническая классификация.
5. Специфическая лабораторная диагностика.
6. Дифференциальный диагноз.
7. Назначьте лечение.
8. Тактика ведения беременности.
9. Показания к прерыванию беременности.
10. Профилактика.
Задача № 32
Больной А., 25 лет. Заболевание началось постепенно с повышения температуры до 37,5°С, головной боли, снижения аппетита. В последующие дни температура по утрам - субфебрильная, вечером - выше 38°С, сохранялась головная боль, ухудшился сон, появилась вялость. Принимал аспирин без эффекта. На 8-й день болезни вызванный участковый терапевт заметил на коже сыпь и с диагнозом: "ОРЗ, аллергическая сыпь" направил больного в инфекционный стационар.
Эпиданамнез: контакт с инфекционными больными отрицает. За 2 недели до заболевания гостил у родственников в деревне, пил некипяченое молоко, приобретенное у соседки.
В приемном покое: состояние средней тяжести, температура тела 38,7°С. Больной вялый и адинамичный. Кожные покровы бледные. На животе - 4 розеолы. Язык сухой, увеличен в размерах, густо обложен сероватым налетом, края и кончик - чистые. Слизистые ротоглотки умеренно гиперемированы, налетов на миндалинах нет. Пульс ритмичный, 74 удара в минуту. Тоны сердца приглушены, АД 105/65 мм рт. ст. Дыхание везикулярное, выслушиваются единичные сухие хрипы, притупления перкуторного тона не определяется. Живот несколько вздут, умеренно чувствителен и урчит при пальпации в правой подвздошной области, симптом Падалки (+). Печень выступает на 2 см из-под края реберной дуги по правой среднеключичной линии, пальпируется нижний полюс селезенки.
На 17-й день болезни больной предъявлял жалобы на умеренные боли в животе, резкую слабость. Вызван на консультацию хирург.
При осмотре: состояние больного тяжелое, заторможен, бледный, температура тела 39,8°С. АД 90/60 мм рт. ст., пульс 120 ударов в минуту, слабого наполнения. Язык сухой, густо обложен коричневым налетом. Живот вздут, при пальпации болезненный в правой подвздошной области, здесь же - локальное мышечное напряжение. Симптомы раздражения брюшины сомнительны. Стула не было в течение 3 дней. Больной оставлен в отделении. К вечеру состояние резко ухудшилось, температура тела 40°С, боли в животе усилились, появились отчетливый положительный симптом Щёткина-Блюмберга, выраженная мышечная защита.
Вопросы:
1. Ваш диагноз?
2. Обоснование диагноза.
3. Дифференциальный диагноз?
4. План обследования больного?
5. Какие изменения со стороны ОАК характерны для данного заболевания?
6. Перечислите специфические осложнения, возможные при данной инфекции, и особенности их течения.
7. Лечение: препараты, длительность их применения?
8. Тактика дальнейшего ведения больного.
9. Правила выписки из стационара.
10. Противоэпидемические мероприятия в очаге?
Задача № 33
Больной К., 40 лет. Поступил в инфекционную больницу на 2-е сутки от начала заболевания. Болезнь началась остро, в дороге на железнодорожном транспорте: поднялась температура тела до 390С, появились тошнота, однократная рвота, частый (около 10 раз в сутки) жидкий стул, обильный, с незначительной примесью слизи и крови. Одновременно – схваткообразные боли по всему животу.
До заболевания питался продуктами, купленными на остановках поезда (творог, сметана, фрукты).
При поступлении: жалуется на боли по всему животу, частый водянистый жидкий стул с примесями крови и слизи, жажду. Больной адинамичен, лицо бледное, легкий цианоз губ, кожа сухая, тургор тканей снижен. Температура тела 38,50С. АД 90/60 мм рт. ст., тоны сердца приглушены, ритмичные. Язык сухой, обложен грязно-серым налетом. Живот умеренно вздут, болезненный при пальпации, особенно по ходу толстой кишки. Симптомов раздражения брюшины нет. Пальпируется болезненная спазмированная сигмовидная кишка. Диурез снижен. Масса пациента 66 кг.
Вопросы:
1. Ваш диагноз?
2. Обоснование диагноза.
3. Какие лабораторные исследования необходимы для постановки диагноза? Что ожидаете получить?
4. Расскажите об этиологии данного заболевания.
5. Объясните патогенез диарейного синдрома при данном заболевании.
6. Какие специфические осложнения возможны при данной инфекции.
7. Проведите дифференциальный диагноз.
8. Лечение пациента.
9. Перечислите показания для назначения этиотропной терапии при ОКИ.
10. Профилактика заболевания.
Задача № 34
Больной К.,48 лет, заболел 7 дней назад, когда появился частый, жидкий водянистый стул зеленоватого цвета до 5 раз в сутки, рвота съеденной пищей 3 раза, боли в животе разлитого характера, головная боль, недомогание. Температура все дни держалась на уровне 38,5-39,2°С. К врачу не обращался, не лечился. Госпитализирован "Скорой помощью" в инфекционный стационар с диагнозом "Острый гастоэнтерит".
Эпиданамнез: больной не работает, злоупотребляет алкоголем, за сутки до первых клинических симптомов заболевания ел яичницу.
При поступлении: состояние тяжелое, вялый, заторможенный. Кожные покровы бледные, сухие. На коже живота 2 розеолезных элемента. Язык сухой, густо обложен коричневым налетом. Слизистые ротоглотки сухие, миндалины не увеличены, налетов нет. Тоны сердца приглушены, ритмичны. Пульс 84 удара в мин., слабого наполнения. АД 90/70 мм рт.ст. При аускультации легких выслушивается везикулярное дыхание, хрипов нет, ЧД 26 в мин. Живот вздут, болезненный при пальпации в околопупочной и правой подвздошной области, урчит. Печень выступает из-под края реберной дуги на 3 см, плотноватая, безболезненная, пальпируется нижний полюс селезенки. Диурез 1000 мл за сутки, стул жидкий, водянистый, типа «болотной тины». Вес больного 60 кг.
Лабораторно: ОАК: Нв - 130 г/л, эр - 3,4*10/л, лей - 5,2*109/л, ПЯ - 26%, СЯ - 54%, лимф -16%, мон - 4%, эоз - 0%, СОЭ - 26 мм/ч. ОАМ: соломенная, прозрачная, белок - 0,99 г/л, лейк. - 10-12 в п/зр, эр. - 1-2 в п/зр.
Вопросы:
1. Ваш диагноз.
2. Обоснование диагноза.
3. Расскажите об этиологии данного заболевания.
4. Как определяется клинический вариант течения данного заболевания в зависимости от инфицирующей дозы и иммунореактивности макроорганизма?
5. Особенности и механизм развития интоксикационного синдрома.
6. Чем обусловлена гепатоспленомегалия?
7. Какие возможны осложнения при данном заболевании?
8. Дифференциальный диагноз.
9. План обследования, предполагаемые результаты.
10. Лечение больного.
Задача № 35
Больной С., 30 лет, 80 кг, поступил в стационар на 2 день болезни с жалобами на слабость, сниженный аппетит, тошноту, 1-кратную рвоту, боли в эпигастрии, жидкий водянистый стул до 5 раз в сут.
Из анамнеза: 3 дня назад вернулся из Египта, где отдыхал по туристической путевке и пил некипяченую воду, контакт с инфекционными больными отрицает.
Объективно: состояние относительно удовлетворительное. Кожа физиологической окраски, чистая. В легких дыхание везикулярное, шумов и хрипов нет. ЧДД 15 в мин. Тоны сердца приглушены, ритмичны, шумов нет. Пульс 75 ударов в мин. АД 110/70 мм рт. ст. Язык влажный, обложен беловатым налетом. Живот мягкий, болезненный в эпигастрии и вокруг пупка, урчит. Печень и селезенка не увеличены. Симптом Пастернацкого отрицательный с обеих сторон, отеков нет. Стул жидкий, обильный, водянистый, без патологических примесей. Диурез адекватный.
Бактериологическое исследование кала: высев E. coli серогруппы О6 в титре 6х107.
Вопросы:
1. Клинический диагноз.
2. Обоснование диагноза.
3. Эпидемиологические особенности инфекции.
4. Патогенез заболевания.
5. План обследования пациента.
6. Ожидаемые результаты копрологического исследования.
7. Особенности серологической диагностики заболевания.
8. Проведите дифференциальный диагноз.
9. Лечение больного.
10. Перечислите растворы для оральной и парентеральной регидратации.
Отличия раствора «Дисоль» от других полиионных растворов для
внутривенного введения, показания к его использованию.
Задача № 36
Больная М., 50 лет, работает воспитателем в детском саду, поступила в инфекционную больницу 19.06 с жалобами на головокружение, выраженную слабость, сухость во рту, жажду, тошноту, рвоту около 15 раз, многократный, жидкий водянистый стул (без счета).
Из анамнеза: завтракала вместе с мужем и сыном бутербродами с колбасой, пролежавшей около 2-х суток вне холодильника.
В отделении было выполнено промывание желудка, после чего состояние больной несколько улучшилось. Однако сохранялся жидкий стул, появились кратковременные судороги икроножных мышц.
Объективно: состояние средней степени тяжести, сознание ясное, температура тела 36,50С, кожные покровы бледные, сухие, тургор кожи снижен, цианоз носогубного треугольника, черты лица заострены. Язык сухой, обложен белым налетом. В легких дыхание везикулярное, хрипов нет. Голос больной слабый, осипший. Тоны сердца глухие, ритмичные, АД 90/50 мм рт. ст., пульс 106 ударов в мин. Живот мягкий, умеренно болезненный в эпигастрии и области пупка, усиленное урчание. Симптомов раздражения брюшины нет. Симптом поколачивания по поясничной области отрицательный с обеих сторон. С утра не мочилась. Стул обильный, водянистый, без патологических примесей. Судороги икроножных мышц, кистей, стоп.
ОАК: Нв – 150 г/л; гематокрит 52%; Эр. – 5,0х1012/л; Лейк. – 11,0х109/л; ПЯ – 6%; СЯ – 60%; Э – 4%; моноциты – 5%; лимфоциты – 25%; СОЭ – 17 мм/ч.
Копрограмма: консистенция жидкая, безкаловый характер, р-я Грегерсена отр., Лейк. – 5 в п.зр., Эр. – нет, мыла – незначит., клетчатка неперевар. – умеренно, слизь – нет, простейшие и яйца глистов – отр.
Вопросы:
1. Поставьте предварительный диагноз, обоснуйте его.
2. Что необходимо уточнить из эпиданамнеза?
3. Какие клинические данные свидетельствуют о дегидратации?
4. Определите вид и степень дегидратации при данной патологии, объясните механизм развития.
5. Оцените общий анализ крови и копрограмму.
6. Предложите дополнительные методы обследования. Какие результаты жидаете получить?
7. Назначьте лечение данной больной.
8. Принципы проведения парентеральной регидратационной терапии.
9. Назовите критерии прекращения внутривенной регидратации.
10. Правила выписки из стационара.
Задача № 37
Больной К., 32 лет. Заболел остро, когда температура тела повысилась до 38,5°С, почувствовал слабость, недомогание. С 3 дня заболевания появились боли в мышцах и "отекли глаза". Температура в течение недели держалась на фебрильных цифрах (выше в вечерние часы), появились головная боль, кашель, мышечные боли усилились. Принимал жаропонижающие препараты с кратковременным эффектом. На 10 день болезни на коже появилась сыпь. С вышеперечисленными жалобами обратился к участковому терапевту. При осмотре обнаружены уртикарные высыпания на коже туловища и конечностей, увеличение печени. Госпитализирован в инфекционную больницу с предварительным диагнозом "брюшной тиф".
Контакт с инфекционными больными отрицает. Примерно за 3 недели до болезни был в гостях в деревне, ел салаты, шашлык из свинины, квашеную капусту. У больного имеются сведения, что еще двое из гостивших в деревне болеют "гриппом".
При поступлении жалуется на боли в мышцах ног, шеи, жевательных мышцах; кашель, головную боль, повышение температуры, отечность лица.
Объективно: состояние средней степени тяжести. Лицо гиперемировано, одутловато. Веки отечны, склеры, конъюнктивы инъецированы. Пальпация мышц шеи, плечевого пояса, бедер болезненна. На коже груди, живота макуло-папулезные высыпания, сопровождаются зудом. Язык чистый, влажный. Слизистые ротоглотки бледно-розовые, чистые. При аускультации легких выслушивается везикулярное дыхание, хрипов нет, ЧД 18 в мин. Тоны сердца приглушены, ритмичны, пульс 108 ударов в минуту, АД 105/60 мм рт. ст. Живот мягкий, безболезненный при глубокой пальпации. Печень и селезенка не увеличены. Стул регулярный, кашицеобразный. Дизурии нет. Со стороны нервной системы патологии не выявлено.
Общий анализ крови при поступлении: НЬ-138 г/л, L-12,8х109/л, э-24%, п/я-15%, с/я -39%, лимф.-18%, мон.-4%. СОЭ-36 мм/час.
Вопросы:
1. Поставьте предварительный диагноз.
2. Обоснование диагноза.
3. Расскажите о цикле развития возбудителя.
4. Укажите основные звенья патогенеза этого заболевания.
5. Перечислите возможные осложнения при данном заболевании.
6. Чем обусловлены изменения показателей общего анализа крови?
7. Проведите дифференциальную диагностику.
8. Какие дополнительные исследования необходимы?
9. Составьте план лечения.
10.Профилактика заболевания.
Задача № 38
Больной М, 23 года, обратился за медицинской помощью 3 ноября с жалобами на повышение температуры до 38,5оС, головную боль, слабость, артралгии, двухкратную рвоту, боли в правой подвздошной области постоянного характера, периодически усиливающиеся, жидкий стул до 6 раз в сутки без патологических примесей.
Заболел остро 2 ноября вечером. Из эпид. анамнеза удалось выяснить, что больной за неделю до болезни был в деревне у родственников, которые держат в хозяйстве корову, свиней, куриц. Ел свиное мясо.
При осмотре: состояние средней степени тяжести, сознание ясное. Очаговой и менингеальной симптоматики нет. Кожные покровы физиологической окраски, чистые. Гиперемия и одутловатость лица, инъекция сосудов склер и конъюнктив, гиперемия и зернистость слизистой мягкого неба, «малиновый язык». Дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные. АД 120/80 мм рт. ст. Пульс 82 удара в мин. Живот мягкий, болезненный при пальпации в правой подвздошной области. Печень и селезенка не изменены. Со стороны почек патологии не выявлено.
В общем анализе крови лейкоциты 10,2х109/л, ПЯ – 8%, СЯ – 72%, Лимф. – 18%, Мон. – 2%, СОЭ 21 мм/ч. Показатели общего анализа мочи соответствуют норме.
Вопросы:
1. Ваш предварительный диагноз, его обоснование.
2. Характеристика возбудителя.
3. Как произошло инфицирование больного?
4. Чем обусловлено поражение желудочно-кишечного тракта?
5. Классификация заболевания.
6. Какие изменения в общем анализе крови выявлены?
7. Дополнительное обследование, специфическая диагностика.
8. С какими ОКИ будете проводить диф.диагноз.
9. Назначьте лечение.
10. Правила выписки. Диспансеризация.
Задача № 39
Больной Ш., 25 лет, поступил в клинику 28 января на 3-ий день болезни с диагнозом «вирусный гепатит»? Заболел остро, повысилась температура тела до 38оС, был озноб. На 2-ой день наблюдалась однократная рвота, появились боли в животе, в коленных и локтевых суставах, к вечеру на коже боковых поверхностей груди – сыпь. На 3-ий день заметил легкую желтушность склер и кожи, моча стала темно-желтого цвета.
Состояние при поступлении средней тяжести, жалуется на боли в коленных и локтевых суставах, в животе. Сознание ясное. Очаговой и менингеальной симптоматики нет. Суставы не изменены. Умеренная желтушность кожных покровов и склер, гиперемия и одутловатость лица. На боковых поверхностях туловища, в области локтевых и коленных суставов мелкоточечная скарлатиноподобная сыпь. Конъюнктивы век гиперемированы, склеры инъецированы. Задняя стенка глотки гиперемирована, разрыхлена, зерниста. Язык обложен у корня сероватым налетом, по краям малиновый. В легких дыхание везикулярное, хрипов нет. Границы сердца в пределах нормы, тоны сердца приглушены, ритмичны, ЧСС 85 ударов в минуту, АД 110/70 мм рт. ст. Живот мягкий, при пальпации отмечается болезненность в правой подвздошной области. Печень выступает на 2 см ниже реберной дуги по среднеключичной линии. Селезенка не пальпируется. Стул однократный, кашицеобразный. Моча темно-желтая.
Вопросы:
1. Клинический диагноз, обоснование.
2. Что из эпид. анамнеза необходимо выяснить?
3. Механизмы поражения печени при данной инфекции.
4. С какими заболеваниями необходимо дифференцировать данную патологию?
5. Проведите диф. диагноз с вирусным гепатитом В.
6. План обследования больного, предполагаемые результаты.
7. Как подтвердить диагноз?
8. Назначьте лечение пациенту.
9. Как будете проводить диспансерное наблюдение?
10. Существует ли специфическая профилактика инфекции? Перечислите профилактические мероприятия при данном заболевании.
Задача № 40
Больная В., 50 лет, доярка, обратилась к врачу с жалобами на боль в крупных суставах рук, ног, слабость, потливость, раздражительность, снижение чувствительности, «ползание мурашек» в кистях.
Считает себя больной около 2 лет, когда стала беспокоить боль в суставах, временами повышалась температура до 37,3°С-37,5°С. Амбулаторно был выставлен диагноз: ревматоидный полиартрит. Лечилась диклофенаком с временным улучшением. Ухудшение состояния наступило месяц назад, когда усилились слабость, потливость, обострилась боль в суставах, появилась раздражительность, что и заставило больную вновь обратиться к врачу.