Как объяснить появление заболевания спустя 5 лет? 1 страница
Как передается заболевание?
6. Возможные варианты локализации инфекции?
7. План обследования?
8. Назначьте лечение.
9. Имеются ли эффективные средства профилактики?
10. Существует ли опасность данного заболевания для иммуноскомпроментированных лиц?
Задача № 68
Больная М, 25 лет, воспитатель в детском саду заболела остро, когда на фоне полного здоровья появился озноб, слабость, головная боль, боль в горле при глотании, повышение t тела до 39ºС. Приняла парацетамол, состояние несколько улучшилось. Через 7 часов от момента начала заболевания на коже шеи, верхней части туловища, проксимальных отделов конечностей появилась сыпь. Сыпь отсутствовала в области носогубного треугольника. Вызвала «скорую помощь», доставлена в инфекционную больницу.
Из анамнеза: хронические заболевания отрицает, правила личной гигиены соблюдает. О перенесённых в детстве заболеваниях не помнит, амбулаторная карта утеряна. Болеет редко ОРЗ. Известно, что из детского сада, где работает больная, госпитализировано несколько детей с подобными симптомами.
При осмотре: Состояние средней степени тяжести. Кожные покровы гиперемированы. На гиперемированном фоне множество сливающихся мелкоточечных элементов, со сгущением на внутренней поверхности бёдер, нижней части живота и подмышечных областей. Особенно выражено сгущение сыпи в естественных складках подмышечных областей и локтевых ямок. Сыпь сопровождается зудом. Слизистая ротоглотки ярко гиперемирована. Нёбные миндалины отёчны, увеличены до 2 степени, в лакунах белый налёт, снимается шпателем, слизистая не кровоточит. Язык обложен белым налётом. Углочелюстные лимфоузлы увеличены до 3 см в диаметре, умеренно болезненные. В лёгких везикулярное дыхание, проводится во все отделы, хрипов нет. Тоны сердца приглушены, ритмичные, ЧСС 120 в минуту, пульс = ЧСС = 120 в минуту, удовлетворительных свойств. АД 100/60 мм рт.ст. Живот при пальпации мягкий, безболезненный, печень не увеличена, селезёнка не пальпируется. Симптом поколачивания по пояснице отрицателен с обеих сторон. Стул, мочеиспускание, диурез – со слов больной не нарушены. Больная госпитализирована.
Вопросы:
1. Сформулируйте и обоснуйте диагноз.
2. Этиология и эпидемиология инфекции.
3. Патогенез.
4. Охарактеризуйте иммунитет при данной инфекции.
5. Клиническая классификация болезни.
6. Назовите осложнения данной инфекции.
7. Дифференциальная диагностика.
8. Назначьте обследование. Какие изменения ожидаете увидеть.
9. Лечение данного пациента.
10. Правила выписки.
Задача № 69
Больная М., 28 лет, участковый педиатр, обратилась к терапевту 17 декабря с жалобами на повышение температуры до 39°С, чувство разбитости, резкой слабости, грубый «лающий» кашель, явления конъюнктивита, насморк.
Почувствовала себя больной с 16 декабря, когда к вечеру повысилась температура тела до 37°С, появился кашель, небольшая заложенность носа, гиперемия конъюнктив. Утром 17 декабря температура была 36,8°С, сохранялись катаральные явления, пошла на работу. К вечеру состояние ухудшилось, повысилась t до 39,2°С, появился грубый «лающий» кашель, усилились явления конъюнктивита.
Проживает одна в благоустроенной квартире. Хронических заболеваний нет. О перенесённых в детстве болезнях не помнит. Прививочная карта утеряна.
При осмотре терапевта: состояние средней степени тяжести, кожные покровы физиологической окраски, резко выражена гиперемия конъюнктив. Носовое дыхание затруднено. Слизистая ротоглотки гиперемирована. На слизистой оболочке мягкого и твёрдого нёба – мелкие красные пятнышки. На слизистой оболочке щёк – энантема в виде мелких белесоватых, слегка возвышающиеся над уровнем слизистой оболочки пятнышек. Задне-шейные, затылочные, подмышечные лимоузлы увеличены до 2 см в диаметре, эластичные, подвижные, умеренно болезненные. В лёгких жестковатое дыхание, без хрипов. Тоны сердца ясные, ритмичные, ЧСС=пульс=120 в минуту. Живот мягкий безболезненный, печень и селезёнка не увеличены, Симптом поколачивания по пояснице отрицательный с обеих сторон. Больной назначено лечение, открыт больничный лист, режим амбулаторный.
19 декабря состояние было без изменений, температура снизилась до 37,7°С.
20 декабря t вновь повысилась до 39,5°С, усилились явления интоксикации, кашель, выраженный конъюнктивит. Появилась сыпь на лице и шее.редставляющая собой папулы размером около 2 мм, окружённые неправильной формы пятнами диаметром около 10 мм. Местами элементы сыпи сливаются, образуя сложные фигуры с фестончатыми краями. Фон кожи не изменен. Больная госпитализирована в инфекционную больницу.
Вопросы:
1. О каком заболевании можно подумать? Ваш предварительный диагноз, обоснуйте его.
2. Этиология и эпидемиология этой инфекции
3. Патогенез.
4. Клиническая классификация.
5. Охарактеризуйте энантему и экзантему при данной инфекции. Какие
проявления являются патогномоничными для данного заболевания.
6. Перечислите возможные осложнения.
7. Специфические методы диагностики.
8. Дифференциальная диагностика
9. Лечение.
10. Профилактика и мероприятия в очаге.
Задача № 70
Больной З., 20 лет, рядовой. Обратился в МСЧ 3.04 с жалобами на припухлость шеи в области правой околоушной железы, боль при открывании рта, сухость во рту, головную боль, слабость.
Заболел накануне вечером, когда заметил припухлость в области угла нижней челюсти справа, боль при открывании рта, слабость, боли в животе. Объективно: состояние средней тяжести, температура 37,7ºС. Кожные покровы чистые. Периферические лимфатические узлы не пальпируются. Незначительный тризм жевательной мускулатуры. В правой околоушной области отмечается припухлость, слегка болезненная при пальпации, тестоватой консистенции, не связанная с подлежащими тканями, кожа над ней натянута и лоснится. Слизистая глотки не гиперемирована. В легких везикулярное дыхание, хрипов нет, Тоны сердца ритмичные. Пульс 86 уд/мин, ритмичный удовлетворительного наполнения. АД 110/70 мм рт. ст. Язык густо обложен белым налетом. Живот мягкий, безболезненный при пальпации. Стул скудный 2 раза в сутки без патологических признаков. Печень и селезенка не пальпируются. Менингеальных явлений нет. Госпитализирован.
В дальнейшем температура тела стала снижаться и нормализовалась 5.04. Припухлость в области правой околоушной железы стала постепенно исчезать. При обследовании выявлено повышение амилазы крови до 320 г/(ч/л) (норма 16 – 32 г/(ч/л). 7.04 вновь появился озноб, температура тела 39,1ºС. головная боль. Ноющие боли в правом яичке, паховой области. При осмотре: правое яичко увеличено в размере по сравнению с левым в 2 раза, плотное, болезненное, кожа мошонки гиперемирована.
Вопросы:
1. Поставьте диагноз, обоснуйте его.
2. Этиология и эпидемиология инфекции.
3. Патогенез.
4. Клинические симптомы и течение. Классификация инфекции.
5. Поражение каких органов возможно при данном заболевании (особенно у взрослых)?
6. Какие отдаленные неблагоприятные последствия возможны после
перенесения данной инфекции?
7. Диагностика.
8. Дифференциальная диагностика
9. Лечение данного пациента.
10. Профилактика. Мероприятия в очаге.
Задача № 71
Больная Б., 58 лет, находится в хирургическом стационаре первый день послеоперационного периода (операция по поводу острого аппендицита). На 2-й день появилась высокая лихорадка до 400С, потрясающий озноб, потливость, сильная слабость, головокружение, головная боль, тошнота, анорексия, однократная рвота, боли в мышцах и крупных суставах, сыпь на руках, ногах и теле.
Объективно: состояние тяжелое. Температура 36,80С. В сознании, но на вопросы отвечает односложно. Носом идет кровь, десны кровоточат. Кожные покровы бледные с акроцианозом, на руках, ногах, теле – множественные геморрагии. В легких дыхание ослабленное везикулярное, шумов и хрипов нет. ЧДД 24 в мин. Тоны сердца приглушены, ритмичны, шумов нет. Пульс = ЧСС = 115 уд/мин. АД 70/50 мм Hg. Язык сухой, обложен белым налетом. Живот напряжен, Sp Щеткина-Блюмберга, Менделя резко (+). Печень и селезенка не увеличены. Симптом Пастернацкого (-) с обеих сторон, отеков нет. Стула не было 2 дня. Диурез 350 мл/сут., моча с красноватым оттенком.
Status localis: в области послеоперационной раны – гиперемия, отечность, признаки воспаления, через дренаж выделяется гнойно-геморрагическое содержимое.
ОАК: лей. = 16,3 х 109/л, пал. = 10%, сег. = 49%, эоз. = 3%, лим. = 25%, мон. = 12%, СОЭ = 35 мм/ч, тромбоциты = 130 х 109/л.
Бак. исследование крови: высев E. coli.
Вопросы:
1. Клинический диагноз
2. Обоснование диагноза.
3. Дифференциальный диагноз.
4. Этапы антибактериальной терапии при заболевании.
5.Этиотропная терапия в данном случае.
6. Условия для возникновения заболевания.
7. Классификация заболевания с учетом его длительности.
8. Требования к исследованию крови на стерильность при данном
заболевании.
9. Дайте определение заболевания.
10. Профилактика.
Задача № 72
Пациент Б., 21 год, обратился с жалобами на недомогание, слабость, снижение аппетита, мышечные боли, повышение температуры тела до 37,50С.
Из анамнеза болезни известно, что данные жалобы появились 10 дней назад. Больной никуда не обращался, принимал жаропонижающие.
Эпидемиологический диагноз: выезжал к родственникам в сельскую местность, где прожил 3 дня. У родственников есть кошка, собака. Их соседка также содержит большое количество кошек. Пациент Б. помогал несколько раз соседке кормить и убирать за кошками.
Объективно: состояние средней степени тяжести. Кожные покровы физиологической окраски, чистые. В ротоглотке – без особенностей. Угло-челюстные, переднее- и заднешейные, подмышечные, паховые лимфатические узлы увеличены до 1-2 см, плотно-эластичной консистенции, не спаяны с окружающей тканью, умеренно болезненные при пальпации. В легких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичные. АД 90/70 мм рт. ст. ЧСС=92 в минуту. Живот мягкий, при пальпации чувствительный в правом подреберье. Печень +1 см ниже края реберной дуги. Селезенка не пальпируется. Стул и диурез не изменены.
Вопросы:
1. Поставьте диагноз.
2. Этиология.
3. Жизненный цикл возбудителя.
4. Патогенез заболевания?
5. Перечислите основные механизмы и пути передачи инфекции.
6. Классификация болезни.
7. Почему данная инфекция опасна для беременных женщин?
8. План обследования?
9. Назначьте этиотропное лечение пациенту.
10. Профилактика инфекции.
Задача № 73
Больной А., 69 лет, заболел постепенно с повышения температуры тела до 37,5°С, появления головной боли, слабости. В последующие дни температура к вечеру повышалась до фебрильных цифр, сохранялась головная боль, ухудшился сон и аппетит. На 10-й день болезни вызванный участковый терапевт заметил на коже сыпь и выяснил, что больной в прошлом болел сыпным тифом. С диагнозом "болезнь Брилля" больной госпитализирован.
Эпид. анамнез: контакт с инфекционными больными отрицает. За 1,5 недели до заболевания был на загородном садовом участке, пил некипяченую воду из ручья.
В приемном покое: состояние средней степени тяжести, температура тела - 38,7°С. Больной вялый и адинамичный. Кожные покровы бледные, сухие. Язык густо обложен коричневатым налетом. На коже живота и нижней боковой поверхности груди единичные розеолы. Пульс ритмичный, 76 ударов в минуту. Тоны сердца приглушены, АД 100/70 мм рт. ст. Живот несколько вздут, чувствительный при пальпации в правой подвздошной области, симптом Падалки (+). Печень выступает из-под края реберной дуги на 3 см, перкуторные размеры селезенки 13х9 см.
Больной постельный режим не соблюдал, ходил по палате. На 12-й день болезни жалуется на выраженную слабость, сердцебиение. При осмотре: состояние тяжелое, бледность кожных покровов. Температура тела 36,80С, холодный липкий пот. ЧСС 120 в мин. АД 90/60 мм рт. ст. Живот подвздут, безболезненный при пальпации. Симптомы раздражения брюшины отрицательные.
Взят ОАК: Эр – 2,8*1012/л, Нв – 80 г/л, лей - 5,6*109/л, ПЯ - 23%, СЯ - 40%, эоз - 0%, лим - 35%, мон - 2%, СОЭ -15 мм/ч.
Вопросы:
1. Ваш диагноз?
2. Обоснование диагноза.
3. С какими заболеваниями следует проводить дифференциальный диагноз?
4. План обследования больного?
5. Лечение: препараты, длительность их применения?
6. Диспансерное наблюдение реконвалесцентов.
7. Расскажите об этиологии данного заболевания.
8. Перечислите патогенетические стадии заболевания и этапы патоморфологических изменений в месте входных ворот.
9. Какие изменения со стороны ЦНС возможны при данном заболевании.
10. Опишите сыпь при данной инфекции.
Задача № 74
Больной С., 36 лет, направлен в гастроэнтерологическое отделение с диагнозом "неспецифический язвенный колит". Предъявляет жалобы на субфебрилитет в течение недели, частый кашицеобразный стул со слизью и прожилками крови, схваткообразные боли в низу живота.
Анамнез жизни: в детстве перенес ветряную оспу, вирусный гепатит А, сальмонеллез.
Эпиданамнез: коетакт с инфекционными больными отрицает, данное заболевание ни с чем не связывает, питался доброкачественными продуктами. Год назад перенес острую кишечную инфекцию и после этого периодически стал отмечать расстройство стула. В периоды обострений стул кашицеобразный необильный до 5 раз в сутки с небольшим количеством крови и слизи.
При поступлении: состояние средней степени тяжести, самочувствие умеренно нарушено, периодически головные боли, нарушение сна. Температура 37,20С, кожные покровы бледные, сыпи нет. Слизистые ротоглотки бледно-розовые, чистые. Миндалины не увеличены, без налётов. Тоны сердца ясные, ритмичные, пульс 80 в минуту, шумов нет. АД 110/70 мм рт. ст. В легких выслушивается везикулярное дыхание, хрипов нет. Живот мягкий, болезненный при пальпации в левой подвздошной области. Сигмовидная кишка спазмирована, мало подвижна, умеренно болезненна при пальпации. Печень и селезенка не увеличены. Стул на приеме кашицеобразный с прожилками крови. Диурез адекватный.
Ректороманоскопия: Слизистая истончена, бледная, сосудистая сеть выражена. Имеются эрозии, островками расположена мутная слизь. На слизистой определяются геморрагии размером до 2-3 мм.
Вопросы:
1. Ваш диагноз?
2. Обоснование диагноза.
3. Проведите дифференциальный диагноз.
4. План обследования пациента.
5. Оцените данные проведённого инструментального исследования.
6. Показания для проведения ректороманоскопии.
7. Назначьте лечение.
8. Какие факторы могут привести к такому течению данной инфекции.
9. Назовите клиническую классификацию болезни.
10. Перечислите пути заражения, свойственные определенному виду
возбудителей данного заболевания.
Задача № 75
Больная Д., 40 лет, конструктор завода, доставлена в инфекционное отделение машиной «скорой помощи» в тяжелом состоянии. Больна 4-й день. Заболела остро: появились слабость, головокружение, тошнота, повысилась температура тела до 38,5°С, затем появились многократная рвота и жидкий стул зеленоватого цвета до 10 раз в сутки, схваткообразные боли в околопупочной области, жажда, С 3 дня заболевания температура поднялась до 400С, сильная слабость, боли в груди при дыхании, появилась сыпь. Машиной «Скорой помощи» доставлена в инфекционную больницу.
Эпиданамнез: контакт с инфекционными больными отрицает, правила личной гигиены соблюдает, за пределы города не выезжала, накануне заболевания употребляла в пищу яица всмятку.
Объективно: состояние тяжёлое, заторможена. Менингеальных симптомов нет. Температура 39,5°С, в течение дня снижение до 37,5°С с обильным потоотделением. Кожные покровы бледные, на туловище и конечностях геморрагическая сыпь. Цианоз губ и кончиков пальцев рук. Язык обложен белым налётом, сухой. В легких везикулярное дыхание, ниже угла лопатки справа ослаблено. ЧД 28 в минуту. Тоны сердца приглушены, ритмичные. Пульс 104 удара в мин., слабого наполнения. АД 80/50 мм рт. ст. Живот мягкий, болезненный в эпигастральной и околопупочной областях. Симптомов раздражения брюшины нет. Печень выступает из-под края реберной дуги на 3 см, мягкая, чувствительная при пальпации. Перкуторные размеры селезенки 12х8 см. Симптом Пастернацкого отрицательный с обеих сторон. Диурез снижен. Стул обильный, водянистый, зелёного цвета, зловонный. Масса тела больной 60 кг.
В общем анализе крови: Лейк. - 15,2*109/л, миелоциты - 6%, ПЯ - 20%, СЯ - 54%, лимф -16%, мон - 4%, эоз - 0%, СОЭ - 26 мм/ч, Эр - 4,1*1012/л.
R-графия грудной клетки: в нижней доле правого легкого очаг затемнения.
Вопросы:
1. Сформулируйте диагноз.
2. Обоснуйте диагноз.
3. Эпидемиологические особенности данной инфекции.
4. Патогенез данной формы заболевания.
5. Причины появления геморрагической сыпи у больной.
6. Оцените изменения лабораторных показателей.
7. План дальнейшего обследования.
8. Дифференциальный диагноз.
9. Лечение больной.
10. Какие этиотропные препараты можно использовать для лечения других форм инфекции?
Задача № 76
Больная М., 60 лет, пенсионерка, госпитализирована на 2-й день в больницу с жалобами на лихорадку до 37,5 С, слабость, сниженный аппетит, тошноту, 2-кратную рвоту, боли в животе, метеоризм, жидкий «брызжущий» стул, водянистого характера, до 10 раз в сут., без патологических примесей, жажду.
Из анамнеза: 3 дня назад 5-летнюю внучку увезли в инфекционную больницу с похожими симптомами, правила личной гигиены соблюдает, некипяченую воду не употребляет, питается дома. Сопутствующая патология – хронический гипоацидный гастрит.
Объективно: состояние средней степени тяжести. Кожа физиологической окраски, сыпи нет. Слизистая ротоглотки не гиперемирована, миндалины не увеличены, чистые. Язык суховат, обложен белым налетом. В легких дыхание везикулярное, шумов и хрипов нет. ЧДД 16 в мин. Тоны сердца приглушены, ритмичные; шумов нет. Пульс = ЧСС = 85 ударов в мин. АД 110/70 мм Hg. Живот мягкий, болезненный в эпигастрии и вокруг пупка, урчит. Печень и селезенка не увеличены. Симптом Пастернацкого отрицательный с обеих сторон, отеков нет. Стул жидкий, обильный, водянистый, без патологических примесей. Диурез снижен. Масса тела больной 75 кг.
ОАК: Hb 125 г/л, эр. - 4,0х1012/л, ЦП 0,9, тром. - 220х109/л, лей. - 10,0х109/л, пал. - 8%, сег. - 75%, эоз. - 3%, лим. - 7%, мон. - 5%, СОЭ - 21 мм/ч, гематокрит 53%.
Бактериологическое исследование кала: высев E. coli серогруппы О55 в титре 5х108.
Вопросы:
1. Клинический диагноз
2. Обоснование диагноза.
3. Какая степень дегидратации имеет место в данном случае? Обоснуйте.
4. Назначьте план обследования больной. Ожидаемые результаты.
5. Эпидемиологические особенности заболевания.
6. Дифференциальный диагноз.
7. Лечение больной.
8. Для чего в состав препаратов для оральной регидратации входит глюкоза?
9. Правила выписки.
10. Диспансеризация.
Задача № 77
Больной П., 28 лет, к вечеру 20.09. почувствовал слабость, быструю утомляемость. В ночь на 21.09. появилась тошнота, рвота, чувство "распирания" в эпигастральной области. Утром появились "туман", "сетка" перед глазами (не мог определить время на наручных часах), наросла слабость.
При объективном обследовании: состояние средней степени тяжести, температура тела 36,8°С. Двусторонний птоз. Зрачки широкие, реакция зрачков на свет вялая, аккомодация и конвергенция нарушены. Голос с носовым оттенком, рвотный рефлекс снижен. Выраженная сухость слизистых ротовой полости. Живот умеренно вздут. Перистальтика прослушивается. Пульс 86 ударов в минуту. АД 150/85 мм рт. ст. Со стороны сердца и лёгких патологических изменений не выявлено. Стула не было.
Общий анализ крови: гемоглобин 132 г/л, эритроциты 3,8×1012, лейкоциты 8,7×109, палочкоядерные 5%, сегментоядерные 61%, эозинофилы 1%, лимфоциты 30%, моноциты 3%, СОЭ 9 мм/ч.
Общий анализ мочи: удельный вес 1017, белок – нет, глюкоза – нет, эпителий плоский – единич. в п. зр., лейкоциты 1-2 в п. зр., эритроциты – нет.
Вопросы:
1. Сформулируйте предварительный диагноз.
2. Обоснуйте диагноз.
3. Какие данные эпиданамнеза необходимо уточнить у больного?
4. Возбудитель заболевания, его характеристика.
5. Фактор патогенности возбудителя, его свойства.
6. Механизм нарушения аккомодации у больного.
7. Почему у пациента выражена сухость слизистых ротовой полости?
8. Интерпретируйте результаты лабораторных исследований.
9. Специфическая диагностика заболевания.
10. Лечение больного.
Задача № 78
Больной И., 46 лет. Поступил в инфекционную больницу с жалобами на тошноту, дискомфорт в животе, расстройство стула (запоры, сменяющиеся поносами).
Эпиданамнез: контакт с инфекционными больными отрицает. Проживает в сельской местности. Содержит домашний скот (свиньи). Иногда употребляет в пищу недостаточно прожаренное мясо.
Объективно: состояние удовлетворительное. Кожные покровы физиологической окраски. Язык обложен беловатым налётом, влажный. В легких везикулярное дыхание, хрипов нет. ЧД - 16 в минуту. Тоны сердца ясные, ритмичные. Пульс 74 уд/мин, удовлетворительного наполнения. АД-120/80 мм.рт.ст. Живот мягкий, чувствительный в эпигастральной области. Симптомов раздражения брюшины нет. Печень не выступает из-под края реберной дуги. Селезенка не увеличена. Диурез адекватный. Стул физиологической консистенции, без примесей.
В общем анализе крови: Эр - 4,1*1012/л, Лейк. - 7,2*109/л, ПЯ - 4%, СЯ - 64%, эоз - 6%, лимф - 22%, мон - 4%, СОЭ - 10 мм/ч.
Вопросы:
1. О каком заболевании можно думать?
2. Обоснование диагноза.
3. Дифференциальный диагноз.
4. Оцените результаты общего анализа крови.
5. План обследования.
6. Лечение пациента.
7. Охарактеризуйте возбудителя данного заболевания.
8. Расскажите об эпидемиологии.
9. Какие осложнения возможны при данной нозологии?
10. Профилактика.
Задача № 79
Больной А., 60 лет, заболел остро с появления озноба, головной боли, слабости, повышения температуры тела до 39,5°С, болей в мышцах и суставах, першения в горле. Самостоятельно принимал парацетамол без эффекта. На 2 день болезни температура тела 39,4°С, появилась тошнота, рвота 2 раза в день, боли в эпигастральной и околопупочной области схваткообразного характера, жидкий стул до 5 раз в сутки с примесью слизи, жжение в области ладоней и стоп. На 3 день болезни больной заметил пожелтение склер, появление высыпаний на кистях рук, груди, нижних конечностях, стопах.
Из анамнеза жизни: страдает хроническим колитом, СД 2 типа. Травм, операций, гемотрансфузий не было. Аллергологический анамнез спокоен.
Эпиданамнез: контакты с инфекционными больными отрицает, некипячёную воду не пьёт, за 3 дня до заболевания употреблял мясные и молочные продукты, купленные на рынке, хранившиеся несколько дней в холодильнике, из города не выезжал.
При осмотре: состояние средней степени тяжести, вялый, сознание ясное. Кожные покровы с бледно-жёлтые, склеры иктеричны, инъецированы, на коже кистей рук, груди, нижних конечностей, стопах мелкопятнистая сыпь, сгущающаяся на сгибательных поверхностях конечностей. Слизистые оболочки ротоглотки гиперемированы. Менингеальные симптомы отрицательные. Дыхание везикулярное, хрипов нет, ЧДД 17 в минуту. Тоны сердца ритмичные, приглушены, ЧСС 95 ударов в минуту, АД 110/70 мм рт. ст. Язык обложен белым налётом. Живот мягкий, умеренно болезненный в эпигастральной, илеоцекальной и околопупочной областях. Симптом Щёткина-Блюмберга отрицательный. Положительный симптом Падалки. Печень на 3 см ниже края реберной дуги. Селезёнка увеличена. Симптом поколачивания отрицательный с обеих сторон. Диурез в норме. Стул до 5 раз в сутки.
В ОАК: эритроциты 4,0×1012/л, гемоглобин 120 г/л, тромбоциты 210×109/л, лейкоциты 11,7×109/л, базофилы 1%, моноциты 6%, эозинофилы 10%, лимфоциты 20%, палочкоядерные 10%, сегментоядерные 43%, СОЭ 30 мм/ч.
Вопросы:
1. Поставьте предварительный диагноз, обоснуйте его.
2. Возбудитель заболевания. Его особенности.
3. Как определяется симптом Падалки? Чем он обусловлен?
4. С какими заболеваниями необходимо провести дифференциальную диагностику?
5. Оцените общий анализ крови. План дальнейшего обследования.
6. Как осуществляется специфическая диагностика заболевания?
7. Назначьте лечение.
8. Чем обусловлены возможные обострения и рецидивы заболевания?
9. Возможно ли длительное бессимптомное выделение возбудителя?
10. Критерии выписки, диспансерное наблюдение.
Задача № 80
Больная Е., 25 лет, заболела остро, 28.02 появился озноб, головная боль, ломота в теле, температура 38,6°С. На следующий день появилось першение в горле, умеренные боли при глотании. Лечилась самостоятельно: обильное питье, жаропонижающие препараты, полоскание горла. Самочувствие не улучшалось, появились боли в животе, однократно был жидкий стул без патологических примесей. На 4 день болезни появилась обильная сыпь на руках, животе, ягодицах, покраснение кистей и стоп. «Скорой помощью» доставлена в инфекционную больницу.
Из эпид. анамнеза удалось выяснить, что больная с инфекционными больными не контактировала, питается дома, часто делает салат из свежей капусты.
Объективно: состояние средней степени тяжести. Температура 38,5°С. Кожа сухая, горячая, лицо одутловатое. Отмечается гиперемия конъюнктив, инъекция сосудов склер. Слизистая ротоглотки гиперемирована. Язык влажный, яркий. На руках, животе, ягодицах мелкая пятнисто-папулезная сыпь, гиперемия кистей и стоп. Менингеальных знаков нет. Дыхание в легких везикулярное, хрипов не выслушивается. Тоны сердца ясные, ритмичные, шумов нет. ЧСС 84 в 1 мин., АД 110/80 мм рт. ст. Живот мягкий, умеренно болезненный в илеоцекальной области. Печень на 1,5 см выступает из-под реберной дуги, при пальпации плотновато-эластичной консистенции, незначительно болезненная.
В общем анализе крови: Er-3,7* 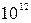 /л, Hb-124 г/л, ЦП-0,85, Leu-13,1*10
/л, Hb-124 г/л, ЦП-0,85, Leu-13,1*10 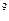 /л, п/я-12%, с/я-52%, м-1%, л-28%, э-7%, СОЭ-23 мм/ч. Общий анализ мочи: темно-желтого цвета, мутная, отн. плотность – 1015, белок – 0,056 г/л, глюкоза (-), лей – 2-3 в п/зр.
/л, п/я-12%, с/я-52%, м-1%, л-28%, э-7%, СОЭ-23 мм/ч. Общий анализ мочи: темно-желтого цвета, мутная, отн. плотность – 1015, белок – 0,056 г/л, глюкоза (-), лей – 2-3 в п/зр.
Вопросы:
1. Сформулируйте диагноз, обоснуйте его.
2. Этиология данного заболевания, особенности возбудителя?
3. Эпидемиология инфекции?
4. Какие клинические формы данного заболевания вы знаете?
5. С какими инфекционными заболеваниями можно провести дифференциальный диагноз?
6. Назначьте дополнительные обследования, необходимые для уточнения диагноза?
7. Характер иммунитета после перенесенного заболевания?
8. Назначьте лечение данному больному.
9. Диспансерное наблюдение.
10. Профилактические мероприятия.
Задача № 81
Больная Ж., 47 лет. Поступила в инфекционную больницу с жалобами на тошноту, рвоту, периодическую интенсивную головную боль, эпиприпадки, которые появились впервые.
Эпиданамнез: контакт с инфекционными больными отрицает. Проживает в сельской местности. В домашнем хозяйстве имеются свиньи. 2 месяца назад с лечебной целью принимала экстракт мужского папоротника. Во время приема возникла рвота, и больная прекратила лечение препаратом.
Объективно: состояние средней степени тяжести. Кожные покровы чистые, физиологической окраски. Язык обложен беловатым налётом, влажный. В легких везикулярное дыхание, хрипов нет. ЧД 18 в минуту. Тоны сердца ясные, ритмичные. Пульс 84 уд/мин., удовлетворительного наполнения. АД-110/70 мм рт. ст. Живот мягкий, чувствительный в эпигастральной области. Симптомов раздражения брюшины нет. Печень не увеличена. Селезенка не пальпируется. Диурез достаточный. Стул оформленный, без примесей.