Заместительная инсулинотерапия – основной метод лечения диабета
I типа: подбор базового уровня продленных инсулинов и купирование подъемов глюкозы крови после приема пищи с помощью инсулинов короткого и ультракороткого действия. Начало и коррекция инсулинотерапии представлены на рис. 14.3.
Естественное прогрессирование сахарного диабета II типа и его сосудистых осложнений представлено на рис. 14.4.
Лечение сахарного диабета II типа (ИНСД) включает диетотерапию, физические нагрузки, лекарственные препараты.
Пероральные сахароснижающие препараты применяются с целью стимуляции секреции β-клетками поджелудочной железы дополнительного инсулина, с целью восстановления нормальной концентрации глюкозы в крови. Заместительная инсулинотерапия в лечении сахарного диабета
II типа (ИПСД) используется при неэффективности других мер.
Основы правильного питания (диетотерапия) при сахарном диабете:
• предотвращение гипергликемии;
• снижение избыточной массы тела;
• коррекция сопутствующей дислипидемии;
• снижение риска поздних осложнений;
• обеспечение необходимыми питательными веществами, витаминами и микроэлементами.
Критерии компенсации СД:
• гликемия натощак и перед приемами нищи 5,1-6,5 ммоль/л;
• гликемия через 2 ч после еды 7,6-9,0 ммоль/л;
• гликемия перед сном 6,0-7,5 ммоль/л;
• акегонурия;
• HbAlc 6,2-7,5% (N < 6,1%) – соединение гемоглобина и глюкозы в крови образует HbAlc. Молекулы гемоглобина входят в состав эритроцитов. Когда глюкоза соединяется с данными молекулами, образуются молекулы гликироваииого гемоглобина);
• липиды (ммоль/л): общий ХС < 4,8; ХС ЛПНП < 3,0; ХС ЛПВП > 1,2; ТГ< 1,7;
• АД < 135/85 мм рт. ст.
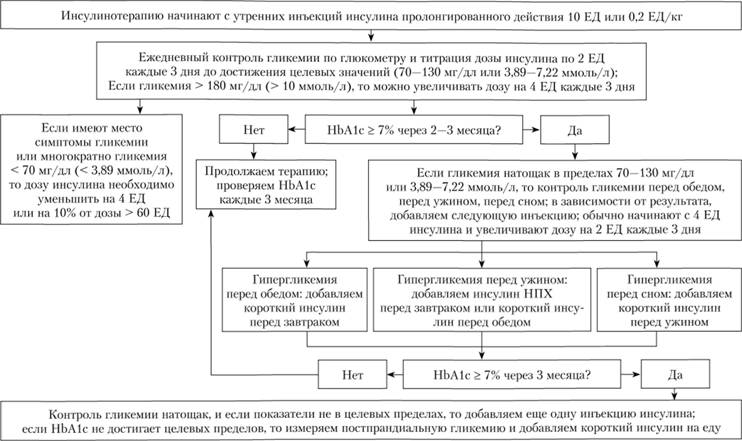
Рис. 14.3. Начало и коррекция инсулинотерапии
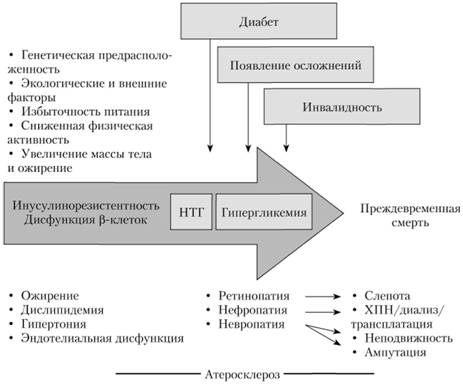
Рис. 14.4. Естественное прогрессирование сахарного диабета II типа и его сосудистых осложнений
Современные рекомендации но диетотерапии ИНСД:
• калорийность потребляемой пищи должна соответствовать энергетическим потребностям больного;
• время приема пищи необходимо соотносить с применением препаратов, снижающих ОГЛАВЛЕНИЕ глюкозы в плазме крови во избежание развития гипогликемической комы;
• регулярное, дробное питание (5–6 раз в день);
• исключение из рациона питания моно- и дисахаридов (сахара);
• ограничение потребления насыщенных жиров;
• сокращение приема алкоголя (менее 30 г в день).
Физические нагрузки определяются возрастом, исходной физической активностью и общим состоянием пациента. Больным ИНСД рекомендуются ежедневные, однотипные, дозированные, адекватные физические нагрузки с учетом состояния сердечно-сосудистой системы, уровня артериального давления и толерантности к ним. Чем выше исходное артериальное давление, тем ниже переносимость физической нагрузки у пациентов с ИНСД.
Известно, что физические нагрузки снижают гликемию при исходной концентрации глюкозы в крови не более 14 ммоль/л, вызывают ее рост и усиливают кетогенез при гликемии более 14 ммоль/л в момент начала упражнений. Проведение физических нагрузок требует тщательного контроля гликемии до, во время и после нагрузки, а у пациентов с сопутствующими сердечно-сосудистыми заболеваниями – также контроля ЭКГ.
Характеристика антидиабетических вмешательств в рамках мототерапии представлена в табл. 14.3.
Таблица 14.3
Характеристика антидиабетических вмешательств в рамках мототерапии
|
Вмешательства |
Ожидаемое снижение НbА, % |
Преимущества |
Недостатки |
|
Шаг 1: начальный |
|||
|
Изменение образа жизни, направленное на снижение веса, и увеличение физической нагрузки |
1-2 |
Низкая стоимость, положительные результаты |
В большинстве случаев терпит неудачу в течении года |
|
Бигуаниды: метформин |
1-2 |
Не влияет на массу тела, низкая стоимость |
Побочные эффекты со стороны ЖКТ, редко – лактацидоз |
|
Шаг 2: дополнительная терапия |
|||
|
Инсулин Аналоги инсулина |
1,5-3,5 |
Нет ограничений по дозе, невысокая стоимость, улучшает липидный профиль |
Инъекции, мониторинг, гипогликемии, прибавка массы тела |
|
Препараты сульфонилмочевины (глибенкламид, глимепирид и др.) |
1-2 |
Невысокая стоимость |
Прибавка массы тела, гипогликемии |
|
Тиозол ИДИН ДИОНЫ (глитазоны): роси глитазон, пиоглитазон |
0,5-1,4 |
Инсулин-сенси- тайзеры. Улучшает липидный профиль |
Задержка жидкости, прибавка массы тела, высокая стоимость, увеличивается риск осложнения со стороны ССС, ИМ[1], ухудшается липидный профиль |
|
Другие препараты |
|||
|
Ингибиторы-глюкозидазы: акарбоза |
0,5-0,8 |
Не влияет на массу тела |
Побочные эффекты со стороны Ж КТ, трехразовый ежедневный прием, высокая стоимость |
|
Агонист рецепторов глюкагоноподобного пептида: эксенэтид (баета) |
0,5-1,0 |
Снижение массы тела |
Инъекции, побочные эффекты со стороны ЖКТ, высокая стоимость, небольшой опыт применения |
|
Глиниды: репаглинид, натеглинид |
1-1,5 |
Короткая продолжительность действия |
Трехразовый ежедневный прием, высокая стоимость, гипогликемии |
|
Ингибиторы дипептидилпептидазы-4 (ДПП-4): ситаглиптин (янувия) |
0,5-0,8 |
Не влияет на массу тела |
Небольшой опыт применения, высокая стоимость |
Управление гликемией при сахарном диабете II типа представлено на рис. 14.5.
Пероральные синтетические противодиабетические средства – производные сульфонилмочевины (ПСМ) увеличивают ОГЛАВЛЕНИЕ инсулина в крови. При этом масса тела увеличивается; ОГЛАВЛЕНИЕ лактата и холестерина крови не изменяется. ПСМ неэффективны у больных со значительной или полной потерей массы β-клеток поджелудочной железы. Если один из препаратов этой группы в максимальной дозе не оказывает терапевтического воздействия на больного, то назначение других препаратов сульфонилмочевины, даже новых генераций, обычно не имеет смысла. Также не следует одновременно назначать два разных препарата группы ПСМ, лучше попробовать добавить к лечению метформин.
Все препараты сульфонилмочевины назначаются за 30–40 мин до еды.
После 5 лет терапии около 50% больных все еще имеют хороший ответ на прием (ПСМ).
Противопоказания к назначению ПСМ:
• инсулинзависимый сахарный диабет, панкреатический диабет;
• беременность и лактация;
• кетоацидоз, прекома, гиперосмолярная кома;
• декомпенсация на фоне инфекционных заболеваний;
• повышенная чувствительность к сульфаниламидам;
• предрасположенность к тяжелым гипогликемиям у больных с выраженной патологией печени и почек;
• крупные оперативные вмешательства.
Относительными противопоказаниями являются церебральный атеросклероз, деменция, алкоголизм.
Побочные эффекты ПСМ:
• гипогликемия;
• аллергические реакции (сыпь, эритема, зуд);
• желудочно-кишечные расстройства (анорексия, тошнота, боли);
• нарушение состава крови (агранулоцитоз, тромбоцитопения);
• гипонатриемия и задержка жидкости в организме;
• гепатотоксичность (холестатическая желтуха).
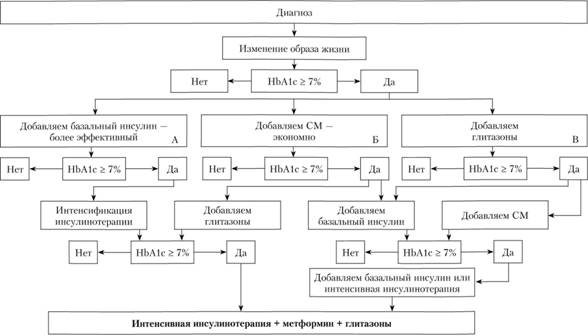
Рис. 14.5. Управление гликемией при сахарном диабете II типа
Глибенкламид (Манинил® 1,75, Манинил® 3,5, Манинил® 5, Глимидстада®, Глибекс, Глиданил®) обладает выраженным сахароснижающим эффектом, в связи с чем назначение его на ранних стадиях заболевания может привести к гипогликемическим состояниям. Микронизированные формы глибенкламида (1,75 и 3,5 мг) (Манинил® 1,75) обладают высокой биодоступностью и низким риском развития гипогликемических состояний. Комбинированные препараты, содержащие глибенкламид и метфор- мин (Метглиб®, Глибомет®, Глюкованс®, Глюконорм®, Багомет Плюс®), могут спровоцировать лактоацидоз вследствие действия метформипа.
Глипизид (Мовоглекен®, Глибенез ретард) также оказывает достаточно выраженный сахароснижающий эффект. При этом данный препарат представляет минимальную опасность в плане гипогликемических реакций. Указанное преимущество глипизида обусловлено отсутствием кумулятивного эффекта, поскольку образующиеся при его инактивации в печени метаболиты не обладают гипогликемизирующим действием. В настоящее время применяется новая пролонгированная GITS-форма глипизида – глибенез ретард (Глюкотрол XL) (GITS – гастроинтестинальная терапевтическая форма), которая обеспечивает оптимальное ОГЛАВЛЕНИЕ препарата в крови при однократном приеме.
Гликвидон (Глюренорм®) является сахароснижающим препаратом, назначение которого возможно у лиц с заболеваниями почек. Около 95% полученной дозы препарата выводится через желудочно-кишечный тракт и лишь 5% – через почки. Многоцентровое изучение действия гликвидона на функцию печени доказало возможность его безопасного применения у лиц с нарушением ее функции.
Гликлазид (Гликлада®, Глидиаб®, Диабсфарм, Диабетом® МВ, Диабинакс, Диабеталонг) помимо сахароснижающего эффекта оказывает положительное влияние на микроциркуляцию, систему гемостаза, некоторые гематологические показатели и реологические свойства крови, что является крайне актуальным для больных СД II типа. Перечисленные эффекты гликлазида обусловлены его способностью снижать степень агрегации тромбоцитов, увеличивая индекс их относительной дезагрегации, и вязкость крови.
Глимепирид (Глемаз®, Глемауно), в отличие от всех вышеперечисленных препаратов, связывается с другим рецептором на мембране β-клетки. Указанное качество препарата проявляется в виде особенности его фармакокинетики и фармакодинамики. Так, при однократном применении глимепирида поддерживается его постоянная концентрация в крови, необходимая для обеспечения сахароснижающего эффекта в течение 24 ч. Особенности ассоциации глимепирида с рецептором способствуют быстрому наступлению сахароснижающего действия, а диссоциация с тем же рецептором практически исключает риск гипогликемических состояний. Комбинированный препарат, содержащий глимепирид и метформин (Амарил® М), можно применять только больным с нормальной функцией почек, так как риск развития тяжелых ППР на метформин у больных с нарушением функции почек выше.
Пероральные синтетические противодиабетические средства – бигуаниды нормализуют или даже снижают содержания инсулина в крови.
В отличие от ПСМ бигуаниды способствуют уменьшению массы тела, содержания холестерина в крови. Но при этом увеличивается ОГЛАВЛЕНИЕ лактата в крови, возникает ацидоз. Метформин (Глиформин Пролонг®, Глюкофаж® Лонг) применяют в случаях:
• ожирения у больных ИНСД;
• сахарного диабета у лиц старше 40 лет при давности заболевания не более 5 лет и потребности в инсулине 30–40 ЕД в сутки;
• отсутствия эффекта монотерапии производных сульфонилмочевины;
• перспективы комбинированного лечения с ПСМ.
Побочные эффекты пероральных (синтетических) противодиабетических средств – бигуанидов:
• желудочно-кишечные расстройства (анорексия, тошнота, рвота, диарея, металлический или горький привкус);
• снижение массы тела;
• молочнокислый ацидоз.
Противопоказания к применению бигуанидов:
• инсулинзависимый сахарный диабет (ИЗСД);
• диабетический кетоацидоз;
• заболевания печени и почек;
• легочно-сердечная недостаточность;
• беременность, лактация;
• гиперлактатемия;
• острые инфекционные заболевания;
• алкоголизм.
Комбинированные препараты метформин + саксаглиптин (Комбоглиз Пролонг®) и метформин + вилдаглиптин + (Галвус Мет) объединяют два гипогликимичсских препарата с дополняющим механизмом действия для улучшения гликемического контроля у пациентов с сахарным диабетом II типа. Глиптины (саксаглиптин и вилдаглиптин) – ингибиторы депептидазы-4 (ДПП-4). В ответ на прием пищи из тонкой кишки в кровоток высвобождаются гормоны-инкретины, такие как глюкагоноподобный пептид-1 (ГПП-1) и глюкозозависимый инсулинотропный пептид (ГИП). Эти гомоны способствуют высвобождению инсулина из β-клеток поджелудочной железы, но инактивируются ферментом ДПП-4 в течение нескольких минут. Глиптины, конкурентно ингибируя ДПП-4, повышают концентрацию гормонов-инкретинов, способствуют высвобождению инсулина и уменьшению концентрации глюкозы в крови. Метформин – представитель класса бигуанидов. Комбоглиз пролонг и галвус мет применяют при сахарном диабете II типа в сочетании с диетой и физическими упражнениями для улучшения гликемического контроля.
Комбинированный препарат метформин + росиглитазон (Авандамет) включает два гипогликемических инградиента с взаимодополняющими механизмами действия. Росиглитазон, относящийся к классу тиазолидиндионов, усиливает чувствительность тканей-мишеней к инсулину. Метформин действует в основном посредством уменьшения выработки эндогенной глюкозы в печени, применяют при сахарном диабете II типа. В отличие от метформина тиазолидиндионы вызывают увеличение массы тела. Данное явление имеет дозо- и времязависимый характер. Задержка жидкости представляет собой частый побочный эффект тиазолидиндионов. Это способствует увеличению массы тела, возникновению периферических отеков, сердечной недостаточности, а также анемии вследствие гемодилюции. Противопоказаниями к использованию всех ЛС, повышающих чувствительность периферических тканей к инсулину, служат сахарный диабет I типа, беременность и лактация. Помимо этого противопоказаниями к назначению метформина являются все предрасполагающие к развитию лактоацидоза факторы: ХПН, сердечная недостаточность, заболевания печени, злоупотребление алкоголем, тяжелые состояния организма, сопровождающиеся гипоксией и (или) ацидозом, оперативное вмешательство, возраст старше 80 лет. Тиазолидиндионы противопоказаны при III и IV классах NYHA, а также при уровне АЛТ выше верхней границы нормы в 2,5 раза.
Акарбоза (Глюкобай®) ингибирует в проксимальном отделе тонкого кишечника фермент α-глюкозидазу, который выделяется клетками щеточной каймы. Связываясь конкуретно, обратимо и дозозависимо с α-глюкозидазой, акарбоза предупреждает расщепление сложных пищевых углеводов и дисахаридов, таких как крахмал, декстрин, сукроза. Этот эффект начинается в первые 10–15 мин после приема пищи и продолжается в течение 4–6 ч. При поступлении в пищеварительный тракт продуктов, содержащих сахариды, в норме половина глюкозы абсорбируется в течение первого часа, а остальная ее часть – в течение второго. Под воздействием акарбозы всасывание глюкозы в первые 2 ч снижается до минимума. Примерно 2/3 ее усваивается через 2–4 ч. Иначе говоря, принятая в самом начале еды акарбоза постоянно следует за пищевыми сахаридами в реальном масштабе времени, предупреждая проникновение моносахаридов в кровоток через слизистую кишечника в течение 1–2 ч от момента приема пищи. Вследствие этого предупреждаются высокие пики гипергликемии и ранней фазы гиперинсулинемии. В основном акарбоза применяется при нарушенной толерантности к глюкозе (НТГ) и СД II типа в комбинации с другими ПССС. У пациентов часто возникают метеоризм и диарея. Выраженность побочных эффектов можно уменьшить, если начинать лечение с небольших доз и увеличивать дозу постепенно. Акарбозу необходимо принимать не разжевывая, с небольшим количеством жидкости, непосредственно перед сдой или во время еды.
Глюкагоноподобный нептид-1 (ГПП-1) является инкретиновым гормоном, секретируется в подвздошной и толстой кишке в ответ на прием пищи. До 80% постпрандиальной секреции инсулина обусловлено действием инкретинов, в том числе ГПП-1. У здоровых людей ГПП-1 является одним из самых сильных стимуляторов секреции инсулина. Агонист рецепторов глюкагоноподобного пептида эксенагид применяют для лечения диабета II типа в комбинации с метформином. Эксенатид (раствор для подкожного введения) не рекомендуется назначать пациентам с тяжелым поражением почек и почечной недостаточностью.
Первичная резистентность к пероральным сахароснижающим препаратам (ПСП) – состояние, когда в течение первого месяца от начала приема сахароснижающих препаратов не наблюдается эффекта от лечения, несмотря на увеличение дозы до максимальной. В этом случае требуется применение препаратов инсулина, поскольку оставшиеся β-клетки поджелудочной железы больного не продуцируют достаточного количества инсулина при стимуляции пероральными ЛП.
Вторичная резистентность к ПСП возникает у определенного числа больных ИНСД через несколько лет от начала лечения. Это происходит в результате продолжения нарушения функции β-клеток поджелудочной железы. В этом случае требуется немедленное назначение больному инсулина. Современные инсулины и аналоги, рекомендуемые к применению у пациентов с СД II типа, представлены в табл. 14.4.
Длительная инсулинотерапия ИНСД показана при: тяжелых поздних осложнениях диабета (высокая степень ретинопатии, выраженная периферическая нейропатия, особенно ее болевая форма, прогрессирующая нефропатия).
Таблица 14.4
Современные инсулины и аналоги, рекомендуемые к применению у пациентов с СД II типа
|
Вид инсулина |
Название |
Начало действия |
Пик действия |
Продолжительность действия |
|
Короткого действия: инсулин растворимый [человеческий генно-инженерный] |
Актранид® НМ Инсуман® Рапид ГТ |
Через 30 мин |
1-3 ч |
6–8 ч |
|
Ультракороткого действия (аналоги): инсулин лизпро; инсулин аспарт; инсулин глулизин |
Хумалог® НовоРапид® Лпидра® |
Через 15 мин |
0,5-2 ч |
3-5 ч |
|
Средней продолжительности действия: инсулин-изофан [человеческий генно- инженерный] |
Протафан® НМ Хумулин® нпх Инсуман® Базал ГТ |
Через 2 ч |
6-10 ч |
12-16ч |
|
Дли тельного действия (аналоги): инсулин гларгин; инсулин детемир |
Лантус® |
Через 1 ч |
Нет |
24-29 ч |
|
Левемир® |
Через 2 ч |
Не выражен |
16-24 ч |
|
|
Комбинированного действия: инсулин двухфазный [человеческий генно- инженерный]; инсулин лизпро двухфазный |
Хумулин® М3 Инсуман® Комб 25 ГТ |
Фармакокинетика зависит от пропорции смешиваемых инсулинов |
Комбинированного действия |
16-24 ч |
|
Комбинированного действия (аналоги): инсулин лизпро двухфазный; инсулин аспарт двухфазный |
Хумалог® Микс 25 НовоМикс® 30 Пенфилл® |
Гликированный гемоглобин у людей, не страдающих диабетом, составляет от 4,0 до 5,9%. У людей с плохо контролируемым диабетом – от 8,0% и выше; у людей с хорошим контролем уровня сахара крови – менее 7,0%. Постоянно высокий уровень IlbAlc свидетельствует об увеличении риска долгосрочной инвалидизации в связи с развитием потенциально опасных для жизни осложнений, включая сердечно-сосудистые заболевания, изменения со стороны почек, глаз и нервные нарушения. Большинству людей с диабетом II типа Международная федерация диабета (IDF) рекомендует достижение показателя IlbAlc ниже 6,5%, однако в той же категории следует учитывать индивидуальные особенности, например возраст. Целевые показатели гликированного гемоглобина у людей с диабетом I типа, особенно у детей, также индивидуальны и колеблются между 7,0 и 7,5% в зависимости от обстоятельств.
К осложнениям сахарного диабета относится диабетическая нефропатия.
Диабетическая нефропатия (ДН) – общее понятие, которое включает диабетический гломерулосклероз, инфекции мочевыводящих путей и папиллярный некроз.
ДН представляет собой специфическое поражение ночек при сахарном диабете, характеризующееся постепенным склерозированием почечной ткани (преимущественно почечных клубочков), что приводит к потере фильтрационной, азотвыделительной и других функций почек. Конечной стадией ДН является диффузный или узелковый гломерулосклероз с последующим развитием терминальной почечной недостаточности, требующей применения экстракорпоральных методов очистки крови от азотистых шлаков.
Из всего многообразия обсуждаемых механизмов развития ДН наиболее обоснованными и доказанными являются следующие.
1. Гипергликемия – основной инициирующий метаболический фактор в развитии диабетического поражения почек. В отсутствие гипергликемии изменения почечной ткани, характерные для сахарного диабета, не выявляются.
Механизмы нефротоксичного действия:
• неферментное гликозилирование белков почечных мембран, изменяющее их структуру и функцию;
• прямое токсическое воздействие глюкозы на ткань почек, приводящее к активации фермента протеинкиназы-С, повышающей проницаемость почечных сосудов;
• активация окислительных реакций, приводящих к образованию большого количества свободных радикалов, обладающих цитотоксическим действием.
2. Гиперлипидемия – другой метаболический фактор прогрессирования диабетической нефропатии. Окисленные липопротеины низкой плотности проникают через поврежденный эндотелий капилляров почечных клубочков, захватываются мезангиальными клетками с образованием пенистых клеток, вокруг которых начинают формироваться коллагеновые волокна.
3. Внутриклубочковая гипертензия (высокое гидравлическое давление в капиллярах почечных клубочков) является ведущим гемодинамическим
фактором прогрессирования диабетической нефропатии, а именно – высокая активность почечного ангиотензина II. Именно этот вазоактивный гормон играет ключевую роль в нарушении внутрипочечной гемодинамики и развитии структурных изменений ткани почек при диабете.
4. Артериальная гипертензия, возникая вторично вследствие диабетического поражения почек, становится самым мощным фактором прогрессирования почечной патологии, по силе своего повреждающего воздействия во много раз превосходящим влияние метаболического фактора.
Существует две теории развития диабетической нефропатии – неиммунная и иммунная.
Согласно неиммунной теории гипергликемия приводит к хронической гиперфильтрации и повышению скорости клубочковой фильтрации с последующим развитием внутриклубочковой гипертензии, повреждением и неферментативным гликозилированием гломерулярной базальной мембраны с потерей ею отрицательного заряда. В базальной мембране клубочков нарушается синтез гликозаминогликанов, повышается ее проницаемость для молекул белка, в результате чего возникает протеинурия.
Согласно иммунной теории вырабатываются антитела к микросомам почечных клеток, инсулину крови, и образующиеся иммунные комплексы повреждают базальную мембрану почечных клубочков. Возможна и аутоиммунизация измененными детерминантами гломерулярных структур.
Классификация диабетической нефропатии:
I стадия – стадия гиперфункции, когда с мочой выделяется нормальное количество белка, но уже развивается гиперфильтрация в почечных клубочках;
II стадия – стадия начальных структурных изменений – развивается через 2–5 лет после течения заболевания СД, клинически характеризуется периодически возникающей микроальбуминурией;
III стадия – стадия начинающейся нефропатии – развивается через 5–10 лет с момента появления первых симптомов СД. Характеризуется наличием постоянной микроальбуминурии (количество альбумина в моче – до 300 мг в сутки), нормальной или умеренно сниженной скоростью клубочковой фильтрации;
IV стадия – стадия клинически выраженной нефропатии. Наблюдается не альбуминурия, а протеинурия (ОГЛАВЛЕНИЕ белка в моче – более 300 мг в сутки), может развиваться артериальная гипертензия, снижается скорость клубочковой фильтрации, при биопсии ткани почки определяется склероз более чем 50–75% клубочков;
V стадия – стадия хронической почечной недостаточности. Повышено ОГЛАВЛЕНИЕ креатинина в крови (более 0,132 ммоль/л), резко снижается скорость клубочковой фильтрации. Эта стадия развивается спустя 15–20 лет с момента появления признаков СД.
Диабетическая нефропатия, как правило, диагностируется на поздних стадиях, что связано с бессимптомным течением заболевания на ранних этапах. Больные в большинстве случаев обращают внимание на симптомы СД (полиурию, кожный зуд, жажду и т.д.), что вынуждает их обращаться к эндокринологам, а не нефрологам. После появления протеинурии у пациентов достаточно быстро развиваются отеки, которые резистентны к лечению диуретиками. Практически одновременно с появлением отеков возникает артериальная гипертензия, которая хорошо поддается лечению антигипертензивными препаратами. По мерс прогрессирования диабетической нефропатии обращает на себя внимание феномен Дана – Зуброда: при прогрессировании хронической почечной недостаточности уровень гликемии снижается и больной меньше нуждается в коррекции (снижении) содержания сахара в крови, что требует коррекции доз назначаемых препаратов. Об этом очень часто забывают врачи, что приводит к развитию гипогликемических состояний у таких больных.
Очень важно и необходимо диагностировать диабетическую нефропатию на ранних (доклинических) стадиях, поскольку своевременное лечение позволяет замедлить прогрессирование патологического процесса или предотвратить дальнейшее его развитие. Обычно для этой цели используют тест-полоски "Микраль-тест" (производства фирмы "Берингер") и адсорбирующие таблетки "Микроальбумин-тест" (производства фирмы "Байер"), а также определяют N-aцетил-β-глюкозаминидазу в моче. Биопсию почки при СД как метод ранней диагностики проводят редко из-за высокого риска развития инфекционных осложнений.
Из методов ранней (доклинической) диагностики диабетической нефропатии широко используют определение соотношения активаторов плазминогена к ингибиторам активации плазминогена в моче и содержания сиаловых кислот в крови, т.е. ранняя диагностика диабетической нефропатии даже в условиях наших стационаров вполне реальна.
Лечение доклинических стадий диабетической нефропатии включает диетические рекомендации.
Рекомендуется ограничение (с III стадии) содержания белка в рационе (норма 125 г в сутки, при диабетической нефропатии III стадии – до 70–90, IV стадии – до 50–70, V стадии – до 30–40 г в сутки). При развитии отеков и артериальной гипертензии снижают употребление соли (до 3–5 г в сутки). У больных с ожирением на фоне СД диета должна быть низкокалорийной (дефицит по калориям – 500 ккал, 50% калорийности рациона составляют углеводы, 20% – белки и 30% – жиры) и с низким гликемическим индексом.
На первых стадиях диабетической нефропатии важна правильная коррекция гликемии. Для больных СД I типа – это назначение инсулинов (предпочтение каким-либо препаратам не отдается), при СД II типа – пероральных сахароснижающих препаратов, предпочтительны производные сульфонилмочевины: препарат гликвидон (Глюренорм®) не нефротоксичен, только 5–6% его выделяется с мочой. Он считается наиболее эффективным. Он стимулирует синтез эндогенного инсулина β-клетками поджелудочной железы, усиливает процессы утилизации глюкозы, тормозит липолиз.
Кроме того, назначают препараты, используемые для лечения метаболического синдрома, в частности бигуаниды (Метформин), которые повышают утилизацию глюкозы тканями, снижают ОГЛАВЛЕНИЕ липидов в крови и тормозят всасывание глюкозы в кишечнике. К преимуществам этих препаратов относят отсутствие при их назначении гипогликемических состояний, так как они не повышают секрецию инсулина.
Тиазолидиидионы (глитазоны) действуют на уровне рецепторов, активируемых пролиферацией пероксисом (PPAR). Эти рецепторы находятся в основном в ядрах клеток жировой и мышечной ткани. PPAR-γ активация повышает чувствительность к инсулину на уровне печени, мышечной и жировой ткани.
Тиазолидиидионы снижают инсулинорезистентность за счет увеличения количества транспортеров глюкозы (ГЛЮТ-1, ГЛЮТ-4) и улучшения условий утилизации глюкозы тканями, снижения уровня СЖК и триглицеридов в крови, усиление инсулинового пептида, подавления продукции глюкозы печенью, снижения фактора некроза опухоли и ремоделирования жировой ткани.
Тиазолидиидионы противопоказаны пациентам с сахарным диабетом II типа и сердечной недостаточностью III–IV класса но NYIIA, при повышении печеночных трансаминаз более чем в 3 раза выше верхней границы нормы, при беременности и лактации. Схема их приема приведена в табл. 14.5.
Таблица 14.5
Схема приема тиазолидиндионов
|
Препарат |
Начальная доза, мг |
Кратность приема |
Суточная доза, мг |
|
Пиоглитазон |
30 |
1 раз в сутки |
45 |
|
Росиглитазон |
4 |
1 –2 раза в сутки |
8 |
Прандиальные регуляторы – короткодействующие препараты, реализующие свои сахароснижающие свойства путем острой стимуляции секреции инсулина, что позволяет эффективно контролировать уровень гликемии после еды. Механизм действия препаратов данной группы заключается в закрытии АТФ-чувствительных К+-каналов в клетках поджелудочной железы, что способствует деполяризации и открытию Са2+-каналов, благодаря чему увеличивается поступление кальция в β-клетки, что, в свою очередь, приводит к секреции инсулина. Схема применения глинидов дана в табл. 14.6.
Таблица 14.6
Схема применения глинидов
|
Препарат |
Начальная доза, мг |
Кратность приема |
Суточная доза, мг |
|
Репаглинид |
0,5–1 (перед каждым приемом пищи) |
3–4 раза в сутки |
4 (перед каждым приемом пищи) |
|
Натеглинид |
120 (перед каждым приемом пищи) |
То же |
360 |
Важно отметить, что действие глинидов на АТФ-чувствительные К+-каналы в β-клетке сопоставимо по силе действия с препаратами СМ, но реализуют данный эффект эти две группы препаратов через различные места связывания па поверхности β-клетки.
Коррекция внутрипочечной гипертензии замедляет прогрессирование диабетической нефропатии. Вне зависимости от типа СД назначают две группы препаратов, обладающих ренопротекторными свойствами: ингибиторы ангиотензинпревращающего фермента (АПФ) и антагонисты рецепторов ангиотензина II. Эти препараты блокируют ренин-ангиотензин-альдостероновую систему, ингибируют трансформирующий фактор роста-β, т.е. замедляют разрастание соединительной ткани в почках – прямо патогенетически влияют (тормозят) на прогрессирование хронической почечной недостаточности (ХПН), угнетают систему пероксидного окисления липидов и, по последним данным, обладают некоторыми антиагрегантными свойствами, особенно это касается антагонистов рецепторов ангиотензина II. Из ингибиторов АПФ следует выбирать препараты с преимущественно печеночным метаболизмом, а не почечным, т.е. ие следует назначать каптоприл, эналаприл. Лучшими из ингибиторов АПФ во всем мире считаются рамиприл, периндоприл. Из антагонистов рецепторов ангиотензина II пока что не отдано предпочтения ни одному из препаратов (лозартан, ирбесартан, кандесартан).
Кроме ингибиторов АПФ и антагонистов рецепторов ангиотензина II применяются еще две группы препаратов: блокаторы кальциевых каналов и селективные антагонисты имидазолиновых рецепторов ЦНС. Из блокаторов кальциевых каналов преимущество отдают препаратам дигидрониридинового ряда III поколения – амлодипину (Норваск®) и лацидипину (Сакур), которые обладают ренопротекторными свойствами. В недавно закончившихся рандомизированных исследованиях доказана эффективность препарата норваск у больных с диабетической нефропатией, продолжается миогоцентровое исследование по изучению эффективности лаци- дипина при данной патологии. Ожидаются положительные результаты, поскольку препарат обладает еще и гипохолестеринемическими свойствами.
Коррекция дислипидемии – важное направление в лечении СД. Практически у всех больных с СД независимо от их возраста и массы тела нарушен липидный обмен в сторону преобладания липопротеидов атерогенных фракций (ЛПНП, ЛПОНП). В этом случае предпочтение следует отдавать статинам.
Улучшение реологических свойств крови – еще одно важное направление в лечении СД. У больных с диабетической нефропатией предпочтение отдают препарату трентал, поскольку он не только улучшает микроциркуляцию, но и ингибирует трансформирующий фактор роста-β, тем самым замедляет фиброзные изменения в почках. Эффективен также сулодексид (Вессел Дуэ Ф). Вместо сулодексида можно назначать тиклопидин – антиагрегант последнего поколения. Возможно также применение низкомолекулярных гепаринов короткими курсами с последующим назначением антиагрегантов.
Вне зависимости от типа СД проводится антиоксидантная терапия. Поскольку при диабетической нефропатии пероксидное окисление липидов усилено, применяют антиоксиданты: всем известный витамин Е и препарат триовит (комбинация витаминов А, E, С и селена).
Терапия ХПН при СД направлена на устранение повышенного уровня креатинина в крови, так как на этой стадии гликемия снижается. Назначают энтеросорбенты, препараты незаменимых аминокислот (кетостерил, аминостерил) на фоне очень низкобелковой диеты.
При условии адекватной коррекции гликемии и своевременном назначении вышеуказанных средств удается повысить сохранность почек при диабетической нефропатии (т.е. отсрочить время назначения гемодиализа) на фоне СД 1 тина на 42% в течение 7 лет, на фоне СД II тина – 72% в течение 10 лет. При дополнительной коррекции липидного спектра крови удается повысить сохранность почек – на 54 и 84% соответственно.
Вопросы практики
Федеральное государственное бюджетное учреждение "Эндокринологический научный Центр" Министерства здравоохранения Российской Федерации является уникальным, ведущим в России современным лечебно-диагностическим, научно- исследовательским и педагогическим комплексом эндокринологического профиля. Современные методики лечения позволяют контролировать течение эндокринных заболеваний, избегать осложнений и обеспечивать пациентам достойное качество жизни. Основа современной эндокринологии – высокотехнологичные биохимические тесты и гормональные препараты последнего поколения. Новые технологии широко используются и в диагностике магнитно-резонансная и компьютерная томография, радионуклидная диагностика, радиоиммунный и молекулярно-генетический анализ. Достижения в этой области медицины позволяют выявлять заболевания у взрослых и детей на ранних стадиях и проводить их профилактику.