Рентгенография тазобедренных суставов младенца.
Тазобедренный сустав. Клинико-рентгенологическое исследование тазобедренного сустава.
Маркс В. О. Ортопедическая диагностика.
Клинико-рентгенологическое исследование тазобедренного сустава.
Клинико-рентгенологическое исследование при заболеваниях и повреждениях тазобедренного сустава имеет большое значение. Не задерживаясь на обычных данных, отметим некоторые особенности рентгенологического исследования, необходимые врачу ортопеду.
Общепринятые снимки. Передне-задние снимки производят при нейтральном положении бедер-коленные чашки обращены кпереди. Единообразие положения, дающее возможность сравнивать снимки при повторной рентгенографии, можно получить, свешивая голени сольного с края стола. Таз не должен быть перекошен, его поперечная ось должна располагаться под прямым углом к длинной оси тела (рис. 352).
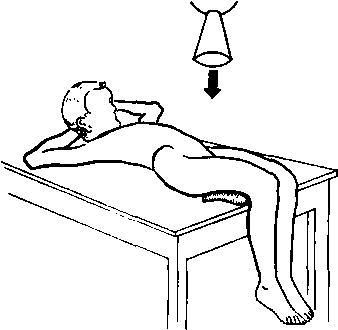
Рис. 352. Укладка больного при изготовлении рентгенограммы в передне-задней проекции.
Передне-задний снимок является обзорным снимком; он дает возможность получить много общих ценных сведений и позволяет определить ход дальнейшего рентгенологического исследования. На обзорном снимке должны быть изображены оба сустава. Если вследствие фиксированной патологической установки в тазобедренном суставе (контрактуры, ригидности) больной ноге нельзя придать заданную установку, то здоровую ногу устанавливают в такое же положение, в каком находится нога больная. Схематическое изображение передне-задней рентгенограммы нормального тазобедренного сустава показано ниже.
Передне-задний снимок в положении Lauenstein.Ноги в тазобедренных суставах сгибают до угла 70° и отводят до 50° (рис. 353).
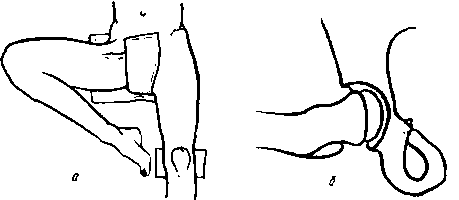
Рис. 353 Укладка больного по Lauenstein для рентгенографии правого тазобедренного сустава (а). Схематическое изображение сустава на снимке в позиции Лауэнштейна (б).
Если больную ногу при согнутом положении нельзя должным образом отвести, то больной и здоровый суставы снимают порознь. При изготовлении снимка больного тазобедренного сустава здоровую половину таза укладывают так, чтобы бедро больной стороны прилегало к кассете.
Рентгеноснимок для определения угла антеторсии головки может заменить снимки, изготовленные по Lauenstein. Ноги сгибают на 90° и отводят в отличие от положения Lauenstein всего на 20° каждую. Для того чтобы удержать ноги ребенка в заданном положении, пользуются раздвижной подставкой. Угол отведения на подставке постоянный (20°), высота подставки может меняться в зависимости от длины бедер (рис. 354).
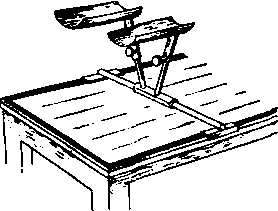
Рис. 354. Подставка для укладки больного при изготовлении снимка для измерения угла антеторсии.
Вдоль нижнего края кассеты укладывают металлическую линейку соответственно расположению транскондилярной оси. Схематическое изображение, получаемое на снимках при нормальных отношениях, дано на рис. 355.
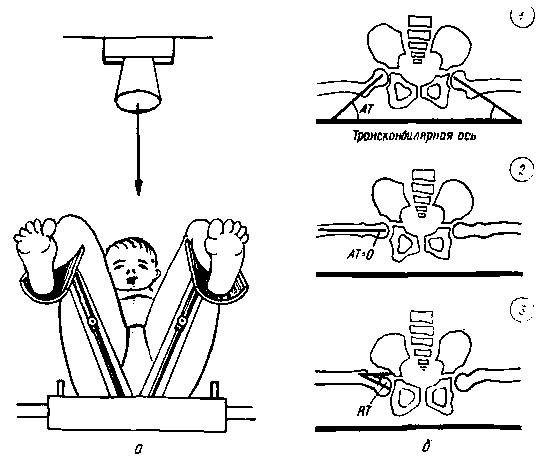
Рис. 355. Укладка ребенка на подставку (а) при изготовлении снимка для рентгенометрия угла антеторсии (угол AT). Схематическое изображение получаемых снимков (б); 1 — угол AT образован пересечением оси шейки с транскондилярной осью; 2 — угол AT равен нулю, ось шейки параллельна транскондилярной оси; 3—ретроторсия.
Боковой (аксиальный) снимок, необходим при вправлении смещенного перелома шейки бедра. Снимок делают на операционном столе. На этом снимке проверяют результаты вправления перелома и положение гвоздя, фиксирующего вправленные отломки. Кассету устанавливают снаружи в надвертельной области параллельно шейке бедра (рис. 356).
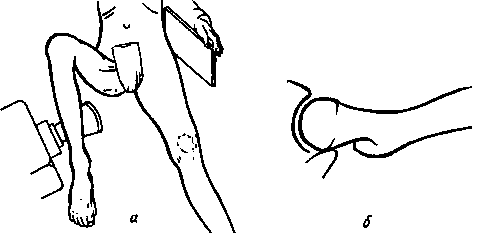
Рис. 356. Укладка больного для изготовления бокового снимка. Положение больного (а), схематическое изображение снимка (б).
Задний снимок (по Chassard, Lapine, 1923). Больной садится на рентгеновский стол. Верхняя часть туловища сильно наклонена кпереди. Рентгеновскую трубку устанавливают косо с наклоном в 15° (рис.357).

Рис. 357. Положение больного при изготовлении заднего снимка.
Задний снимок дает возможность определить угол наклона вертлужной впадины к сагиттальной плоскости.
Рентгеноснимок в косой проекции изготовляют в положении, показанном на рис. 358- а. Косой снимок дает хорошее обозрение заднего отдела тазобедренного сустава. Снимок в косой проекции необходим для распознавания перелома заднего края вертлужной впадины (рис. 358-б).

Рис. 358. Укладка больного (а) и схематическое изображение, (б) снимка в косой проекции.
Форма и положение головки бедра. В нормальных условиях головка бедренной кости имеет правильную округлую форму. По Fick (1910), она составляет 2/3 шара. При некоторых патологических состояниях (врожденный вывих бедра, болезнь Perthes, деформирующий коксартроз и др.) головка утрачивает правильную форму, нормальные отношения к диафизу бедренной кости и к вертлужной впадине.
Центр головки бедра. У взрослого вследствие округлой формы головки центр ее легко определить геометрически с помощью ишиометра (рис. 359), путем подбора соответствующего круга.

Рис. 359. Ишиометр из оргстекла для рентгенометрии тазобедренных суставов (0,5 натуральной величины).
Центр круга ишиометра будет являться центром головки. У ребенка приходится считаться с тем, что головка бедра образована в значительной мере хрящом; центр головки (рис. 360-с) располагается под эпифизарной пластинкой. Он одинаково удален от двух опознавательных точек - с наружной стороны от наружного края эпифиза головки (рис. 360-а), с внутренней - от медиального шеечного угла (шеечной “шпоры”) (рис. 360-б). Более точно форма полухрящевой головки и ее центр могут быть определены на контрастной артрограмме.

Рис. 360. Определение центра головки бедренной кости (С), центра шейки (М), оси шейки бедра (СМ), оси диафиза (D) и шеечно-диафизарного угла (угол CCD); а, б, в. г — опознавательные точки.
Изменение формы головки, например в результате аваскулярного некроза, проявляется у ребенка оседанием ядра окостенения, что можно распознать довольно рано с помощью индекса головки бедра.
Индекс головки бедра. Измеряют наибольшую высоту ядра окостенения головки бедра (А), ширину головки вдоль эпифизарной линии (Б) и отношение высоты головки к ее ширине умножают на 100. В нормальных условиях индекс головки немного меньше 50. Например, (Ах100):Б=48, индекс головки нормален.
При сплющивании ядра окостенения в результате ишемического некроза (болезнь Perthes, последствия травматического вывиха у ребенка, перелом шейки бедра и др.) индекс головки уменьшается иногда до 20, изредка он еще меньше.
У взрослых раннее распознавание аваскулярного некроза головки производят с помощью ишиометра. Рентгенологическое изображение головки сопоставляют с концентрическими кругами ишиометра. В нормальных условиях очертания округлой головки соответствуют концентрическим кругам ишиометра. Незначительное сплющивание головки хорошо заметно по нарушению соответствия между очертаниями головки и кругами ишиометра (рис. 361).

Рис. 361. Рентгенограммы тазобедренных суставов с наложенными на них ишиометрами: а — нормальные очертания головки и впадины (расположены параллельно концентрическим кругам ишиометра); б — сплющивание головки вследствие аваскулярного некроза: очертания головки утратили параллелизм с кругами ишиометра.
Шейкабедра. Ось шейки бедра - линия, соединяющая на рентгенограмме центр головки бедра с серединой шейки. Середина шейки бедра. На рентгенограмме проводят дугу вокруг центра головки бедра радиусом, равным расстоянию от самой дистальной части шейки - в (конец наружного контура шейки возле большого вертела) до центра головки бедра - с (см. рис. 360); дугу продолжают до пересечения с внутренним контуром шейки - г. Середина шейки находится на линии, соединяющей точки пересечения наружного (в) и внутреннего (г) контуров шейки бедра вычерченной дугой.
При варусной деформации проксимального конца бедра со значительным укорочением шейки ось шейки определяют следующим образом: через нижний край укороченной шейки проводят линию (Dг), перпендикулярную оси диафиза до пересечения ее с последней (г) (рис. 362).

Рис. 362. Схематическое изображение соха vara. Определение оси шейки бедра и шеечно-диафизарного угла. Обозначения те же, что на рис. 360.
Из центра головки (С) описывают дугу радиусом Сг до пересечения ее с наружным контуром шейки (в). Середина шейки при соха vara (М) находится на расстоянии, одинаково удаленном от указанных точек.
Ось диафиза бедра - линия, проходящая посредине между видимыми на рентгенограмме контурами диафиза бедра ниже вертельного массива.
Шеечно-диафизарный угол - угол инклинации шейки бедра, CCD по Muller (1957) - образован пересечением осей шейки бедра и диафиза (см. рис. 360).
Угол торсии проксимального конца бедра (AT) - угол отклонения шейки бедренной кости от фронтальной плоскости, которая проходит через мыщелки бедренной кости (транскондилярная плоскость). Обычно шейка с головкой отклонены кпереди - антеторсия и очень редко кзади - ретроторсия (рис. 363).

Рис. 363. Угол антеторсии.
Оба угла - шеечно-диафизарный и антеторсии - меняются при развитии ребенка с известной закономерностью. Угол инклинации (шеечной диафизарный угол) у плода в последние месяцы внутриутробного развития увеличивается, а после рождения начинает уменьшаться, достигая у взрослого 126-130°. К старческому возрасту шеечно-диафизарный угол делается еще меньше. Угол AT при-внутриутробном росте плода до рождения увеличивается и составляет к моменту рождения 35-40°. После рождения AT начинает уменьшаться, достигая у взрослого 10-12°.
Измерение углов инклинации (CCD) и антеторсии (AT). Клиническое измерение угла антеторсии описано выше. Более точно антеторсия может быть измерена на рентгенограмме следующим образом:
- На обычном передне-заднем снимке измеряют угол инклинации шейки бедра (шеечно-диафизарный угол, CCD). Величина угла, полученная измерением на снимке, является проекционной инклинацией, а не истинной, так как изображение шейки изменено на рентгенограмме проекционными условиями.
- На специальном снимке, предназначенном для измерения антеторсии (изготовленном на подставке в положении сгибания в тазобедренных суставах до прямого угла и отведенных до 20° в каждом суставе, см. рис. 355), определяют проекционную антеторсию.
- По таблице (рис. 364) находят истинные величины инклинации и антеторсии; Например, проекционный угол инклинации (< CCD) -Д по измерению на передне-заднем снимке равен 155°. Проекционный угол антеторсии (<AT) по измерению на специальном снимке равен 45°. По вертикальному столбику таблицы (проекционный <CCD) разыскивают 155° по горизонтальному (проекционный <AT) - 45°. На месте пересечения горизонтального и вертикального столбцов цифр находят истинные величины углов: < AT равен 58°, <CCD равен 137°. Существуют и иные способы измерений и другие таблицы.

Рис. 364. Таблица для определения истинных углов антеторсии (AT) и инклинация (ССД). Изготовление снимков и измерение углов на рентгенограмме должно быть по возможности более точным. В каждом квадратике по две цифры: верхняя—истинная антеторсия, нижняя—истинный шеечно-диафизарный угол (угол инклинации).
Вертлужная впадина.Центр вертлужной впадины совпадает с центром круга, который проходит через три точки, лежащие во впадине:
- через угол крыши вертлужной впадины;
- через самую глубокую точку подвздошной кости на дне вертлужной впадины у детей, лежащую в области у-образного хряща, у взрослого - через внутренний контур дна вертлужной впадины и
- через середину прямой, соединяющей нижний край “слезы” Kohler с нижним углом вертлужной впадины на седалищной кости (рис. 365).

Рис. 365. Определение центра вертлужной впадины; а — нормальный тазобедренный сустав (центры головки и впадины совпадают, очертания головки и впадины концентричны), б — децентрированный тазобедренный сустав (центры головки и впадины не совпадают, очертания головки и впадины не концентричны); г — центр головки, в — центр вертлужной впадины.
В анатомически правильном тазобедренном суставе центр вертлужной впадины совпадает с центром головки бедренной кости (Г=В) и очертания головки и впадины расположены концентрично. На рис. 365-б изображены условия при децентричном тазобедренном суставе: центр вертлужной впадины (В) не совпадает с центром головки бедра (Г), полукружные очертания вертлужной впадины и головки децентричны.
Правильное центрирование головки и впадины обеспечивает нормальные статические и динамические отношения в тазобедренном суставе. Децентрированный тазобедренный сустав (после вправления вывиха, ишемического некроза головки бедра, спонтанного эпифизеолиза и др.) предопределяет неблагоприятный исход лечения, омрачает отдаленный прогноз.
Глубину вертлужной впадины (индекс вертлужной впадины) определяют следующим образом. На передне-заднем снимке измеряют длину вертлужной впадины от верхнего до нижнего ее краев (е) и глубину (рис. 366).

Рис. 366. Определение индекса вертлужной впадины (Г:В), где Г —глубина впадины, В — ширина.
Отношение величин глубины впадины к ее длине называют индексом вертлужной впадины (Г:Е - индекс впадины). У новорожденного индекс впадины равен 0,4; у взрослого - 0,6. Если индекс впадины меньше 0,5, то говорят о плоской впадине.
Для определения угла наклона крыши вертлужной впадины (ацетабулярного угла) измеряют ацетабулярный угол на рентгенограмме таза ребенка при неокостеневшем у-образном хряще, пользуясь обычным передне-задним снимком, еще лучше снимком, изготовленным на подставке (см. рис. 355). Согнутое положение выравнивает поясничный лордоз, меняющий величину угла наклона крыши впадины.
Для получения ацетабулярного угла проводят:
- линию, соединяющую наиболее каудально расположенные точки окостеневшей части подвздошной кости, так называемую интерацетабулярную линию (Hilgenreiner);
- из указанных, каудально расположенных концов подвздошной кости проводят касательные к углам крыш вертлужных впадин.
Угол, образованный пересечением касательной и ацетабулярной линий (открытый кнаружи), называется ацетабулярным углом или углом наклона крыши вертлужной впадины (а) (рис. 367, ПЗ снимок, рис. 368, снимок на подставке).

Рис. 367. Угол наклона крыши вертлужной впадины на ПЗ снимке: У — интерацетабулярная линия (Hilgenreiner), t—касательная к углу крыши вертлужной впадины, a — угол наклона крыши (ацетабулярный угол), Е — линия Eriacher.
У нормального новорожденного угол наклона крыши (ацетабулярный угол) равен в среднем 25-29°. Угол наклона у грудного ребенка в связи с прогрессирующим окостенением таза от месяца к месяцу уменьшается. К одному году жизни угол равен в нормальных условиях у мальчиков 18,4, у девочек - 20,0°. К 5 годам жизни он бывает меньше 15,0° у детей обоего пола. Углы наклона крыши, превышающие средние цифры, означают задержку нормального окостенения, т. е. ту или иную степень дисплазии сустава. Незначительные отклонения от нормы исчезают обычно впервые месяцы жизни младенца.
Положение вертлужной впадины определяют по отношению к фронтальной и сагиттальной плоскостям. Угол отверстия впадины во фронтальной плоскости измеряют на передне-заднем снимке, изготовленном на подставке при согнутых под прямым углом тазобедренных и коленных суставах (см. рис. 355).
Горизонтальная сторона угла (1) проходит через основание “слезы” Kohler, косая (2) - соединяет основание “слезы” с углом крыши вертлужной впадины. Фигура “слезы” представляет собой рентгенографическое изображение recessus acetabuli (рис. 368), окостеневающего в детском возрасте.

Рис. 368. Угол наклона отверстия вертлужной впадины во фронтальной плоскости: 1—горизонтальная сторона угла, 2—наклонная сторона угла. Снимок сделан на подставке.
Угол отверстия вертлужной впадины подвержен значительным индивидуальным колебаниям.
Угол входа во впадину в сагиттальной плоскости измеряют на задних снимках тазобедренного сустава (положение Chassard - Lapine, см. рис. 357). Снимки дают возможность определить угол наклона вертлужной впадины в сагиттальной плоскости. Сторонами угла наклона вертлужной впадины в сагиттальной плоскости являются:
- прямая, соединяющая передний и задний края вертлужной впадины, и
- прямая, идущая в сагиттальной плоскости к заднему краю вертлужной впадины. Вершина угла наклона лежит на заднем краю впадины (рис. 369).

Рис. 369. Угол наклона отверстия вертлужной впадины в сагиттальной плоскости на заднем рентгеновском снимке (см рис. 357): 1 — прямая, соединяющая передний и задний края вертлужной впадины, 2 — прямая, проведенная в сагиттальной плоскости через задний край вертлужной впадины.
Угол подвздошной кости образован пересечением интерацетабулярной линии с касательной к наружному краю подвздошной кости. Последняя соприкасается с подвздошной костью в двух наиболее выдающихся кнаружи точках - на гребне подвздошной кости и в области вершины угла вертлужной впадины (рис. 370).

Рис. 370. Угол подвздошной кости и угол крыши вертлужной впадины.
Показатели угла подвздошной кости таза и наклона вертлужной впадины облегчают распознавание отдельных форм энхондральных дизостозов и хондродистрофий. Их можно различить по характерным особенностям скелета таза, например для хондродистрофий, хондроэктодермальной дисплазии, энхондрального дизостоза характерно увеличение горизонтальных размеров таза с уменьшением угла подвздошной кости; при тазо-ключично-черепном дизостозе (dysostosis pelvico-cleido-cranialis) вертикальные размеры таза преобладают над горизонтальными.
При хромосомопатиях обнаруживаются нередко типичные изменения таза, прежде всего в расположении и в форме крыльев подвздошных костей. При синдроме Langdon - Down, трисомии 21 и других хромосомных аберрациях у 80% больных определяется типичная форма таза - высота крыльев подвздошной кости снижена, а боковые размеры, ширина крыльев увеличены. При синдромах Turner и Kleinfelter, наоборот, крылья подвздошных костей расположены отвесно, они узкие. Подробнее о врожденных изменениях таза можно ознакомиться в монографии Kaufmann (1968).
Отношение головки бедра к вертлужной впадине. Об особенностях центрирования головки во впадине выше уже было сказано.
Центрально-краевой угол (угол Wiberg, <CE) -угол, образованный пересечением вертикальной прямой с линией, соединяющей центр головки с углом вертлужной впадины (рис. 371).

Рис. 371. Угол Wiberg (<CE) показывает степень погружения головки в вертлужную впадину. Вершина угла находится в центре головки.
Он представляет собой показатель степени погружения головки бедренной кости в вертлужную впадину, во фронтальной плоскости. Определяют угол Wiberg на передне-заднем снимке чаще всего при оценке результатов лечения врожденного вывиха бедра. Он может применяться также при исследовании таза Otto и прочих изменениях тазобедренного сустава.
Находят центр головки бедра (см. выше). Вершина угла Wiberg (<CE) лежит в центре головки. Внутренняя сторона угла проходит через центр головки параллельно средней линии тела, наружная - через угол крыши вертлужной впадины, через точку, в которой наружный край впадины изгибается в краниальном направлении (Е), т. е. там, где заканчивается костная поверхность опоры головки бедра. При незнании точного определения положения точки Е пользуются чаще всего наиболее удаленной кнаружи точкой крыши вертлужной впадины, а не опорной суставной поверхностью. В таких случаях измеренный угол будет на несколько градусов больше истинного СЕ угла.
Нормальный <CE у детей в возрасте от 4 до 13 лет бывает меньше 20°; если он меньше 15°, то это патология. У взрослых угол равен 26° и больше, до 35°. Угол меньше 20° у взрослого патологичен. Он выявляет недостаточное развитие крыши вертлужной впадины после вправления вывиха. Между 20 и 25° лежат углы средних величин между нормальными и патологичными”; прогноз их неопределенный.
Плоскость наклона окостеневшей части вертлужной впадины. Степень наклона костной основы вертлужной впадины имеет большое значение для оперативного центрирования головки бедра с помощью деторсионной варизирующей остеотомии. Оптимальным наклон шейки бедренной кости считается в том случае, когда ее ось располагается отвесно к плоскости входа в вертлужную впадину.
Определение плоскости наклона окостеневшей части впадины:
- проводят межвертлужную линию (Hilgenreiner);
- из нижней точки окостеневшей части подвздошной кости вычерчивают прямую, параллельную средней линии тела до пересечения ее с нижним полюсом вертлужной впадины;
- угол вертлужной впадины и ее нижний полюс соединяют прямой, определяющей степень наклона окостеневшей части впадины (рис.372).

Рис. 372. Наклон окостеневшей части вертлужной впадины: 1 — межвертлужная линия (Hilgenreiner), 2—прямая, параллельная средней линии тела, 3—прямая, соединяющая угол вертлужной впадины (Е) с ее нижним полюсом. При нормальных условиях справа (D) ось шейки располагается под прямым углом к окостеневшей части входа во впадину. Слева (S) —диспластичная впадина, ось шейки располагается не под прямым углом к впадине.
Угол, образованный указанной прямой и продольной линией тела, на стороне вывиха Меньше (20°), чем на здоровой (30°). При расчете угла варизации исходят из. что ось шейки бедра должна располагаться под прямым углом к линии, соединяющей нижний полюс впадины с углом вертлужной впадины.
Вспомогательные линии. Для оценки отношения головки бедра к вертлужной впадине пользуются мысленным построением вспомогательных линий на снимке. Последние позволяют отличить дисплазию тазобедренного сустава от подвывиха, подвывих от вывиха бедра.
Запирательно-бедренная дуга (дуга Shenton-Меnard, SM). Дуга представляет собой мысленное продолжение краниального края запирательного отверстия на медиальный краевой контур шейки бедра. В нормальных условиях дуга Shenton-Menard переходит плоской краниально выпуклой дугой с верхнего края запирательного отверстия на внутренний край шейки бедра (рис. 373).

Рис. 373. Запирательно-бедренная дуга Shenton—Menard (SM); у— межвертлужная линия.
При вывихе или подвывихе в тазобедренном суставе дуга прерывается, ее продолжение кнаружи не переходит на внутренний край шейки бедра. Шейка бедра по отношению к дуге Shenton-Menard смещена краниально. Величина смещения шейки относительно запирательно-бедренной дуги указывает, насколько отодвинулась головка от вертлужной впадины.
Значение дуги Shenton-Menard в клинико-рентгенологическом исследовании вытекает из того, что она позволяет определить центрирование головки в вертлужной впадине при различных положениях ножек ребенка - при расположении их в оси тела, при разведении до угла 45- 50° (положение по Lange) и до угла 90° (положение по Lorenz, Calve, рис. 374-376).
Иногда на рентгенограмме тазобедренного сустава грудного ребенка обнаруживается перед появлением в головке ядра окостенения перерыв дуги Shenton-Menard со смещением в противоположном направлении; внутренний край шейки бедра смещен каудально так, что продолжение дуги SM проходит выше края шейки. Это явление называют отрицательным Shenton-Menard (Stracker, 1961). Указанное смещение, вероятно, обусловлено неточной укладкой ребенка при изготовлении снимка, переразгибанием ножек и передним наклоном таза.
Дуга Calve. Ее диагностическое значение менее известно, чем дуги SM. Дуга Calve служит тем же целям, что и дуга Shenton-Menard, уточняет отношение головки бедренной кости к вертлужной впадине. Дуга Calve проходит в рентгеновском изображении тазобедренного сустава нормально по наружному краю крыла подвздошной кости. Мысленное продолжение ее в каудальном направлении проходит по верхнему (наружному) краю шейки бедренной кости (рис. 374-376).

Рис. 374. Ориентирующие дуги Calv e, Shenton—Menard (2) при расположении ног в оси туловища в нормальных условиях (D) и при вывихе (S). Слева (S) на стороне вывиха дуги прерваны.

Рис. 375. Дуга Shenton — Menard и Calve при разведении ног на 45° в нормальных условиях (D) и при вывихе (5). Обозначения те же, что на рис. 374.

Рис. 376. Дуги Shenton—Menard и Calv e при разведении ног на 90° (позиция Lorenz) в нормальных условиях (D) и при вывихе (S). Обозначения те же, что на рис. 374 а.
Линия Hilgenreiner (межвертлужная линия, ацетабулярная линия, линия у-образного хряща, у-линия) - прямая, соединяющая оба нижних угла окостеневшей части подвздошной кости на у-образной линии хряща (рис. 367, 373 и др.).
Линия Eriacher (Ombredanne, Perkins) - отвесная прямая, проведенная через угол крыши вертлужной впадины параллельно средней оси тела (см. рис. 367).
Перечисленные вспомогательные линии дают возможность выявить следующие условия:
- высоту стояния диафиза (расстояние видимого на рентгенограмме верхнего конца диафиза или ядра окостенения головки от линии Hilgenreiner (h);
- отстояние вершины диафиза от нижнего угла подвздошной кости (а);
- отстояние верхнего конца диафиза (“шеечной шпоры”) от края седалищной кости (d) (см. рис. 367).
Рентгенография тазобедренных суставов младенца.
Укладка при рентгенографии. Рентгенография тазобедренных суставов у младенца первых месяцев жизни должна быть правильной. Асимметричное расположение таза извращает рентгенографическое изображение тазобедренного сустава, обусловливая, неправильную трактовку данных. При укладке следует таз расположить симметрично так, чтобы:
- крылья подвздошных костей располагались на линии, лежащей под прямым углом к продольной оси тела младенца;
- чтобы обе половины таза были одинаково удалены от кассеты;
- чтобы крестец прилегал к кассете.
У младенца первых недель жизни тазобедренные суставы удерживаются в слегка согнутом положении. Выпрямление ножек, производимое с целью придания тазу правильного положения, ведет к наклону таза кпереди, к искажению очертаний тазовых костей, в частности вертлужной впадины. Поэтому при изготовлении снимка ножки младенца должны быть немного согнуты в тазобедренных суставах (15°), слегка разведены, коленные чашки обращены кпереди.
При чтении рентгенограммы раньше всего следует выяснить, правильно ли был изготовлен снимок? Неправильная укладка проявляется:
- неодинаковой величиной и формой крыльев подвздошных костей;
- асимметричной конфигурацией incisura ischiadica.
Если избыточный передний наклон таза, извращающий очертания тазобедренных суставов, отсутствует (крестец при изготовлении снимка прилегал к кассете, ножки были согнуты на 15°), то вход в таз по бокам крестца имеет заостренные очертания (рис. 377-а); при избыточном наклоне таза кпереди (крестец не прилегал к кассете, ножки насильственно были выпрямлены) очертания входа в таз возле крестца имеют вид тупого угла (рис. 377-б).

Рис. 377. Очертания тазовых костей младенца при правильной (а) укладке таза во время рентгенографии и при неправильной (б). Стрелкой обозначена седалищная вырезка.
Рентгенологические признаки врожденного вывиха бедра до появления ядер окостенения в головках. До тех пор, пока ядра окостенения головки еще нет, обращают внимание при оценке состояния сустава на форму и положение уже окостеневших частей скелета. Опознавательными точками, дающими возможность определить локализацию невидимой на рентгенограмме хрящевой головки, являются:
- угол крыши вертлужной впадины, т. е. точка, в которой крыша впадины заканчивается;
- межвертлужная линия (Hilgenreiner);
- медиальный выступ видимого на рентгенограмме проксимального конца бедренной кости, так называемая “шеечная шпора”.
От угла крыши вертлужной впадины на видимую часть бедра проводят каудально линию Eriacher (Ombredanne, Perkins). В нормальных условиях она должна попасть на середину или немного кнаружи от середины окостеневшего конца бедренной кости (рис.378).

Рис. 378. Рентгенологические признаки врожденного вывиха бедра до появления в головках бедренных костей ядер окостенения. 1—угол вертлужной впадины, 2— интерацетабулярная линия (Hilgenreiner), 3—медиальный выступ проксимального конца бедренной кости (“шеечная шпора”), 4 — линия Eriacher в нормальных условиях пересекает середину или наружную часть видимого конца бедренной кости.
Если линия Eriacher пересечет медиальную часть шейки или если “шеечная шпора” окажется расположенной кнаружи от указанной линии, то говорят об увеличенном отстоянии проксимального конца бедра от таза и тем самым о наружном смещении еще невидимой на рентгенограмме хрящевой головки (рис. 379).

Рис. 379. Рентгенологические признаки врожденного вывиха бедра до появления в головках ядер окостенения: 1, 2 — углы вертлужных впадин, 3 — “шеечная шпора”, 4 — линия Eriacher. Расстояние “шеечной шпоры” до седалищной кости D1 больше D2— правосторонний врожденный вывих бедра.
Измеряют расстояние между “шеечной шпорой” и наружной поверхностью тазовой кости. Для этого проводят через “шеечные шпоры” линию, параллельную межвертлужной линии, и определяют расстояние края седалищной кости от “шпоры” (D1>D2). Удаленность выступа “шеечной шпоры” от таза указывает на степень смещения головки (предвывих, подвывих, вывих).
Врожденный вывих бедра нарушает нормальные темпы окостенения подвздошных костей. При двустороннем вывихе, когда в одном из суставов изменения резче выражены, чем в другом, например, когда в одном тазобедренном суставе - вывих, а в другом - подвывих или в одном подвывих, в другом - дисплазия, то отстают в своем развитии все три кости таза - подвздошная, лонная я седалищная, больше на стороне с резче выраженными изменениями. Задержка развития проявляется замедленной оссификацией таза. Разница в оссификации тазовых костей у ребенка еще резче обнаруживается при одностороннем врожденном вывихе бедра, когда противоположный тазобедренный сустав здоров, что хорошо видно при сравнительной рентгенографии суставов.
Задержку окостенения трех тазовых костей, видимую на рентгенограмме, называют дисплазией тазобедренного сустава, которая, как полагают, предшествует эктопии головки бедра. Замедленное развитие лонной и седалищной костей не имеет, по-видимому, практического значения. Задержка же развития подвздошной кости имеет большое клиническое значение, так как при ней не развивается свод вертлужной впадины, удерживающий головку на месте. Нарушенное развитие вертлужной впадины называют ацетабулярной дисплазией. Причиной ацетабулярной дисплазии, уродующей свод (или, как говорят, крышу) впадины, является главным образом деформация хрящевого labrum acetabulare (лимбуса).
Рентгенологический признак ацетабулярной дисплазии - увеличенная крутизна свода (крыши) вертлужной впадины вплоть до полного исчезновения угла вертлужной впадины. Наклон крыши вертлужной впадины (т. е. темпы окостенения) в нормальных условиях соответствует возрасту ребенка - чем моложе ребенок, тем больше угол наклона крыши вертлужной впадины. Угол наклона крыши впадины, превышающий среднюю величину для данного возраста, означает ту или иную степень ацетабулярной дисплазии.
У новорожденного и у младенца до появления ядра окостенения в головке бедра угол наклона крыши вертлужной впадины на рентгенограмме равен 25-29°. Увеличение угла наклона свидетельствует об ацетабулярной дисплазии.
На скиаграмме врожденной дисплазии хорошо различимы асинхронная оссификация лонно-седалищных синхондрозов, неодинаковое отстояние “шеечной шпоры” от седалищной кости и разная величина углов крыши вертлужной впадины (рис. 380).

Рис. 380. Врожденный вывих бедра у младенца. Рентгенологические признаки дисплазии. Ацетабулярный угол справа 23°, слева 27°. Неравномерное окостенение лонно-седалищного синхондроза (справа 5 мм, слева 7 мм), отстояние «шеечной шпоры» справа 7 мм, слева 5 мм.
Третьим признаком вывиха до появления ядра окостенения головки является изменение отношений запирательно-бедренной дуги (Shenton-Menard) к внутреннему контуру шейки бедра. Эти отношения хорошо различимы в младенческом возрасте и даже у новорожденного (см. рис. 373). Отчетливее отношения дуги видны на рентгенограмме тазобедренного сустава в более старшем возрасте.
Подытоживая рентгенологические симптомы врожденного вывиха до появления в головке бедра ядра окостенения, следует назвать:
- увеличение сравнительно с возрастной нормой угла наклона крыши вертлужной впадины (ацетабулярная дисплазия);
- отношение линии Erlacher к проксимальному концу бедренной кости;
- отстояние “шеечной шпоры” от наружного края седалищной кости;
- перерыв дуги Shenton-Menard;
- асимметрия формы крыльев подвздошных костей и седалищно-лонных синхондрозов.
Хорошим приемом для проверки полученных данных является рентгенограмма тазобедренных суставов, изготовленная при максимальном разведении ножек младенца. Продольная ось диафиза бедренной кости при вывихе располагается выше вертлужной впадины (рис. 381).

Рис. 381. Врожденный двусторонний вывих бедер. Ось диафиза бедренной кости, продленная по направлению к тазу, располагается выше вертлужной впадины (если снимок сделан при максимальном разведении ножек).
Рентгенодиагностика врожденного вывиха после появления в головке ядра окостенения. Появление ядра окостенения в головке бедренной кости облегчает рентгенологический диагноз врожденного вывиха бедра. Для определения локализации ядра окостенения проводят интерацетабулярную линию (см. выше) и опускают на нее перпендикуляр (линию Eriacher) из угла крыши вертлужной впадины, продолжая его до пересечения с окостеневшей частью конца бедренной кости. В нормальных условиях ядро окостенения головки бедра появляется и остается лежать большей своей частью во внутреннем нижнем квадранте креста, образованного пересечением линий межвертлужной (Hilgenreiner) и Eriacher (рис. 382).

Рис. 382. Скиаграмма тазобедренных суставов после появления в головках ядер окостенения: 1 — интерацетабулярная линия (Hilgenreiner). 2 - линия Eriacher.
Если ядро окостенения лежит над межвертлужной линией или кнаружи от линии Eriacher, то имеется вывих (рис. 383).

Рис. 383. Двусторонний врожденный вывих бедра. Ядра окостенения головок бедер лежат кнаружи от линии Eriacher.
Краниальное смещение ядра окостенения головки можно определить с помощью линии Lanz. Ее проводят через у-образный хрящ вертлужной впадины так, что она делит видимую на рентгенограмме щель между подвздошной и остальными костями таза на две равные части.
В нормальных условиях эта линия делит ядро окостенения пополам (рис. 384).

Рис. 384. Отношение линии Lanz (L) к ядру окостенения головки бедра. Справа норма (D), слева подвывих (S).
Если линия Lanz проходит дистальнее ядра окостенения,то имеется вывих. При подвывихе линия пересекает нижнюю часть ядра головки. Раннее появление ядра окостенения отмечено в два-четыре месяца жизни младенца, обычно же оно наблюдается позже. При врожденном вывихе ядро окостенения появляется в головке бедра со значительным опозданием.
Ядро окостенения головки на стороне вывиха бывает меньше, чем на здоровой. На здоровой стороне оно растет быстрее, чем на вывихнутой, вследствие чего разница в величине между обеими сторонами увеличивается. В первые четыре месяца жизни разница может быть невелика, на 9-10-м месяце жизни ядро окостенения вывихнутой головки составляет обычно 2/3 нормальной величины, к 12 месяцам жизни - половину. При двустороннем вывихе величина ядер окостенения с обеих сторон различная, ядро окостенения меньше на стороне с большими изменениями (рис. 385).

Рис. 385. Ядро окостенения головки на стороне вывиха меньше, чем на здоровой.
Ведущие рентгенологические признаки врожденного вывиха бедра после появления в головках бедер ядер окостенения следующие (см. рис. 367, 386):

Рис. 386. Рентгенодиагностика врожденного вывиха бедра после появления ядер окостенения в головках бедер. Левосторонний вывих бедра (S). Высокое расположение уменьшенного ядра окостенения головки, увеличение наклона крыши вертлужной впадины (a2), большее отстояние шеечной «шпоры» от седалищной кости (d2).
- задержка нормального окостенения таза и бедренной кости (неравенство ядер окостенения головок, лонно-седалищных синхондрозов, крыльев подвздошных костей);
- замедленное формирование или остановка развития вертлужной впадины (большой угол наклона крыши вертлужной впадины-свыше 35°, иногда полное отсутствие угла вертлужной впадины - ацетабулярная дисплазия);
- смещение кнаружи (от линии Eriacher) и кверху (от линии Hilgenreiner) ядра окостенения головки и вершины окостеневшей части большого вертела бедра;
- увеличение расстояния между “шеечной шпорой” и седалищной костью свыше 7,5 мм;
- перерыв дуг Shenton-Menard и Calve.
В более позднем возрасте, старше 18 месяцев жизни, вторичные изменения суставного комплекса бывают настолько значительными, что их необходимо выявлять и учитывать при составлении плана лечения врожденного вывиха бедра. Одновременно с вправлением вывиха иногда бывает необходима оперативная коррекция вторичных изменений суставного комплекса. Без коррекции вторичные изменения могут при вправлении привести к неправильной центровке головки во впадине, обусловленной дискордантными изменениями головки и вертлужной впадины. Учитывают описанные выше особенности строения головки и впадины:
- размеры, форму и положение головки бедра;
- истинные углы - шеечно-диафизарный и антеторсии;
- положение вертлужной впадины - угол входа во впадину во фронтальной и в сагиттальной плоскостях;
- угол наклона крыши вертлужной впадины;
- глубину впадины (индекс впадины).
Сравнительное сопоставление формы с положением головки бедра и вертлужной впадины дает возможность выявить до вправления взаимное их соответствие, надобность коррекции изменений и степень коррекции.
После вправления учитывают отношение головки к вертлужной впадине. Определяют:
- центрирование головки во впадине;
- центрально-краевой угол Wiberg (<CE);
- плоскость наклона окостеневшей части вертлужной впадины;
- угол наклона крыши впадины и
- истинный шеечно-диафизарный угол.
Распознавание ранних стадий ишемического некроза головки бедренной кости (болезни Perthes, Legg, Calve) связано с известными трудностями. Характерными ранними рентгенологическими признаками заболевания является триада:
- уменьшение общих размеров и сплющивание ядра окостенения головки бедра;
- расширение в рентгеновском изображении суставной щели и увеличение расстояния между ядром окостенения головки и “слезой” Kohler и
- утолщение шейки бедра (рис. 387).

Рис. 387. Ранние рентгенологические признаки болезни Perthes (рентгенологическая триада симптомов): а — сплющивание головки бедра, б — расширение суставной щели между ядром окостенения головки и “слезой” Kohler и в — утолщение шейки бедра.
Исследование при подозрении на болезнь Perthes на ранних стадиях заболевания должно быть сравнительным, так как только сопоставление с противоположным, здоровым, суставом может выявить слабо выраженные к этому времени изменения. Стадийность развития болезни Perthes представлена на рис. 388.

Рис. 388. Схематическое изображение стадийности болезни Perthes: а — некроз головки, б — флоридная стадия, в — фрагментация и г — восстановление омертвевшей головки. д—конечная стадия.
Своевременное распознавание спонтанного эпифизеолиза при рентгенологическом исследовании имеет большое значение, так как только раннее лечение обеспечивает удовлетворительный исход. В начальной стадии эпифизеолиза (epiphysiolisis imminens), когда головка еще мало сдвинута и линия, идущая вдоль верхней поверхности шейки бедра, дает неопределенные данные о сдвиге эпифиза, основное значение для диагноза имеет состояние хрящевой эпифизарной пластинки. Она расширена, разволокнена и деформирована (рис. 389).

Рис. 389.Схематическое изображение ранней стадии спонтанного эпифизеолиза (epiphysiolisis imminens). Неправильная-форма и неравномерная ширина эпифизарной пластинки (Ц— центр головки).
Метафизарная зона разрыхлена, поротична, а контуры капсулы, обнаруживаемые иногда над верхней поверхностью шейки, имеют выпуклые очертания (рис.390).

Рис. 390. Капсула тазобедренного сустава в рентгенологическом изображении: а — нормальные отношения, б—выпот в суставе.
Вторую стадию эпифизеолиза (epiphysiolysis incipiens) с небольшим сдвигом эпифиза характеризуют следующие рентгенологические симптомы:
- уплощение верхнего контура “шейка-головка” с исчезновением перегиба от головки к шейке; линия, проведенная по верхней поверхности шейки, располагается вне головки или пересекает видимую часть головки у самого ее края;
- периостальные костные отложения по медиальному, нижнему краю шейки (рис. 391);
- на аксиальном снимке (рис. 392) основание эпифиза образует в норме с осью шейки бедра угол (Е), равный 85-90°. При смещении эпифиза угол этот делается меньше 85°. Степень смещения определяется разницей между нормальным углом и полученным при измерении. Например, при измерении угол между основанием эпифиза и осью шейки бедра равен 70°. Зная нормальный угол (85-90°), можно определить величину смещения. 85°-70°=15°;
- высота эпифиза по сравнению с нормальной стороной уменьшена; центр головки располагается под осью шейки (рис 393).

Рис. 391. Начальная стадия сползания эпифиза — смещение центра головки (Ц) с оси шейки, уплощение контура шейка головка”, расширение эпифизарной пластинки, аппозиционное нарастание кости по поверхности шейки (стрелка).

Рис. 392. Нормальные отношения между головкой и шейкой бедра на аксиальном снимке Основание эпифиза образует с осью шейки угол (Е), равный 85—90°.

Рис. 393. Выраженный эпифизеолиз на передне-заднем снимке Значительное смещение центра головки (Ц) с оси шейки, утолщение шейки.
При развитых эпифизеолизах с большим смещением головки учитывают следующие рентгенологические изменения: на передне-заднем снимке - смещение центра головки относительно оси шейки бедра и отношение линии, проведенной по верхней поверхности шейки бедра к эпифизу (см. рис. 392-394),- заднее смещение эпифиза. Степень смещения эпифиза может быть определена:
- измерением на передне-заднем снимке расстояния, пройденного сместившейся вдоль эпифизарной линии головки (в долях диаметра основания головки, и
- измерением угла, образованного на аксиальном снимке пересечением оси шейки с основанием сместившейся головки (рис 394).

Рис 394. Значительно выраженный эпифизеолиз головки на аксиальном снимке, Уменьшение угла эпифиза (Е=22°) Перестройка шейки бедра путем аппозиции костной ткани на одной стороне (+) и резорбции (-) на другой. Аппозиция и резорбция протекают параллельно сдвигу головки.
Рентгенологическое исследование должно определить:
- темпы развития деформации (медленные, быстрые и внезапные);
- некроз суставного хряща (сужение суставной щели, субхондральной остеопороз - клиническое ограничение подвижности в суставе);
- некроз головки после быстрого соскальзывания, закрытого вправления или субкапитальной остеотомии и
- начинающийся коксартроз - обычный исход невправленного спонтанного эпифизеолиза
Большее смещение эпифиза ведет к более раннему и тяжелому изменению сустава, к резко выраженному коксартрозу.
Изготовленный в соответствующих условиях рентгеновский снимок дает возможность обнаружить изменения в мягких тканях, окружающих сустав. Воспалительные изменения в капсуле тазобедренного сустава обнаруживаются над шейкой бедренной кости в виде округлого затемнения, прилегающего к шейке (см. рис. 390).
Артрография тазобедренного сустава. Контрастная артрография тазобедренного сустава - ценный метод исследования, расширяющий наши знания в патологии различных заболеваний, в частности врожденного вывиха бедра. С успехом она применяется также при болезни Perthes и др. Ценность артрографии состоит в том, что она дает возможность увидеть на рентгенограмме изменения тех элементов сустава, которые не видны на обычных снимках На контрастной артрограмме видны внутренние очертания капсулы, хрящевой край впадины (labrum acetabulare), состояние вертлужной впадины и др.
Техника артрографии. Пункцию производят при врожденном вывихе бедра в зависимости от условий - снизу, снаружи или сверху. У маленьких детей, в возрасте около одного года, наиболее удобна нижняя пункция со стороны промежности. При больших изменениях в суставе более надежна верхняя пункция. Асептика должна быть такой же тщательной, как и при операции на суставе.
При нижней пункции (промежностная пункция) ассистент сгибает ножки ребенка в тазобедренных суставах и немного ротирует их кнаружи. Такое положение ножек дает возможность расширить при малом смещении головки узкую щель в нижней части сустава.
При разведении ножек под тяжем приводящих мышц появляется глубокая ямка; укол производят в вершину ямки. Перед уколом в вершине ямки пальцем прощупывают нижний край вертлужной впадины и, ориентируясь на него, вкалывают иглу. Игла должна быть направлена параллельно плоскости стола, на котором лежит ребенок, и средней лишнии его тела. Прокол капсулы обычно ощущают как преодоление небольшого препятствия, уступающего легкому нажиму. После того как предположительно игла проникла в полость сустава, следует немного, секунд пять-шесть, выждать. При правильном положении иглы в суставе из ее отверстия иногда начинает каплями вытекать синовиальная жидкость, липкая, тянущаяся нитями, скользкая на ощупь. Если синовиальная жидкость не вытекает из иглы, то делают пробу, удостоверяющую правильное положение иглы. Контрольной рентгенограммы не следует делать.
Проба, определяющая положение иглы, состоит в следующем. Иглу соединяют шприцем объемом 10 мл, наполненным 0,25%-ным раствором новокаина, и вводят раствор в сустав. Если игла находится в полости сустава и поршень шприца движется свободно, то увеличивающееся внутрисуставное давление выталкивает поршень обратно. В шприце появляется жидкость с плавающими в ней хлопьями Если поршень не выталкивается, то его оттягивают. Появление в шприце жидкости с хлопьями удостоверяет правильное положение иглы. Если игла располагается вне полости сустава, то оттягивание поршня не наполняет шприц жидкостью. Перед введением контрастного вещества желательно удалить введенный в полость сустава раствор новокаина.
У детей старше 18 месяцев пункцию лучше производить снаружи под большим вертелом, вкалывая иглу впереди бедренной кости. Иглу направляют поперек продольной оси тела или немного косо, краниально. Положение иглы проверяют тем же способом, что и при первом способе.
Пункция сустава у детей в возрасте 9-10 лет при заполненной рубцами полости капсулы и спайках в перешейке по описанным способам может оказаться неэффективной. Более надежна в таких случаях верхняя пункция. Прощупывают на крыле подвздошной кости вывихнутую головку бедра и длинную иглу вкалывают между крылом подвздошной кости и головкой. При пункции головку бедра желательно удерживать большим и указательным пальцами. Правильность положения проверяют введением в полость сустава 0,25%-ного раствора новокаина. Для контрастирования пользуются кардиотрастом, уротрастом или иным веществом. Контрастное вещество задерживается в суставе 10- 15 мин.
Для того чтобы понять изменения, наступившие в суставе, необходимо знать детали нормальной артрограммы тазобедренного сустава (рис. 395).

Рис 395. Схематическое изображение артрограммы тазобедренного сустава: 1 — суставная щель, 2 — связка головки, 3 — recessus acetabuli, 4 — impressio lig transversi, 5 — recessus articularis inferior, 6, 10 — impressio zonae orbilulans, 7, 11 recessus colli, 8—labrum acetabulare, 9—recessus articularis superior.
При врожденном вывихе бедра на артрограмме определяют:
- состояние дна вертлужной впадины;
- особенности перешейка;
- положение лимбуса - lambrum acetabulare (отдавленное к крылу подвздошной кости, ввернутое внутрь впадины, приращенное ко дну впадины), а также состояние лимбуса (утончен, гипертрофирован и др.).
Деформация и стойкие изменения лимбуса появляются очень рано; у ребенка 8-10 месяцев жизни при врожденном вывихе бедра лимбус обычно бывает изменен. Примеры изменений, обнаруживаемых на артрограмме, иллюстрируют рис . 396, 397-а, б.

Рис. 396 Артрограмма правого (D) тазобедренного сустава при врожденном вывихе бедра. Хорошо выраженный лимбус.

Рис. 397. Артрограммы обоих тазобедренных суставов до (а) и после (б) вправления: S—подвывих, D—вывих, лимбус ввернут внутрь вертлужной