ОСТРЫЕ КОРОНАРНЫЕ СИНДРОМЫ
Возможны
Варианта дальнейшего развития событий
- во время (или сразу после) сильного волнения
- во время (или непосредственно после) сильных физических нагрузок.
Возможны 3 варианта дальнейшего развития событий
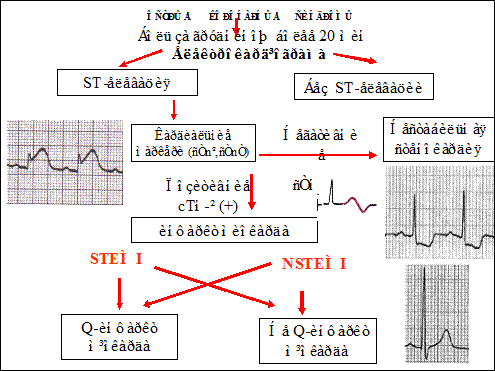
| 1. Тромбирование всего просвета коронарной артерии на фоне недостаточного развития дистальных коллатералей приводит к "Q-, QS -инфаркта миокарда - STEMI или внезапной смерти". | 2. Частичная окклюзия коронарной артерии + спонтанный тромболиз при удовлетворительно развитых дистальных коллатералях вызывают развитию "не - Q -инфаркт миокарда - NSTEMI". | 3. Перемежающийся тромбоз, то есть синдром "тромбоз-тромболиз" или "ишемия-реперфузия" клинически оказывается "нестабильной стенокардией". |
НЕСТАБИЛЬНАЯ СТЕНОКАРДИЯ
Около 10 % больных на ИБС имеют признаки нестабильной стенокардии. Термин "нестабильная стенокардия" впервые предложил N. Fowler (1971), а позже детально проработал С. Conti с соавторами (1973).
За классификацией Е. Браунвальда (1994) и рекомендациями Агентства США из политики в отрасли здравоохранения, понятия нестабильной стенокардии и многоцентровых, рандомизированных научных исследований включает такие клинические состояния (табл. 1).
1. Стенокардия спокойствия (боль> 20мин.) - диагностированная в течение одной недели после возникновения.
2. Stenocardia de поvо (нападения ангинной боли начались 28 суток тому) и стенокардия нагрузки ІІІ-ІV функционального класса (за классификацией Канадской ассоциации кардиологов) в течение 2 мес. после возникновения, если до того ее разглядали как стенокардию нагрузки І или ІІ функционального класса.
3. Прогрессивная стенокардия: увеличение частоты и длительности ангинных нападений, их тяжести, рост потребности в назначении дополнительных доз нитроглицерина или же снижения или полное отсутствие эффективности нитратов.
4. Вариантная (ангиоспастическая) стенокардия с частыми нападениями грудной лягушки в спокойствии (ночью).
5. Постинфарктная стенокардия [больше чем 72 год (3 сутки)]- до 28 суток от развития инфаркта миокарда).
Классификация нестабильной стенокардии по классам тяжести и клинических обстоятельств (Есть. Браунвальд, 1996)
Класс тяжести нестабильной стенокардии Клинические обстоятельства
А В С
І - недавнее начало (< 2 мес.) тяжелой или прогрессивной
стенокардии нагрузки; в состоянии спокойствия стенокардии
нет ІА ІВ ІС
ІІ - стенокардия спокойствия, подострая (> 48 год нападений
стенокардии не было) ІІА ІІВ ІІС
ІІІ - стенокардия спокойствия, острая (на протяжении последних
48 год есть нападения ангинной боли) ІІІА ІІІВ ІІІС
А - вторичная стенокардия (некоронарного генеза) - чрезмерная физическая нагрузка (спорт), анемия, инфекция, гипотония, гипертензия, тахиаритмия, стресс;
В - первичная стенокардия (атеросклероз, атеротромбоз, спазм);
С - постинфарктная стенокардия (от 3 до 28 суток от момента развития острого инфаркта миокарда)
Патофизиология. Нестабильная стенокардия развивается в результате таких патофизиологических изменений, как разрыв атеросклеротической бляшки, тромбоз, вазоконстрикция, зажигательная инфильтрация. Идет речь о частичной окклюзии коронарной артерии в сочетании со спонтанным тромболизом в случае удовлетворительно развитых дистальных коллатералях то есть о перемежающемся синдроме тромбоз-тромболиз (ишемия - реперфузия).
Фиброзная покрышка атеросклеротической бляшки обычно надрывается в месте прикреплении к стенке, при этом образуется трещина в атеросклеротической бляшке с дальнейшим расслоением кровью полости липидного ядра. Формируется тромб, который может заполнить просвет коронарной артерии, повлечь ее обструкцию, что клинически и проявляется возникновением одного из острых коронарных синдромов.
Клиника. Важнейшим признаком нестабильной стенокардии является нестабильность болевого синдрома, который проявляется прогрессом стенокардии напряжения, появлением стенокардии спокойствия, присоединениям новых симптомов, которые сопровождают боль (выраженная общая слабость, холодный пот, одышка, кашель, клокот в груди, нападения аритмии на высоте физической или психоэмоциональной нагрузки).
Основными клиническими формами нестабильной стенокардии, за Е. Braunwald (1966), есть stenocardia de nоvо, подострая и острая стенокардия спокойствия и прогрессивная стенокардия.
За stenocardia de nоvо нападения ангинной боли наблюдаются в течение 28 суток на фоне полного здоровья. Обычно это стенокардия нагрузки. Подострую стенокардию спокойствия диагностируют, если нападения ангинной боли возникли больше чем 48 год тома. При острой стенокардии спокойствия нападения ангинной боли, напротив, повторяются на протяжении последних 48 час. Однако наибольшее значение в структуре нестабильной стенокардии имеет прогрессивная стенокардия.
Характерной для прогрессивной стенокардии является стисний боль за грудниною, которая то утихает, то нарастает, не исчезает после употребления нитратов, сопровождается холодным потом, одышкой, аритмией, страхом смерти. Эпизоды нападений ангинной боли учащаются, а межприступные периоды укорачиваются. Каждое следующее нападение тяжелее, чем предыдущий. Нитраты (нитроглицерин, нитросорбид), которые раньше устраняли нападения ангинной боли, неэффективные, хотя больной употребляет значительно больше их количества, чем обычно. Боль может возникнуть не обязательно в связи с психоэмоциональной или физической нагрузкой, но и в состоянии спокойствия. Иногда лишь наркотические средства устраняют его. На фоне стенокардии может возникать нападение острой левожелудочковой недостаточности с духотой, сухим кашлем, клокотом в груди.
Диагностика. Главными признаками нестабильной стенокардии на ЭКГ является елевация/депрессия сегмента ST, инверсия зубца T, которые могут воздерживаться на протяжении суток и дольше (2-3 сутки, до 10-14 суток). Иногда на ЭКГ фиксируют преходящие комплексы QRS, qRS, QS y сочетании из елевацией сегмента ST в одном-двух грудных отведениях. На ЭхоКГ находят зоны гипо-, дискинезии стенок сердца, которые проходят через несколько дней. Тест на тропонины при нестабильной стенокардии - отрицательный.
Лечение. Больные со нестабильной стенокардией и из stenocardia de nоvо требуют госпитализации. Если нет тяжелых и длительных нападений стенокардии спокойствия в последних 2 тиж, ЭКГ без патологических изменений, стабильно воздерживается гемодинамика, то больные могут лечиться амбулаторно. Зато больных с болевым синдромом, который воздерживается, негативной динамикой сегмента ST, гемодинамической нестабильностью, пре- или синкопальными состояниями, высоким риском смерти или развития острого инфаркта миокарда нужно немедленно госпитализировать к отделению реанимации и интенсивной терапии. Больные нестабильной стенокардией с умеренным риском требуют врачебного присмотра, который включает проведение мониторирования ЭКГ, серийной регистрации Эхокг и определение уровней сердечных маркеров повреждения миокарда.
По данным разных клиник, развитие инфаркта миокарда наблюдается в 10-25 % больных нестабильной стенокардией, а умирают 5-15 % таких больных.
Целью лечения больных нестабильной стенокардией является: раннее возобновление проходности затромбованої коронарной артерии (артерий), устранения или рестабилизация болевого синдрома; предотвращение внезапной коронарной смерти и острого инфаркта миокарда; обеспечение удовлетворительного качества жизни после стабилизации заболевания .
Современное лечение нестабильной стенокардии включает медикаментозные и хирургические подходы.
Медикаментозное лечение нестабильной стенокардии проводят с применением:
1) антитромботической терапии (антикоагулянты) и антитромбоцитарной (аспирин, клопидогрель);
2) антиангинальних средств (нитраты; β-адреноблокатори; антагонисты Са2+);
З) метаболической терапии (корвитин, предуктал);
4) ингибитора АПФ при наличии артериальной гипертензии;
5) липидоснижающих средств (статини, максепа).
Антuтромботuчна терапия. Применяют у всех больных острым коронарным синдромом. Самыми распространенными на сегодня считают следующие антитромбину антикоагулянтu. Нефракционировав гепарин - это самый распространенный антитромботический препарат для лечения больных нестабильной стенокардией. Его следует применять в первых 20 мин. с момента госпитализации больного. Механизм действия нефракционировав гепарина заключается в его связывании с антитромбином ІІ и в ингибировании активности тромбину (ІІа) и Ха-фактора свертывания крови в соотношении 1:1. Во время внутривенного введения результат наступает немедленно. Обычно первая доза гепарина представляет 4000 ОД. Ее вводят болюсно, а потом переходят на инфузионное введение со скоростью в среднем 1000 ОД за 1 год под контролем ЧАЧТ. Контроль за ЧАЧТ осуществляется каждые 6 год инфузии к установлению терапевтического уровня, что в 1,5-2,5 разы выше от нормы (но не показателей исходного уровня!) в двух следующих определениях. После этого ЧАЧТ определяют каждые 24 час. Непрерывная внутривенная инфузия гепарина длится 1-2 сутки. В первые 3 сутки лечения необходимо моніторувати соотношение гемоглобина к гематокриту (Hb/Ht) и количество тромбоцитов один раз на сутки. ЧАЧТ нужно определять во всех случаях, когда клиническое состояние больного существенно изменяется (рецидивы ишемии, кровотечение, артериальная гипотензия), чтобы установить нужную дозу гепарина. Лечение нефракционировав гепарином внутривенно следует начинать в первые сутки и продолжать 48-72 час. Назначение нефракционировав гепарина особенно важно для больных, которые употребляют клопідогрел (из-за отсроченного начала их антитромбоцитарного действия).
Одновременное применение нефракционировав гепарина с аспирином или клопідогрелем уменьшает риск развитию острого инфаркта миокарда или внезапной коронарной смерти.
Противопоказание к назначению гепарина :
1) кровотечение;
2) тромбоцитопения (в анамнезе);
3) высокий риск кровотечения;
4) недавний мозговой инсульт и тому подобное.
Уведення гепарина не дает возможность поддерживать антикоагулянтное состояние на высоком уровне на протяжении длительного времени. Для больных нестабильной стенокардией это очень актуально, поскольку условия для дестабилизации атеросклеротической бляшки могут храниться на протяжении недель или и месяцев, а гепарин применяют лишь в течение 1-2 тиж. Длительное применение гепарина ограничивается его побочными эффектами, к которым относятся геморагии, гепарининдукованую тромбоцитопению (количество тромбоцитов меньше, чем 150 × 109/л), парадоксальная тромбоэмболия (синдром белого тромба), остеопороз, расстройства водноелектролитного обмена, алергійні реакции, транзиторную аллопецию.
На протяжении последних 10 лет вошли в клиническую практику более безопасные антикоагулянты - низкомолекулярные гепарини: еноксапарин кальций (клексан/ловенокс), фондапаринукс (арикстра).
Антикоагулянтий эффект низкомолекулярных гепаринов (НМГ), как и нефракционировав гепарина, предопределенный взаимодействием с естественным антикоагулянтом (плазменным кофактором) антитромбином ІІІ. НМГ является естественным ингибитором факторов свертывания крови группы сывороточных протеаз - Ха, тромбину (ІІа), а также ІХа, ХІа и ХІІа. НМГ имеют способность подавлять активность фактора Ха как 3:1 (у нефракционировав гепарина это соотношение равняется 1:1), что дает возможность длительное время поддерживать антитромботический потенциал крови больного, тем же существенно уменьшается риск геморрагических осложнений и повышается антикоагуляционный потенциал эндогенной фибринолитической системы.
Применяют низкомолекулярный гепарин еноксапарин (клексан) в дозе 1 мг/кг массы тела 2 раза на сутки параумбиликальный субкутенеально не менее 7-8 дней, без лабораторного контроля ЧАТЧ. Другой ингибитор Ха-фактора свертывания крови фондапаринукс (арикстра), который назначается по 2,5 мг 1 раз в сутки параумбиликальный субкутенеально на протяжении 6-8 дней без любого лабораторного контроля.
Аспирин. В основе механизма действия аспирина лежит способность необратимо ингибировать ЦОГ-1, которая содержится в тромбоцитах и способствует превращению арахидоновой кислоты на ендопероксиди простагландинов, а следовательно - в тромбоксан А2, в сосудистой стенке - образованию простациклина І2 (тромбоксан А2 есть мощным вазоконстриктором и активатором адгезии и агрегации тромбоцитов, а простациклин І2- вазодилататором и дезагрегантом). .
Аспирин быстро всасывается в желудке и верхних отделах кишок. Максимальный уровень его в плазме крови наблюдается через 15-20 мин. Агрегация тромбоцитов тормозится уже через 1 час. Период полувыведения представляет 15-20 мин. Невзирая на быстрое выведение аспирина из кровотока, вызванное им ингибирование активности тромбоцитов воздерживается на протяжении всей их жизни в результате необратимой инактивации ЦОГ- 1. Поскольку средняя продолжительность жизни циркулирующих тромбоцитов представляет 10 суток и приблизительно
10 % из них заменяются через каждых 24 год, то через 5-6 суток после отмены аспирина в крови накапливается 50% нормально функционирующих тромбоцитов. Аспирин назначают с осторожностью, если есть опасность развития гастроинтестинальных (желудочно-кишечных) кровотечений, обострения язвенной болезни, гастралгии (желудочной боли), геморрагического васкулита, нарушений кроветворения, алергийных реакций (астмы, бронхообструктивного синдрома). Одним из лучших препаратов аспирина есть кишечнорастворимый препарат кардиомагнил - таблетки по 75 мг. Это уникальная комбинация ацетилсалициловой кислоты и гидроокиси магния (принимать по 1 табл 1 раз в сутки внутрь). Вместе с тем действие кардиомагнилу начинается не сразу после его приема, а значительно позже. Именно поэтому при острых коронарных синдромах преимущество следует отдать обычному аспирин, действие которого начинается уже через 20-30 хв с момента приема или и раньше.
Влияние аспирина на образование тромбоксана А2 и простациклину І2 неодинаковий и зависит от дозы препарата. В дозах 80-325 мг на сутки аспирин больше чем на 80 % подавляет секрецию тромбоксана А2, но слабо влияет на синтез простациклина. Применение аспирина в дозе 325-360 мг в первых 10 хв дестабилизации атеросклеротической бляшки предотвращает образование тромбоксана А2. Такую дозу необходимо применять в первые 3 сутки заболевания, потом ее снижают до 80-125 мг на сутки. При этом важное значение должно способность аспирина предотвращать циклическим колебанием коронарного кровообращения, предопределенным образованием неустойчивых тромбоцитарных агрегатов. Длительность приема аспирина, согласно рекомендаций ESC - 9 мисс и дольше. Следует помнить о синдроме аспиринорезистентности (неэффективность, непереносимость). Теперь доказано, что аспиринорезистентность является генетически детерминированным явлением, которое преодолеть, практически, невозможно. В таких случаях следует прибегнуть к альтернативной стратегии - использовать другой ингибитор агрегации тромбоцитов, например - клопидогрел. Клопидогрел (плавикс, атерокард) является мощным селективным блокатором агрегации тромбоцитов, индуктируемой АДФ. Антитромботический эффект клопидогрелу заключается в необратимом связывании с рецепторами АДФ на мембране тромбоцитов, вследствие чего подавляется агрегация тромбоцитов, стимулируемая АДФ. После перорального употребления клопидогрел (плавикс, атерокард) быстро абсорбируется и после прохождения сквозь печенку превращается в активный метаболит, который в плазме крови находится в связанном с белками состоянии. Выводится препарат из организма через почки, желудок и кишки.
Клопидогрел (плавикс, атерокард) в дозе 150 мг на сутки подавляет агрегацию тромбоцитов уже через 2 год после перорального употребления, а постоянное притеснение агрегации на 40-60 % регистрируется через 3-7 дней лечения и поддерживается на протяжении длительного лечения. Первая доза клопидогрелю должна складывать 300 или 600 мг, в дальнейшем (со второго дня лечения) - по 150мг 1 раз в сутки 9 месяцев и дольше от начала заболевания.
Клопидогрел хорошо переносится. Побочные эффекты выражены незначительно и редко требуют отмены препарата. Чаще всего побочными эффектами является пронос, висипка на коже, нарушение в системе гемостазу.
Блокаторы (антагонисты) гликопротеиновых рецепторов ІІb/IIIa - принципиально новый класс антитромбоцитарных средств. Доказано, что гликопротеину рецепторы (GP) тромбоцитов принадлежат к семейству интегринов (адгезивных протеинов), которые содержатся на мембране тромбоцитов. Две его субъединицы - GP ІІb и GP IIIa - формируют стехеометричний Са2+ -залежний комплекс в соотношении 1: 1, который оказывается на поверхности даже неактивного тромбоцита. Вследствие стимуляции биологически активными веществами (тромбин, коллаген) происходит значительная конформация рецептора, вследствие чего повышается афинность структуры GP ІІb/IIIa к фибриногену и связкам с ним. При этом следует отметить, что молекула фибриногена благодаря своему строению присоединяется одновременно к рецепторам GP ІІb/IIIa двух соседних тромбоцитов, вызывая их слипание (агрегацию). Фактор Віллєбранда (адгезивный протеин плазмы крови и внеклеточных пространств) также может присоединяться к рецепторам GP ІІb/IIIa (типичнее является взаимодействие его с рецептором GP ІІb).
Агрегация тромбоцитов при участии рецепторов GP ІІb/IIIa является центральным звеном в патогенезе тромбообразования. Первым препаратом из группы блокаторов (антагонистов) рецепторов GP ІІb/IIIa был абсиксимаб (ReoPro). Это моноклональные антитела к рецепторам GP ІІb/IIIa. Его вводят внутривенно болюсно в дозе 0,25 мг/кг и в течение 18-24 год инфузионный в дозе 10 мкг/кг за 1 хв к проведению чрескожной коронарной транслюмінальної ангиопластики. Структура других антагонистов рецепторов
GР ІІb/IIIa основывается на модификации последовательности аминокислот цепочки RGD (трипептид аргинин - глицин аспарагиновой кислоты). Так появились препараты, в которых в цепочке RGD -аргинин заменено на лизин (такая последовательность имеет название KGD), - интегрелин, тирофібан и ламифибан.
Недавно синтезированные препараты - антагонисты рецепторов GP ІІb/IIIa, которые после метаболизма в пищеварительной системе превращаются в активные формы.
Ингибиторы GP ІІb/IIIa назначают дополнительно к гепарину и аспирину больным с сохраненными признаками ишемии миокарда, из группы высокого риска и у пациентов с запланированной чрескожной транслюминальною коронарной ангиопластикой.
β- Адреноблокаторu. Роль β-адреноблокаторов в лечении больных нестабильной стенокардией не является предметом дискуссии. Возможность возникновения вазоспастической стенокардии в ответ на применение β -адреноблокаторов маловероятна, ведь у подавляющего большинства больных нестабильная стенокардия невазоспастической этиологии. β-адреноблокаторы наиболее эффективные у больных с тахикардией и повышенным АД.
Блокирование β-адренорецепторов обратно (конкурентный антагонизм). Сила и длительность блокады β-адренорецепторов зависит от дозы препарата и количества рецепторов, "не оккупированных" метаболитами.
В первые дни лечения больных нестабильной стенокардией преимущество следует отдать препаратам с коротким действием (метопролол-сукцинат, пропранолол, есмолол).
Пропранолол назначают внутривенно в дозе 1-5 мг ( 1-5 мл 0, 0,1% раствору) со следующим (через 1-2 год) употреблением вовнутрь по 40-80 мг на сутки через 6-8 год на протяжении первых 8-12 дней.
Метопролол-сукцинат назначают внутривенно в дозе 5 мг (вводят на протяжении 1-2 мин), введения повторяют по 5 мг через каждых 3-5 хв к достижению общей дозы 15 мг, потом (через 1-2 год) этот препарат назначают вовнутрь по 25-50 мг через каждых 6 год (до 200 мг на сутки) на протяжении первых 8-12 дней.
Начальная доза атенололу внутривенно представляет 5 мг с повторным введением через 5 хв такой же дозы, потом через 1-2 год - вовнутрь по 50-100 мг на сутки за два употребления. Курс лечения определяют за показаниями, он может длиться от 1 мес. до 1 года. Доза β-адреноблокаторов должна обеспечивать замедление ЧСС 55-60/мин., а уровень АД - 120/60-130/80 мм рт. ст.
Бисопролол (конкор, коронал) назначают по 2,5-5 мг 1 раз в сутки, небиволол - по 2,5-5 мг или 10 мг 1 раз в сутки, азопрол-ретард - по 50-100 мг на сутки.
Применение β -адреноблокаторов приводит к уменьшению длительности ишемии, снижает риск развития острого инфаркта миокарда.
Нитраты. Больным нестабильной стенокардией с болевым синдромом назначают нитроглицерин - по 5 мг через каждые 5 мин. Якшо после употребления 3 таблеток нитроглицерина боль не утихает, то следует вводить нитраты внутривенно круглосуточно: 1 % раствору нитроглицерина 6 мл (60 мг) + 250 мл изотонического раствора натрия хлорида, дозирования - от 2 до 17 капель за 1 хв (через каждых 10 хв на 1 краплю больше, достигнув частоты 17 капель за 1 хв, инфузию продолжают целые сутки) или 0,1 % раствору перлинганиту 100 мл (100 мг) в 400 мл изотонического раствора натрия хлорида; или 0,1 % раствора изокета - 100 мл (100 мг) в 400 мл изотонического раствора натрия хлорида, вводят по той же методике, что и нитроглицерин.
При отсутствии возможного внутривенно го применения нитратов в указанных дозах вводят болюсно 10-20 мг нитроглицерина или изокета, а впоследствии через 1-2 год переходят на пероральное принятие нитратов.
Препараты нитроглицерина пролонгированного действия (нитронг-форте, сустак-форте, нитрогранулонг, сустанит, нитрет) принимают по 20-60 мг на сутки, мононитраты (изосорбида-5-мононитрат - IS - 5 - M) - 60-80 мг на сутки, динитрат (изосорбида динитрат - ISDN) - по 80-120 мг на сутки. Динитрат является фармакологически неактивными соединениями, лишь после биотрансформации в печенке они превращаются в активные мононитраты. Молсидомин (корватон, сиднофарм, корвасол) принимают по 8-24 мг на сутки.
Во время введения нитратов головную боль рассматривают как нежелательный эффект, но в то же время он является критерием достаточной вазодилатации, потому дозу нитратов следует увеличивать к появлению умеренной головной боли.
Противопоказание к применению нитратов :
1) непереносимость этих препаратов;
2) артериальная гипотензия;
З) ишемический или геморрагический инсульт (в анамнезе);
4) глаукома;
5) повышено внутричерепное давление.
Относительно лечения нитратами больных нестабильной стенокардией, необходимо помнить, что через 1-2 сутки непрерывной внутривенной инфузии развивается толерантность к нитратам. Поэтому в то же время с нитратами таким больным следует назначать препараты - донатори SН -груп. Позитивные результаты в этом плане имеют капотен (6,25 мг к суммарной дозе 100 мг на сутки за 2-З употребления) и ацетилцистеин (100 мг 1 раз в сутки).
Антагонисты кальция. Они эффективны у больных с острыми коронарными синдромами при наличии вариантной стенокардии Мирона Принцметала, дестабилизации стенокардии напряжения тяжелых функциональных классов, а также тогда, когда у больного есть артериальная гипертензия, брадикардия, синдром бронхиальной обструкции, декомпенсирован сахарный диабет, выраженная дислипидемия.
Терапевтическая значимость антагонистов кальция при нестабильной стенокардии заключается в уменьшении энергетических расходов и потребности миокарда в кислороде, улучшении транспорта к миокарду кислорода в результате вазодилатационного действия, снижении сопротивления артериол, защите миокарда от перегрузки Са2+, притеснении эктопических очагов автоматизма в миокарде, путей механизма re - entry, нормализации ремодельованої геометрии левого желудочка, устранении диастоличной дисфункции миокарда, притеснении расходов аденозина в ишемизированых кардиомиоцитах, стимуляции синтеза предсердного натрийуретичного фактора (ПНУФ), вследствие чего усиливается диурез, снижается АД.
Верапамил (80-240 мг на сутки) уменьшает ЧСС, снижает АД, тормозит проведение импульса через атриовентрикулярное соединение, повышает коллатеральное кровообращение в зоне ишемии, вызывает негативный инотропный эффект. Препарат показан, если нестабильная стенокардия сочетает с повышенным АД, синусовой тахикардией, фибрилляцией передсердь.
Дилтиазем (120-240 мг на сутки) вызывает менее выраженный негативный инотропный эффект, чем верапамил. Достоверно снижает летальность у больных из нe - Q -инфарктом без изменений систоличной функции левого желудочка.
Нифедипины І поколения (10-20 мг 4 раза на сутки) при нестабильной стенокардии не используют, потому что они увеличивают ЧСС (рефлекторная тахикардия), снижают АО (быстро и кратковременно), могут усилить дестабилизацию ИБС.
Нифедипины ІІ-ІІІ поколения - 20-40 мг 1-2 раза на сутки (коринфар-ретард, осмоадалат, нитрендипин, никардипин, нимодипин, нимотоп, фелодипин, амлодипин, лерканидипин, нормодипин, азомекс, лацидипин) снижают сосудистое сопротивление без выраженного изменения ЧСС, способствуют регрессии гипертрофии левого желудочка, усиливают натрийурез и диурез, не влияют на липидный и углеводный обмен. Применяют после устранения дестабилизации ИБС и переходу нестабильной стенокардии в стабильную.
Лечение "стабилизированных" больных нестабильной стенокардией. Стабилизация состояния больных нестабильной стенокардией означает отсутствие признаков ишемии миокарда и гемодинамических расстройств на протяжении последних 24 час. При таких условиях следует перейти к неинтенсивному лечению. При этом отменяют внутривенное введение нитратов и назначают пероральные пролонгированы их формы. Через 6-8 суток прекращают применение лечебных доз нефракционировав гепарина и низкомолекулярных гепаринів (клексан, арикстра), но продолжают лечение антитромбоцитарными средствами (аспирин, клопідогрел), ингибиторами АПФ (каптоприл, еналаприл, лізиноприл, раміприл, трандолаприл) и ліпідознижувальними средствами (розувастатин-крестор, аторвастатин) на протяжении не меньше чем 9 мес.
Для больных, "стабилизированных" на протяжении 2-3 дней от начала лечения, могут применяться две альтернативных стратегии - ранней инвазивной и ранней консервативной. Вопрос решается на основе данных коронароангіографії. Из инвазивных методов лечения используют чрескожное коронарное вмешательство без или с установлением стента. Ранняя консервативная стратегия определяет такое же лечение, что и при стабильной стенокардии напряжения ІІІ- ІV функционального класса.
Целью неинвазивного тестирования у "стабилизированного" больного является: определение прогноза на следующие 6-9 мес. и выбор тактики лечения. Больному с низким риском через 48 год после стабилизации выполняют физический или фармакологический електро-, ехокардиографичний стресс-тест, проводят 24-часовое мониторирование ЭКГ.
Ниже приведенные результаты неинвазивного обследования больного нестабильной стенокардией, что указывают на высокий риск развития инфаркта миокарда и внезапной коронарной смерти по данным ЕКГ-стрес-теста и Холтер-ЕКГ-мониторування :
1) экг-стресс-тест:
- выполненная физическая нагрузка меньше чем 100 вт; невозможность достичь ЧСС до 120 за 1 мин;
- депрессия сегмента ST нa 2 мм длительностью больше чем 6 мин после прекращения нагрузки;
- депрессия сегмента ST определяется во многих отведениях (не меньше чем в 2);
- отсутствующие увеличения или имеющееся снижение АД;
- возникновение желудочковой тахикардии на фоне ишемии миокарда;
- фракция выбросов меньше чем 40 % или снижение фракции выбросов меньше чем на 5 % в ответ на нагрузку.
2) суточное мониторирование ЭКГ :
- суммарная длительность депрессии сегмента ST и/или инверсии зубца Т - 60 мин за 24 год наблюдения;
- депрессия сегмента ST на 2 мм - наблюдается больше чем 6 эпизодов депрессии сегмента ST за 24 год наблюдения или депрессия ST больше чем 1 мм, длительностью больше чем 1 мин, с интервалом между эпизодами больше чем 1 мин.
Больным нестабильной стенокардией ІВ и ІІІВ классов, за Е. Braunwald (1996), проводят хирургическое лечение в разе: неэффективности "агрессивной" медикаментозной терапии на протяжении 48-72 год (истинно рефрактерный болевой синдром); наличию одного (или больше) признака высокого риска возникновения осложнений (сердечная недостаточность с фракцией выбросов меньше чем 50 %, злокачественные желудочковые аритмии, эпизоды болевого синдрома длительностью свыше 30 хв); тогда, когда проводят раннюю инвазивную стратегию, при которой всем больным нестабильной стенокардией осуществляют ургентную коронароангиографию в первых 48 год госпитализации.
После выписки "стабилизированному" больному рекомендуют отказаться от курения, употребления алкоголя, осуществлять мероприятия по нормализации уровня общего холестерина (не более чем 2,9-3,0 ммоль/л), проводить регулярные физические тренировки 3 раза на неделю, во время проведения которых необходимо контролировать ЧСС (до 70 % ЧСС, достигнутой во время неінвазивного тестирования), принимать аспирин (125 мг на сутки) или лучше клопідогрел (75 мг на сутки), β -адреноблокатори (в дозе, достаточной для достижения ЧСС 56-60 за 1 хв), динитрат (80-120 мг на сутки) или молсидомін (68 мг на сутки), антагонисты кальция (пролонгированные формы дилтіазему или нифедипинов ІІІ поколения за показаниями), предуктал- МR (35 мг 2-3 раза на сутки на протяжении 1-2 мес.). Больного наблюдает кардиолог в течение 4 тиж., а потом его передают под присмотр участкового терапевта или семейного врача для дальнейшего ведения.