Методы резекции толстой кишки и тонкокишечной пластикой
Как отмечено выше, при резекции правой половины толстой кишки, операцию заканчивают наложением илеотрансверзоанастомоза, а при обширной резекции левой половины ободочной кишки и части прямой—восстановление кишечной трубки производят путем низведения проксимальных отделов ободочной кишки и в зависимости от объема резекции формируют десцен-доректальный или трансверзоректальный анастомоз. Эти операции несомненно являются методом выбора. Однако нередко при обширной резекции дистальных отделов толстой кишки с частью прямой кишки низведение проксимальных отделов и анастомозирование далеко отстоящих друг от друга концов ободочной и прямой кишок невозможно. Это бывает при короткой рубцово измененной и жирной брыжейке ободочной кишки, рассыпном варианте ее сосудов, явлениях периколита и др. В этих случаях операцию нередко заканчивают формированием противоестественного заднего прохода и такие больные вынуждены постоянно пользоваться калоприемником. В связи с непроизвольным выделением кала и газов через колостому больные избегают пребывания в обществе, испытывают большие неудобства и тяжелые психические переживания, поэтому многие из них отказываются от радикальной операции, если завершение ее предусматривает наложение постоянного противоестественного ануса. В подобных случаях, когда невозможно наложение ободочно-прямокишечного анастомоза (десцендоректального, или трансверзоректального и др.), единственным собом избавить больного от противоестественного ануса является замещение обширного дефекта левой половины толстой кишки тонкокишечным трансплантатом (илеоколо- и ректопластика).
Рисунок утерян
Рис. 16. Одномоментная илеоколопластика (схемы).
а — вариант с разгрузочной цекостомой; б — вариант с разгрузочнойколостомой.
споВозможности современной восстановительной хирургии позволяют избавить многих больных от постоянного противоестественного ануса. Сказанное также относится и к субтотальной и тотальной колэктомии, которые нередко завершаются формированием илеостомы, приводящей к нарушению эвакуаторной и пищеварительной функции желудочно-кишечного тракта. Все это послужило основанием к описанию методик восстановительных операций при обширных и тотальных резекциях толстой кишки с применением тонкокишечной пластики. Приводим описание методики илеоколопластики, которая выполняется в двух вариантах одномоментным или двухмоментным способом.
Одномоментная илеоколопластика. Первый вариант одномоментной илеоколопластики с разгрузочной цекостомой (рис. 16,а). Срединная лапаротомия. Мобилизацию и удаление левой половины ободочной кишки и части прямой кишки производят по общепринятой методике в пределах здоровых участков кишки. При невозможности наложить прямой десцендо- или трансверзо-ректальный анастомоз по указанным выше причинам выделяют трансплантат из подвздошной кишки. С этой целью подвздошную кишку пересекают до корня брыжейки, отступя на 20—25 см от илеоцекального угла и затем соответственно дефекту удаленной левой половины толстой кишки выделяют отрезок длиной до 35—40 см, где также подвздошную кишку пересекают до корня брыжейки. Выделенный тонкокишечный трансплантат на брыжеечной ножке с хорошим кровоснабжением перемещают на место удаленной толстой кишки. Концы трансплантата зашивают наглухо. Восстанавливают проходимость тонкой кишки наложением анастомоза конец в конец между приводящим и отводящим концами подвздошной кишки двухрядными узловыми шелковыми швами. Илеотрансплантат анастомозируют с концами ободочной и прямой кишок. Вначале накладывают нижний анастомоз конец прямой кишки в бок илеотрансплан-тата, затем верхний—конец нисходящей или поперечной ободочной кишки в бок илеотрансплантата двухряд' ными узловыми шелковыми швами. Сшивают края брыжейки толстой кишки и илеотрансплантата. Таким образом восстанавливается непрерывность кишечной трубки путем одномоментного включения илеотрансплантата в дефект левой половины толстой кишки. Операцию заканчивают обязательным наложением разгрузочного свища на слепую кишку через отдельный разрез в правой подвздошной области по типу свища Витцеля с широкой резиновой трубкой. Свищ обычно закрывается самостоятельно вскоре после удаления трубки, поэтому не требуется дополнительной операции для закрытия цекостомы. В брюшную полость вводят антибиотики, рану зашивают послойно.
Второй вариант одномоментной илеоколопластики отличается от первого методикой наложения верхнего анастомоза между поперечной ободочной кишкой и илеотрансплантатом и наложением разгрузочной колостомы (вместо цекостомы) (рис. 16,6).
Суть второго варианта одномоментной илеоколопластики состоит в следующем: удаление левой половины ободочной кишки и части прямой, выделение илеотрансплантата и наложение нижнего анастомоза между прямой кишкой и трансплантатом производят по методике, описанной в первом варианте. После наложения нижнего — илеоректального анастомоза, формируют верхний анастомоз, который накладывают бок в бок между илеотрансплантатом и поперечной ободочной кишкой, отступя на 7—8 см от ее свободного конца, который затем выводится наружу через отдельный разрез слева от средней линии, и из него формируется временная разгрузочная колостома.
В брюшную полость вводят антибиотики. Срединную рану зашивают послойно. Колостому закрывают через 4—6 нед внебрюшинно под местным обезболиванием.
Второй вариант может быть применен как при одномоментной операции, так и с целью ликвидации противоестественного ануса, наложенного при операции типа Гартмана (левосторонняя гемиколэктомия с наложением противоестественного ануса и выключением прямой кишки). В этих случаях при восстановительной операции (илеоколопластика) противоестественный анус временно сохраняют в виде разгрузочного свища и затем через 4— 6 нед ликвидируют внебрюшинно под местным обезболиванием. Приводим одно из наших наблюдений успешного применения в клинике одномоментной илеоколопластики с разгрузочной цекостомой. Больной С., 46 лет, госпитализирован в клинику по поводу по-липозно-язвенного колита и аденокарциномы сигмовиднои кишки. Болен около 2 лет.
Периодически схваткообразные боли в животе, жидхкий стул со слизью и примесью крови. Поносы чередуются с запорами. Лечился в терапевтических стационарах безуспешно. Оперирован под эндотрахеальным наркозом. Произведена обширная резекция пораженной левой половины ободочной кишки с частью прямой кишки и селезеночной кривизной. Низведение поперечной ободочной кишки и наложение трансверзоректального анастомоза оказались невозможными из-за короткой брыжейки и рассыпного строения ее сосудов. Чтобы избежать наложения противоестественного ануса произведено одномоментное замещение обширного дефекта левой половины толстой кишки тонкокишечным трансплантатом по первому варианту одномоментной илеоколопластики с наложением разгрузочной цекостомы по типу свища Витцеля и введением в ее просвет широкой резиновой трубки.
Послеоперационный период протекал без осложнений. На следующий день после операции через цекостому выделялся жидкий кал, а на 3-й день через прямую кишку при расширении сфинктера начал выделяться жидкий кал и газы. Трубка из цекостомы удалена на 12-и день. Стул ежедневно самостоятельный, жидкий. Через месяц после операции стул 2—3 раза в день кашицеобразный. Через цеко-стому выделений нет. Выписан домой в удовлетворительном состоянии. Обследован через 4 мес после операции. Стул 1—2 раза в день кашицеобразный. Цекостома закрылась самостоятельно. Самочувствие хорошее. Работает по специальности (гравером). Через год поправился на 5,5 кг. Стул оформленный 1—2 раза в день. При прри-госкопии илеотрансплантат значительно расширился, складки слизистой сглажены. В настоящее время никаких жалоб не предъявляет. Здоров.
Двухмоментная илеоколопластика осуществляется в двух вариантах у более ослабленных больных. Первый вариант — наложение функционирующего илеоректального анастомоза с колостомой. В первом этапе производят левостороннюю гемиколэктомию с частью прямой кишки. Для замещения резецированных отделов накладывают один нижний илеоректальный анастомоз (рис. 17, а). С этой целью конец прямой кишки анастомозируют в бок подвздошной кишки на расстоянии до 30 см от илеоцекального угла. При этом подвздошная кишка в первом этапе не пересекается, что создает хорошие условия для срастания анастомоза. Операцию заканчивают выведением проксимального конца нисходящей или поперечной ободочной кишки через отдельный разрез брюшной стенки слева от средней линии и из него формируют временную колостому. В брюшную полость вводят антибиотики, рану зашивают послойно. Таким образом, в первом этапе накладывают только один анастомоз — илеоректальный.
После первого этапа операции эвакуация кишечного содержимого осуществляется преимущественно через прямую кишку и лишь частично через колостому. Благодаря функционированию илеоректального анастомоза не происходит сужение его и деформация.Во втором этапе (через 4—6 нед) выделяют илеотрансплантат (рис. 17,6). Для этого подвздошную кишку пересекают на 3—5 см дистальнее илеоректального анастомоза и на 25—30 см — проксимальнее. Оба конца трансплантата ушивают наглухо. Восстанавливают проходимость тонкой кишки наложением анастомоза конец в конец. Далее накладывают верхний анастомоз между ободочной кишкой и илеотрансплантатом по типу конец в бок или бок в бок, в зависимости от этого разгрузочную колостому ликвидируют одновременно или через 2—3 нед после операции (внебрюшинно под местным обезболиванием). После наложения анастомозов сшивают края брыжейки. В брюшную полость вводят антибиотики, рану зашивают послойно.
Второй вариант двухмоментной илеоколопластики — в дефект толстой кишки вшивают подвздошную кишку без ее пересечения.
В первом этапе после резекции левой половины толстой кишки в образовавшийся дефект вшивают петлю подвздошной кишки по следующей методике (рис. 18, а). Терминальную петлю подвздошной кишки на расстоянии До 30 см от илеоцекального угла анастомозируют с культей прямой кишки (конец прямой в бок подвздошной кишки), после этого приводящую петлю подвздошной кишки проксимальнее илеоректального анастомоза подводят без натяжения к поперечной ободочной кишке и между ними накладывают широкий верхний анастомоз
бок в бок на расстоянии 7—8 см от свободного конца ободочной кишки, который после наложения анастомоза выводится через отдельный разрез брюшной стенки слева от средней линии и из него формируется разгрузочная колостома. В брюшную полость вводят антибиотики и рану зашивают послойно.
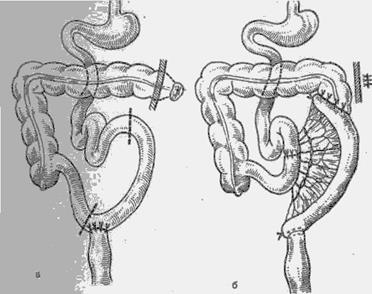
Рис. 17. Двухмоментная илеоколопластика (первый вариант) (схема).
а—наложены илеоректальный анастомоз с колостомой (первый этап); б— выделен илеотрансплантат и ликвидирована колостома (второй этап).
Рисунок утерян
Рис. 18. Двухмоментная илеоколопластика (второй вариант), (схема).
а — наложены илеоректальный и илеотрансверзоанастомозы с колостомой (первый этап); б—выделен илеотрансплантат и ликвидирована колостома (второй этап).
После первого этапа операции, как и в первом варианте, опорожнение кишечника происходит через прямую кишку и частично через колостому. Однако вшивание в дефект толстой кишки петли подвздошной кишки без ее пересечения не только создает лучшие условия для срастания анастомозов, но и значительно облегчает второй этап операции.
Во втором этапе операции (через 4—б нед) ликвидируют колостому (рис. 18,6). Подвздошную кишку, вшитую в дефект толстой кишки, пересекают до корня брыжейки на 3—5 см проксимальнее верхнего—илеоободочного анастомоза и дистальнее нижнего— илеоректаль-ного анастомоза, наложенных в первом этапе.
Концы выделенной из подвздошной кишки петли—трансплантата—ушивают наглухо вблизи верхнего и нижнего анастомозов. Восстанавливают проходимость тонкой кишки наложением анастомоза конец в конец между приводящим и отводящим концами подвздошной кишки. Сшивают края брыжейки. В брюшную полость вводят антибиотики. Рану зашивают послойно.
Таким образом, во втором этапе производится минимальное оперативное вмешательство с наложением одного тонкокишечного анастомоза. Сроки между первым и вторым этапами и при первом и втором вариантах не ограничены, так как в первом этапе накладывается функционирующий илеоректальный анастомоз, поэтому оба варианта успешно могут применяться как при первичной резекции левой половины толстой кишки, так и с целью ликвидации противоестественного ануса, наложенного при операции по Гартману.
Для иллюстрации успешного применения двухмоментной илеоколопластики одновременно с обширной резекцией дистальных отделов толстой кишки приведем одно из наших наблюдений.
Больная Ш., 25 лет, госпитализирована в клинику по поводу кровоточащего полипозно-язвенного колита. Кожные покровы бледные, истощена. Масса тела 37 кг 200 г. Больна более 2 лет. Стул до 12 раз в день жидкий с примесью крови. Гемоглобин крови 48 г/л (29 ед.). Длительное консервативное лечение в разных учреждениях без эффекта.
Под эндотрахеальным наркозом произведена обширная резекция левой половины толстой кишки, включая селезеночную кривизну ободочной кишки и супраампулярную часть прямой кишки. Из-за невозможности низведения поперечной ободочной кишки и наложения трансверзоректального анастомоза произведена илеоколопластика двухмоментным способом по первому варианту. Послеоперационный период протекал без осложнений. Со 2-го дня после операции через прямую кишку выходили газы я затем жидкое кишечное содержимое. С 8-го дня — ежедневно самостоятельный стул через прямую кишку до 5—6 раз в день. Через 2 нед после первого этапа операции больная начала ходить. Общее состояние вполне удовлетворительное. Через месяц поправилась на 2,5 кг, стала активной, аппетит хороший. Выписана домой. Через 3 мес повторно госпитализирована для второго этапа операции. Прибавка массы тела увеличилась еще на 6 кг. Стул 2—3 раза в день кашицеобразный. Произведен второй этап илеоколопластики. Послеоперационный период протекал без осложнений. Выписана домой с хорошей функцией кишечника. Через год вышла замуж. Обследована через 12 лет после илеоколопластики. Здорова. Работает по специальности (бухгалтер), имеет ребенка. Стул оформленный 1—2 раза в день. При ирригоско-пии барии свободно заполняет все отделы толстой кишки. Диаметр илеотрансплантата соответствует ободочной кишке (рис. 19).
При обширной резекции левой половины ободочной кишки с частью или всей поперечной ободочной кишкой, восстановление кишечной трубки возможно путем наложения трансверзоректального или асцендоректального анастомоза при подвижности этих отделов. В отдельных случаях возможно восстановление кишечной трубки за счет слепой кишки и части восходящей ободочной, если в них нет полипов или имеющиеся одиночные полипы удалены. Методика этой операции нами выполняется по двум вариантам.
Первый вариант—наложение цекоректального анастомоза с разгрузочной колостомой (рис. 20, а). После удаления левой половины ободочной кишки и поперечной ободочной производится мобилизация илеоцекально-го угла до свободного подведения купола слепой кишки на расстоянии 4—5см от нее. Отводящий конец ее зашивают наглухо с инвагинацией в слепую кишку. Приводящий отрезок подвздошной кишки анастомозируют с прокси-мальным концом ободочной кишки вблизи печеночной кривизны по типу конец в бок или бок в бок. Слепую кишку низводят до культи прямой кишки и накладывают цекоректальный анастомоз конец прямой кишки в бок слепой кишки. На восходящую ободочную кишку накладывают разгрузочную колостому. После такой операции продвижение кишечного содержимого через оставшуюся правую половину ободочной кишки идет ретроградно, т. е. через слепую кишку в прямую. Такой механизм ретроградного продвижения кишечного содержимого возможен благодаря антиперистальтическим сокращениям толстой кишки.
Второй вариант —.наложение цеко-илеоректального анастомоза с колостомой (рис. 20, б), выполняется в тех случаях, когда невозможно мобилизовать илеоце-кальный угол и соединить слепую кишку с прямой. В этих случаях слепая кишка соединяется с прямой с помощью терминального отрезка подвздошной кишки по следующей методике.

Рис. 20. Обширная резекция левой половины ободочной кишки (схемы).
а — цекоректальный анастомоз с колостомой; б — цеко-илеоректальный анастомоз с колостомой.
После удаления левой половины ободочной кишки и поперечной ободочной подвздошную кишку пересекают до корня брыжейки на расстоянии до 25 см от илеоцекального угла. Отводящий конец зашивают наглухо и анастомозируют с культей прямой кишки (конец прямой кишки в бок подвздошной), а приводящий конец анастомозируют с проксимальньш концом ободочной кишки вблизи печеночной кривизны по типу конец в бок или бок в бок, как в первом варианте. Для свободного продвижения кишечного содержимого из слепой кишки в подвздошную и далее в прямую кишку накладывается боковое илеоцекальное соустье сразу же у места впадения подвздошной кишки в слепую, или рассекают баугиниеву заслонку, что менее эффективно. Для разгрузки анастомозов в обоих вариантах накладывают цекостому или колостому.
Таким образом, при обширной резекции дистальных отделов левой половины толстой кишки методом выбора восстановительного этапа операции несомненно является низведение проксимальных отделов ободочной кишки и только в случаях, когда восстановление проходимости за счет низведения толстой кишки невозможно, чтобы избежать наложения постоянного, противоестественного ануса, показано замещение обширного дефекта '/z толстой кишки тонкокишечным трансплантатом (илеоколо- и ректопластика), поэтому эта операция является резервной. Применение тонкокишечной пластики наряду с другими восстановительными операциями с наложением трансверзоректального или цекоректального анастомоза при обширной или тотальной резекции ободочной и прямой кишок, по поводу злокачественного полипоза или язвенного колита, когда возможно сохранить анальный отдел и сфинктер прямой кишки, расширяет возможности хирурга в выборе метода восстановительной операции и позволяет производить любой объем резекции дистальных отделов толстой кишки с одновременным или последующим восстановлением проходимости кишечника и тем самым избавить многих больных от пожизненного противоестественного ануса и восстановить их трудоспособность.
Выбор метода и объема оперативного вмешательства при диффузном (семейном) полипозе ободочной и прямой кишок производится с учетом формы и степени распространенности полипов, темпов их роста и имеющихся осложнений (кровотечение, малигнизация), а также возраста и общего состояния больного. Несомненно, наиболее радикальной операцией при диффузном семейном полипозе является тотальная проктоколонэктомия, которая заканчивается наложением постоянной илеостомы. Однако после удаления всей толстой кишки, включая прямую, больные вынуждены жить с кишечным свищом. Наряду с местными неудобствами, которые иногда приводят к психосоматическим расстройствам, у этих больных имеются общие нарушения обмена веществ и пищеварения.
Поэтому показания к такой операции должны быть строго оұоснованы. Тотальная проктоколонэктомия с наложением постоянной илеостомы производится при множественной малигниза-ции полипов на разных уровнях прямой или ободочной кишок, или при подозрении на малигнизацию полипов с повторными профузными кровотечениями.
По мнению большинства хирургов, операцией выбора при диффузном полипозе прямой и ободочной кишок является субтотальная колонэктомия с сохранением части или всей прямой кишки и формированием илеоректального или илеосигмоидального анастомоза.
Сохранение пряҼой кишки возможно при наличии в ней полипов без признаков малигнизации. В этих случаях удаление полипов из оставленной культи прямой кишки производят электрокоагуляцией через ректоскоп, а также путем трансанального иссечения, как до операции, так и после выполнения левосторонней или субтотальной колонэктомии.
Оригинальную методику удаления полипов из прямой кишки предложил австрийский хирург Oppoizer (1964), который после удаления толстой кишки выворачивал прямую кишку через растянутый задний проход и острой ложкой соскабливал слизистую оболочку вместе с полипами. Очищенную таким путем прямую кишку вправляют обратно в полость таза и со стороны брюшной полости накладывают илеоректальный анастомоз. В. Р. Ривкин (1967) предложил не соскабливать слизистую оболочку прямой кишки, а иссекать каждый полип отдельно с предварительным прошиванием его основания. Reiffer-scheid (1962) после удаления толстой кишки рекомендовал удалять слизистую оболочку прямой кишки до анального отверстия, через образовавшуюся муфту низводить подвздошную кишку и фиксировать в области заднего прохода. Тщательное удаление полипов из прямой кишки является важнейшим условием профилактики рецидивов и малигнизации, поэтому больным с илеоректальным анастомозом рекомендуется не реже одного раза в 3—4 мес производить ректоскопию с электрокоагуляцией или эксцизией имеющихся полипов.
При удалении полипов в более поздние сроки, спустя 6—7 мес, Г. С. Михайлянц и Д. К. Камаева (1976) отметили развитие раковой опухоли в оставленной прямой кишке у 14 больных из 72, наблюдавшихся в сроки от 1 года до 10 лет, после наложения илеоректального анастомоза.