ЭТИОПАТОГЕНЕТИЧЕСКАЯ ТЕРАПИЯ ОСТРЫХ СИНУСИТОВ
Медикаментозное лечение острых синуситов должно включать:
· системную антибиотикотерапию
· местную антибиотикотерапию
· элиминационно - ирригационную терапию
· разгрузочную терапию
· муколитическую терапию
· антигистаминные препараты
Системная антибактериальная терапия острого синусита.
Назначение системных антибиотиков при остром синусите имеет следующие показания:
1. Симптомы инфекции верхних дыхательных путей не купируются или отсутствует положительная динамика в течение 10 дней,
Или большинство симптомов, присутствовавших на момент начала заболевания (ринорея, назальная обструкция, ночной кашель, лихорадка) сохраняются более 10 дней;
2. Выраженные симптомы на момент начала заболевания – высокая лихорадка, наличие гнойного отделяемого из носа, болезненность в области придаточных пазух носа, которые сохраняются в течение 3-4 дней, что повышает риск развития риногенных внутричерепных осложнений;
3. Симптомы вирусной инфекции верхних дыхательных путей полностью или частично купировались в течение 3-4 дней, однако вновь отмечается рецидив с возобновлением всех симптомов.
Антибактериальная терапия показана при среднетяжелой, тяжелой форме острого синусита (уровень доказательности Ia, шкала убедительности А), исходя из предполагаемого ведущего бактериального возбудителя или их комбинации. При легкой форме антибиотики рекомендуются только в случаях рецидивирующей инфекции верхних дыхательных путей и клинической симптоматике ≥ 5-7 дней. А также антибактериальная терапия проводится больным с тяжелой сопутствующей соматической патологией (сахарный диабет) и у иммунокомпрометированных пациентов.
Основной целью лечения острого бактериального синусита, является эрадикация возбудителя. В этой связи, предпочтение в назначении антибактериального препарата, должно отдаваться препаратам, обладающим быстрыми бактерицидными эффектами воздействия. При этом критериями эффективности лечения являются, в первую очередь, динамика основных симптомов синусита (локальной боли или дискомфорта в проекции пораженного синуса, выделений из носа, температуры тела) и общего состояния больного. При отсутствии заметного клинического эффекта в течение трех дней, не дожидаясь окончания курса терапии, следует поменять препарат (табл. 2).
Таблица 2
Рекомендуемые антибактериальные препараты (АБП) и режимы лечения острого бактериального риносинусита у взрослых
| Показание | Препараты выбора | Альтернативные препараты |
| Стартовая эмпирическая терапия | Амоксициллин внутрь 500-1000 мг 3 раза в сутки | Амоксициллин/клавуланат внутрь 625 мг 3 раза в сутки или 1000 мг 2 раза в сутки или 2125* мг 2 раза в сутки или Амоксициллин/сульбактам 250-500 мг 3 раза в сутки или 1000 мг 2 раза в сутки Цефуроксим аксетил 250-500 мг 2 раза в сутки Цефиксим 400 мг 1 раз в сутки. Цефдиторен внутрь 400 мг 2 раза в сутки |
| Аллергия на –β лактамы | Азитромицин внутрь 500 мг 1 раз в сутки Джозамицин 1000 мг 2 раза в сутки Кларитромицин внутрь 250-500 мг 2 раза в сутки Левофлоксацин внутрь 500 мг 1 раз в сутки Моксифлоксацин внутрь 400 мг 1 раз в сутки Гемифлоксацин внутрь 320 мг 1 раз в сутки | |
| Риск АБ-резистентности* или неэффективность стартовой терапии | Амоксициллин/ клавуланат внутрь 625 мг 3 раза в сутки или 1000 мг 2 раза в сутки или 2125 мг 2 раза в сутки | Цефдиторен внутрь 400 мг 2 раза в сутки Левофлоксацин внутрь 500 мг 1 раз в сутки Моксифлоксацин внутрь 400 мг 1 раз в сутки Гемифлоксацин внутрь 320 мг 1 раз в сутки |
| Клиндомицин внутримышечно, 150–450 мг 3 раза в сутки, в течение 7–10 дней |
* – риск АБ-резистентности: регионы с высокой частотой (>10%) распространенности инвазивных штаммов пенициллинонечувствительных пневмококков, пациенты с тяжелой сопутствующей патологией, иммунодефицитом, получавшие АБП в течение предшествующих 6 недель или госпитализированные в течение предшествующих 5 суток, проживающие в «закрытых» учреждениях.
Во многих случаях необходимо учитывать территориальную резистентность ведущих возбудителей. Необходимо помнить, что H. influenzae, а также M. catarrhalis являются активными продуцентами β-лактамаз, что диктует необходимость использования в качестве препаратов стартовой терапии защищенных аминопенициллинов. При первично возникшем синусите возможно начинать терапию с незащищенных форм аминопенициллинов. Именно поэтому аминопенициллины являются стандартом терапии острой гнойно-воспалительной патологии ЛОР-органов.
Помимо этого существует возможность использования современных макролидов. Макролиды являются препаратами выбора при непереносимости β-лактамов, а также с успехом используются в лечении данной патологии для воздействия на внутриклеточные и атипичные формы бактерий.
Помимо этого при остром гнойном синусите и остром гнойном среднем отите возможно назначение пероральных форм цефалоспоринов II–III поколений, а также, фторхинолонов III–IV поколений.
Фторхинолонам следует отдавать предпочтения в случаях тяжелого течения инфекции при наличии клинической картины полисинусита, а также анамнестических данных о приеме других групп антибактериальных препаратов в предшествующие 3 месяца или непереносимости других групп антибтотиков.
Главным побочным эффектом фторхинолонов III–IV поколения является их негативное действие на растущую соединительную и хрящевую ткань, поэтому эти препараты противопоказаны детям и подросткам.
При тяжелом течении острого риносинусита предпочтителен внутримышечный и внутривенный путь введения, целесообразно назначение цефалоспоринов: цефотаксима или цефтриаксона. При внутривенном введении используются амоксициллин/клавуланат и цефалоспорины. В случае риска анаэробной инфекции – возможно назначение клиндамицина в комбинации с цефалоспоринами (рис. 2).
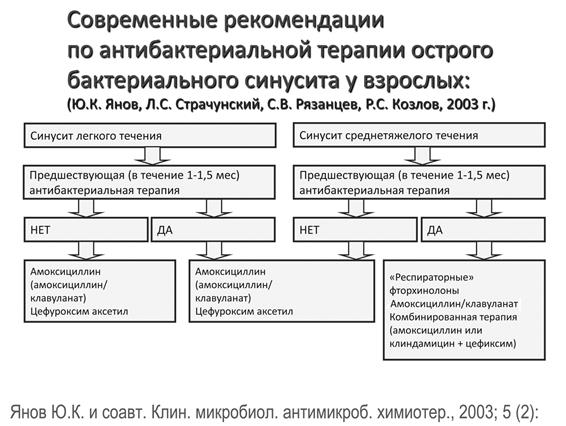
Рисунок 2.
Особо следует сказать о таких распространенных препаратах, как ко-тримоксазол, линкомицин и гентамицин. Во многих зарубежных источниках ко-тримоксазол относится к препаратам, высокоэффективным в лечении острого синусита.
Однако в России выявлен высокий уровень резистентности пневмококков и гемофильной палочки к этому препарату, поэтому его применение должно быть ограничено.
Линкомицин не рекомендуется для терапии острого синусита, так как не действует на гемофильную палочку, но может применяться при подозрении на остеомиелит.
Гентамицин не активен против S. Pneumoniae и H. Influenzae, а также обладает ототаскическим воздействием, поэтому не показан для лечения синусита.
Рекомендуемая длительность терапии – у взрослых неосложненные формы 5-7 дней, осложненные формы 10-14 дней
Показания к госпитализации:
– тяжелое клиническое течение острого синусита, подозрения на осложнения;
– острый синусит на фоне тяжелой сопутствующей патологии или иммунодефицита;
– невозможность проведения в амбулаторных условиях специальных инвазивных манипуляций;
– социальные показания.
Повышать дозировки до 90 мг/кг веса следует только у пациентов, которые ранее получали антибактериальные препараты или есть указание на присутствие резистентных форм возбудителя.
Антибиотикотерапия при острых бактериальных риносинуситах у детей назначается сроком до 10 дней, за исключением, азитромицина - назначается 3-5 дней.
При неосложненной форме риносинусита стартовыми препаратами для детей также является амоксициллин и амоксициллин/клавуланат в дозе 40-45 мг/кг. При аллергии на бета-лактамы – азитро-, кларитромицин, джозамицин, а также пероральные цефалоспорины III поколения, в тяжелых случаях цефтриаксон или его комбинацию с линкозалидами. Ко-тримоксазол, доксициклин не применяются. В лечении острых бактериальных риносинуситов у детей в РФ в настоящее время НЕ РЕКОМЕНДОВАНЫ фторхинолоны. (табл. 3).
Таблица 3
Рекомендуемые антибактериальные препараты (АБП) и режимы лечения острого бактериального риносинусита у детей
| Показание | Препараты выбора | Альтернативные препараты |
| Стартовая эмпирическая терапия | Амоксициллин внутрь 40-45 мг/кг/сутки в 3 приема | Амоксициллин/клавуланат внутрь 40-45 мг/кг/сутки в 2-3 приема или Амоксициллин/сульбактам 2-6 лет 250 мг 3 раза в сутки 6-12 лет 250-500 мг 3 раза в сутки Цефуроксим аксетил 30 мг/кг/сутки в 2 приема Цефиксим 8 мг/кг/сутки в 1-2 приема Цефтибутен 9 мг/кг/сут. 1 прием |
| Аллергия на –β лактамы | Азитромицин внутрь 10 мг/кг/сутки в 1 день, затем 5 мг/кг/сутки 2-5 день Кларитромицин внутрь 15 мг/кг/сутки в 2 приема (максимально 500 мг/сутки) Джозамицин 40-50 мг/кг/сут. в 2-3 приема | |
| Риск АБ-резистентности* или неэффективность стартовой терапии | Амоксициллин/ клавуланат внутрь 90 мг/кг/сутки в 2 приема | |
| Тяжелое течение, требующее госпитализации | Ампициллин/сульбактам в/в 200-400 мг/кг/сутки в 4 введения, или Цефтриаксон в/в 50 мг/кг/сутки в 2 введения или Цефотаксим в/в 100-200 мг/кг/сутки в 4 введения |
* – риск АБ-резистентности: регионы с высокой частотой (>10%) распространенности инвазивных штаммов пенициллинонечувствительных пневмококков, дети с тяжелой сопутствующей патологией, иммунодефицитом, получавшие АБП в течение предшествующих 90 дней или госпитализированные в течение предшествующих 5 суток, проживающие в «закрытых» учреждениях.