ФИЗИЧЕСКИЕ МЕТОДЫ ИССЛЕДОВАНИЯ. В первую очередь отмечают общее состояние больного
Осмотр
В первую очередь отмечают общее состояние больного. При выраженной функциональной недостаточности печени различного происхождения (цирроз печени, рак, длительная механическая желтуха и др.) оно становится очень тяжелым вследствие резко выраженной интоксикации вплоть до печеночной комы. Тяжелое состояние больного может наблюдаться при острых воспалительных заболеваниях печени (абсцесс), желчного пузыря (острый холецистит), желчных протоков (острый холангит). Однако при многих хронических заболеваниях печени и желчных путей общее состояние больного длительное время может оставаться удовлетворительным. При печеночной колике больные беспокойны, мечутся в постели, пытаясь (безрезультатно) принять положение, при котором боли были бы менее ощутимы. Нарушение сознания в виде резкой эйфории или его угнетения вплоть до полной потери бывает при печеночной коме.
Общий вид больного (habitus) в большинстве случаев не изменяется. Вместе с тем гиперстенический тип телосложения со склонностью к ожирению часто характерен для больных с желчнокаменной болезнью. Наоборот, значительное похудание, вплоть до развития кахексии, наблюдается при циррозах печени или при злокачественной опухоли печени и желчных путей. В случае возникновения хронического заболевания печени в детстве или ранней юности больной может выглядеть инфантильным.
При осмотре кожи и слизистых оболочек наибольшее значение для диагностики заболеваний печени и желчных путей имеет желтуха, которая может быть различной интенсивности. Для выявления желтухи больного следует осматривать при естественном дневном освещении или при освещении лампой дневного света. Раньше всего желтуха (субиктеричность) выявляется на склерах глаз, нижней поверхности языка и мягком небе. Позднее окрашиваются ладони, подошвы и, наконец, вся кожа. Осмотр склер помогает дифференцировать истинную (билирубиновую) желтуху от экзогенной. Известно, что длительный прием акрихина, этакридина лактата (риванол), каротина (морковь), употребление большого количества мандаринов могут вызвать незначительную желтушность кожных покровов («ложная желтуха»), но окрашивания склер при этом никогда не происходит. Печеночная желтуха обычно сопровождается кожным зудом и расчесыванием кожи.
Желтушная окраска кожи может быть различных оттенков (рис. 112). Оранжево-желтый цвет кожи (rubinicterus) вызван накоплением в кожных покровах билирубина и обычно наблюдается в ранние сроки заболевания. Ли-монно-желтый цвет кожи (flavinicterus) характерен для гемолитической желтухи. Зелено-желтый цвет (verdinicterus) обусловлен накоплением в организме биливердина (продукт постепенного окисления билирубина) и наблюдается чаще при механической желтухе; если же она продолжается очень длительное время, кожа приобретает черновато-бронзовую окраску (melasicterus).
В ряде случаев можно отметить бледность кожных покровов (вследствие ане-мизации при кровотечениях из варикозно-расширенных пищеводных или геморроидальных вен при портальном циррозе) или «грязный» оттенок цвета кожи, который наблюдается у больных с некоторыми заболеваниями печени. Серо-бурый или коричневый цвет кожи характерен для гемохроматоза («бронзовый диабет», или пигментный цирроз печени) — заболевания, связанного с первичным или вторичным повышением всасывания железа в кишечнике и накоплением гемосидерина в различных органах и тканях, в первую очередь в печении поджелудочной железе. Местная гиперпигментация кожи в области правого подреберья может быть следствием частого прикладывания грелки, что свидетельствует о длительных болях в этой области (при хронических заболеваниях желчного пузыря).
При осмотре кожных покровов больного, особенно с механической, реже с паренхиматозной желтухой, можно выявить следы расчесов на коже вследствие интенсивного зуда; часто расчесы подвергаются инфицированию и нагноению. При этих типах желтухи могут наблюдаться проявления геморрагического диатеза — петехиальная сыпь и кровоизлияния в кожу (синяки).
При нарушении холестеринового обмена у больных циррозами печени происходит внутрикожное отложение холестерина (ксантоматоз) в виде желтых бляшек, которые располагаются особенно часто на веках (ксантелазмы), реже на кистях рук, локтях и стопах (ксантомы); ксантоматоз наблюдается также и при других заболеваниях, сопровождающихся нарушением холестеринового обмена (атеросклероз, сахарный диабет, эссенциальные гиперлипемии и др.).
Важным симптомом для диагностики хронических заболеваний печени являются так называемые сосудистые звездочки (рис. 113). Они представляют собой слегка возвышающиеся над поверхностью кожи пульсирующие ангиомы, от которых лучеобразно разветвляются мелкие сосудистые веточки (напоминающие ножки паука). Размер их колеблется от булавочной головки до 0,5— 1,0 см в диаметре. Наиболее часто сосудистые звездочки располагаются на шее, лице, плечах, кистях и спине, реже на слизистых оболочках носа, рта, туловища. При улучшении функционального состояния печени они могут исчезать. В сочетании с сосудистыми звездочками у больных с хроническим поражением печени могут наблюдаться так называемые печеночные ладони — симметричное покраснение ладоней и подошв, особенно в области тенара и гипотенара. При надавливании покрасневшие места бледнеют, а по прекращении давления снова быстро краснеют. Механизм возникновения сосудистых звездочек и «печеночных ладоней» в настоящее время связывают с тяжелым нарушением функций печени, которая недостаточно разрушает эстрогены; они действуют расширяюще на сосуды кожи.
С избытком эстрогенов в крови связывают и другие симптомы, выявляемые при осмотре. Так, у больных с хроническими заболеваниями печени язык имеет гладкую поверхность и ярко-красную окраску. У мужчин нередко встречается одностороннее или двустороннее увеличение молочных желез (гинекомастия) и нарушение роста волос на подбородке, груди и животе. У женщин уменьшается рост волос в подмышечных областях и на лобке. При улучшении функционального состояния печени рост волос восстанавливается. Пальцы в виде барабанных палочек, иногда белые ногти могут наблюдаться у больных хроническими заболеваниями печени. Полагают, что в их развитии имеет значение избыток в крови не только эстрогенов, но и серотонина.
Наличие зеленовато-бурого кольца Кайзера—Флейшнера по периферии роговицы характерно для болезни Коновалова—Вильсона (наследственное заболевание, характеризующееся снижением синтеза в печени церулоплазмина — транспортного белка меди, и повышенным отложением меди в тканях).
Осмотр полости рта может выявить ангулярный стоматит (воспаление слизистой оболочки и кожи в углах рта), характерный для гиповитаминоза группы В, встречающегося при хронических заболеваниях печени.
Осмотр живота проводят в вертикальном и горизонтальном положении больного. Осмотр часто позволяет обнаружить ряд важных симптомов для диагностики. Живот может быть значительно увеличен вследствие скопления в брюшной полости свободной жидкости (асцит) при циррозе печени с портальной гипертонией, а также в результате значительной гепато- и спленоме-галии. Во время осмотра в вертикальном положении больного живот при асците выглядит отвисшим, так как жидкость стекает вниз; в горизонтальном положении живот распластан, а боковые отделы его выбухают («лягушачий живот»). Во время осмотра больного с асцитом в вертикальном положении нередко можно увидеть выпяченный пупок вследствие повышения внутри-брюшного давления. Этот признак отличает увеличение живота при асците и наличии крупных внутрибрюшных опухолей от такового при значительном ожирении, при котором пупок западает.
Осмотр живота может выявить и еще один важный признак портальной ги-пертензии — наличие расширенной венозной сети на передней брюшной стенке (рис. 114). Расширенная венозная сеть представляет собой анастомозы между системами воротной, верхней и нижней полых вен. Выше пупка располагаются анастомозы системы воротной и верхней полой вен, ниже пупка — анастомозы воротной и нижней полой вен, в боковых отделах живота располагаются каво-кавальные венозные анастомозы. Развитие их может наблюдаться при затруднениях тока крови в нижней полой вене (тромбоз, сдавление и др.). Расширенные, набухшие и извитые венозные коллатерали, располагающиеся вокруг пупка и направляющиеся от него лучеобразно, образуют так называемую голову медузы; они характерны для синдрома портальной гипертензии, наблюдающегося при циррозах печени, тромбозе и сдавлении воротной вены. Исследование направления тока крови по коллатералям позволяет определить тип анастомоза и тем самым установить, в каком из сосудов имеется затруднение для тока крови в системе воротной или нижней полой вены. Для этого двумя пальцами надавливают на небольшой участок расширенной венозной ветви, предварительно стараясь освободить его от крови, и через некоторое время отнимают верхний палец. Если сосуд наполняется кровью выше прижимающего пальца, значит, кровь идет сверху вниз, т. е. из системы воротной вены в нижнюю полую вену; если же кровь не наполняет сосуд, то имеется направление тока крови снизу вверх, т. е. из системы нижней полой вены в верхнюю полую.
При значительном увеличении печени и выраженном истощении больного может наблюдаться выпячивание правого подреберья и эпигастральной области; если брюшная стенка тонка, иногда можно отметить, что область выбухания неровная, бугристая (при опухолях и кистах печени). Желчный пузырь может выпячивать брюшную стенку только при значительном его увеличении, особенно у истощенных больных (при водянке желчного пузыря, раке общего желчного протока и головки поджелудочной железы, сдавливающей общий желчный проток). В случае значительного увеличения селезенки, сопровождающего цирроз печени (гепатолиенальный синдром), наблюдается выбухание области левого подреберья.
Перкуссия
Метод перкуссии позволяет определить границы, величину и конфигурацию печени. Перкуссией определяют верхнюю и нижнюю границы печени. Различают верхние границы двух видов печеночной тупости: относительной тупости, которая дает представление об истинной верхней границе печени, и абсолютной тупости, т. е. верхней границе участка передней поверхности печени, который непосредственно прилежит к грудной клетке и не прикрыт легкими. На практике ограничиваются определением лишь границ абсолютной тупости печени, так как положение верхней границы относительной тупости печени непостоянно и зависит от размеров и формы
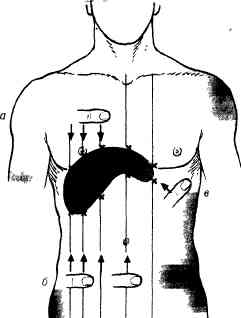
Рис. 115. Определение верхней (а), нижней (б), левой (в) границ абсолютной тупости печени.
Стрелками обозначено смещение пальца при перкуссии: а — сверху; б — снизу; в — слева.
грудной клетки, высоты стояния правого купола диафрагмы. Кроме того, верхний край печени очень глубоко скрыт под легкими, и верхнюю границу относительной тупости печени трудно определить. Наконец, почти во всех случаях увеличение печени происходит преимущественно книзу, о чем судят по положению ее нижнего края. Перкуссию печени проводят с соблюдением общих правил топографической перкуссии.
Для определения верхней границы абсолютной тупости печени применяют тихую перкуссию. Перкутируют сверху вниз, по вертикальным линиям, как при определении нижних границ правого легкого. Границы находят по контрасту между ясным легочным звуком и тупым от печени. Найденную границу отмечают точками на коже по верхнему краю пальца-плессиметра по каждой вертикальной линии. В норме верхняя граница абсолютной тупости печени располагается по правой окологрудинной линии у верхнего края VI ребра, по правой среднеключичной линии на VI ребре и по правой передней подмышечной линии на VII ребре, т. е. верхняя граница абсолютной тупости печени соответствует положению нижнего края правого легкого (рис. 115). Таким же способом можно установить положение верхней границы печени и сзади, однако обычно ограничиваются определением только по указанным трем линиям.
Определение нижней границы абсолютной тупости печени представляет некоторую трудность из-за близости полых органов (желудок, кишечник), дающих при перкуссии высокий тимпанит, скрадывающий печеночный звук. Учитывая это, следует применять тишайшую перкуссию, а еще лучше использовать непосредственную перкуссию одним пальцем по методу Образцова. Перкуссию нижней границы абсолютной тупости печени по Образцову— Стражеско начинают в области правой половины живота по правой передней подмышечной линии в горизонтальном положении больного. Палец-плессиметр устанавливают параллельно предполагаемому положению нижнего края печени и на таком отдалении от него, чтобы при нанесении удара слышался тимпанический звук (например, на уровне пупка или ниже). Постепенно передвигая палец-плессиметр вверх, доходят до границы перехода тимпанического звука в абсолютно тупой. В этом месте по каждой вертикальной линии (правая среднеключичная линия, правая окологрудинная линия, передняя срединная линия), а при значительном увеличении печени и по левой окологрудинной линии делают отметку на коже по нижнему краю пальца-плессиметра.При определении левой границы абсолютной тупости печени палец-плессиметр устанавливают перпендикулярно краю левой реберной дуги на уровне VIII—IX ребер и перкутируют вправо непосредственно под краем реберной дуги до места перехода тимпанического звука (в области пространства Траубе) в тупой.
В норме нижняя граница абсолютной тупости печени в горизонтальном положении больного с нормостенической формой грудной клетки проходит по правой передней подмышечной линии на X ребре, по среднеключичной линии по нижнему краю правой реберной дуги, по правой окологрудинной линии на 2 см ниже нижнего края правой реберной дуги, по передней срединной линии на 3—6 см от нижнего края мечевидного отростка (на границе верхней трети расстояния от основания мечевидного отростка до пупка), слева не заходит за левую окологрудинную линию.
Положение нижнего края печени и в норме может быть различным в зависимости от формы грудной клетки, конституции человека, но это отражается в основном лишь на уровне его положения по передней срединной линии. Так, при гиперстенической грудной клетке нижний край печени располагается несколько выше указанного уровня, а при астенической грудной клетке — ниже, приблизительно на середине расстояния от основания мечевидного отростка до пупка. Смещение нижнего края печени вниз на 1 — 1,5 см отмечается в вертикальном положении больного. При увеличении печени граница расположения ее нижнего края измеряется от края реберной дуги и мечевидного отростка; граница левой доли печени определяется по левой окологрудинной линии вниз от края реберной дуги и влево от этой линии (по ходу реберной дуги).
Полученные данные перкуссии печени позволяют определить высоту и размеры печеночной тупости. Для этого по вертикальным линиям измеряют расстояние между двумя соответствующими точками верхней и нижней границ абсолютной тупости печени. Эта высота в норме по правой передней подмышечной линии равна 10—12 см, по правой среднеключичной линии — 9—11 см, а по правой окологрудинной — 8—11 см. Сзади определить перкуторно зону тупости печени трудно (она сливается с зоной тупого звука, образуемой толстым слоем мышц поясницы, почками и поджелудочной железой), но иногда удается в виде полосы шириной 4—6 см. Это позволяет избежать ошибочного заключения об увеличении печени в тех случаях, когда она опущена и выходит из-под правой реберной дуги, а также несколько повернута вокруг своей оси кпереди, — тогда полоса притуплённого звука сзади становится уже.
Перкуссия печени по Курдов у. При перкуссии печени по Курлову определяют следующие три ее размера: первый размер — по правой среднеключичной линии от верхней до нижней границы абсолютной тупости печени (в норме 9—11 см), второй размер — по передней срединной линии — от условной верхней границы печени, отмеченной на том же уровне, что и верхняя граница печени по правой среднеключичной линии, до нижней (в норме 7—9 см), третий размер — от условной верхней границы печени по передней срединной линии до границы левой доли печени по краю реберной дуги (в норме 6—8 см).
Определение перкуторных границ печени и ее размеров имеет диагностическое значение. Однако смещение верхней границы (вверх или вниз) чаще связано с внепеченочными изменениями (высокое или низкое стояние диафрагмы, наличие поддиафрагмального абсцесса, пневмоторакса, экссудативного плеврита). Только при эхинококкозе и раке печени верхняя ее граница может смещаться вверх. Смещение нижней границы печени вверх свидетельствует об уменьшении ее размеров, но может отмечаться также при метеоризме и асците, оттесняющих печень вверх. Смещение нижней границы печени вниз наблюда-ется, как правило, при увеличении органа в результате различных патологических процессов (гепатит, цирроз, рак, эхинококк, застой крови при сердечной недостаточности и др.), но иногда объясняется низким стоянием диафрагмы. Систематическое наблюдение за перкуторными границами печени и изменением высоты печеночной тупости позволяет судить об увеличении или уменьшении этого органа на фоне течения заболевания.
Желчный пузырь перкуторно обычно не определяется, однако при значительном увеличении его можно определить с помощью очень тихой перкуссии.
Перкуссию применяют не только для определения размеров печени и желчного пузыря (топографическая перкуссия), но и для оценки их состояния: перкуссия (осторожная) по поверхности увеличенной печени или над зоной расположения желчного пузыря вызывает болезненные ощущения при воспалительных процессах (гепатит, холецистит, перихолецистит и др.). Поколачи-вание (succusio) по правой реберной дуге также вызывает боль при заболеваниях печени и желчных путей, особенно при желчнокаменной болезни (симптом Ортнера).
Пальпация
Поверхностная пальпация при заболеваниях печени может выявить зону болезненности в области правого подреберья и эпигастральной области. Особенно сильная локальная болезненность даже при легком прикосновении к передней брюшной стенке в зоне проекции желчного пузыря наблюдается при остром холецистите и желчной колике. При хроническом холецистите обычно определяется лишь легкая или умеренная болезненность в так называемой точке желчного пузыря: она соответствует проекции его дна на переднюю брюшную стенку и в норме в большинстве случаев локализуется непосредственно под правой реберной дугой по наружному краю правой прямой мышцы живота.
Пальпацию печени проводят по методу Образцова—Стражеско. Принцип метода заключается в том, что при глубоком вдохе нижний край печени опускается навстречу пальпирующим пальцам и затем, натыкаясь на них и соскальзывая с них, становится ощутимым. Известно, что печень вследствие непосредственной близости к диафрагме обладает наибольшей дыхательной подвижностью среди органов брюшной полости. Следовательно, при пальпации печени активная роль принадлежит ее собственной дыхательной подвижности, а не пальпирующим пальцам, как во время ощупывания кишечника.
Пальпацию печени и желчного пузыря производят в положении больного стоя или лежа на спине (однако в отдельных случаях прощупывание печени облегчается при положении больного на левом боку; при этом печень под действием силы тяжести выходит из подреберья, и тогда легче прощупать ее нижнепередней край). Прощупывание печени и желчного пузыря производят по общим правилам пальпации, причем больше всего обращают внимание на передненижний край печени, по свойствам которого (контуры, форма, болезненность, консистенция) судят о физическом состоянии самой печени, ее положении и форме. Во многих случаях (особенно при опущении или увеличении органа), кроме края печени, который пальпаторно можно проследить часто от левого подреберья до правого, удается прощупать и верхнепереднюю поверхность печени.
Исследующий садится справа рядом с кроватью на стул или на табурет лицом к исследуемому, кладет ладонь и четыре пальца левой руки на правую поясничную область, а большим пальцем левой руки надавливает сбоку и спереди на реберную дугу, что способствует приближению печени к пальпирующейправой руке и, затрудняя расширение грудной клетки во время вдоха, помогает усилению экскурсий правого купола диафрагмы. Ладонь правой руки кладут плашмя, слегка согнув пальцы, на живот больного непосредственно под реберной дугой по среднеключичной линии и слегка надавливают кончиками пальцев на брюшную стенку (рис. 116, а). После такой установки рук исследуемому предлагают сделать глубокий вдох; печень, опускаясь, сначала подходит к пальцам, затем их обходит и выскальзывает из-под пальцев (рис. 116, б), т. е. прощупывается. Рука исследующего все время остается неподвижной, прием повторяют несколько раз. Положение края печени может быть различным в зависимости от разнообразных обстоятельств, поэтому, чтобы знать, где располагать пальцы правой руки, полезно предварительно определить положение нижнего края печени путем перкуссии.
По В. П. Образцову, нормальная печень прощупывается в 88% случаев. Пальпаторные ощущения, получаемые от нижнего края печени, позволяют определить его физические свойства (мягкий, плотный, неровный, острый, закругленный, чувствительный и др.). Край неизмененной печени, прощупываемый в конце глубокого вдоха, на 1—2 см ниже реберной дуги, мягкий, острый, легко подворачивающийся и нечувствительный.
Нижний край нормальной печени обычно прощупывается по правой среднеключичной линии; справа от нее печень прощупать не удается, так как она скрыта под реберной дугой, а слева нередко пальпация затруднена из-за выраженности брюшных мышц. При увеличении и уплотнении печени ее удается прощупать по всем линиям. Больных со вздутием живота целесообразно исследовать натощак для облегчения пальпации. При скоплении жидкости в брюшной полости (асцит) пальпировать печень в горизонтальном положении больного не всегда удается. В этих случаях пользуются указанной методикой, но пальпацию производят в вертикальном положении или в положении больного на левом боку. При скоплении очень большого количества жидкости ее предварительно выпускают с помощью парацентеза.
Если в брюшной полости имеется большое скопление жидкости, печень также прощупывают с помощью толчкообразной баллотирующей пальпации. Для этого правую руку со слегка согнутыми II—IV пальцами устанавливают внизу правой половины живота, перпендикулярно предполагаемому нижнему краю печени. Сомкнутыми пальцами правой руки наносят толчкообразные удары по брюшной стенке и передвигают в направлении снизу вверх до ощущения плотного тела печени, которая при ударе пальцев сначала отходит в глубину брюшной полости, а затем ударяется в них и становится ощутимой (симптом «плавающей льдинки»).
Болезненность характерна для воспалительного поражения печени с переходом воспалительного процесса на капсулу печени или для растяжения ее (например, при застое крови в печени вследствие сердечной недостаточности). Печень здорового человека, если она доступна пальпации, имеет мягкую консистенцию; при гепатитах, гепатозе, сердечной декомпенсации она более плотная. Особенно плотна печень при ее циррозе (при этом край ее острый, а поверхность ровная или мелкобугристая), опухолевом поражении — множественных метастазах рака (в этих случаях иногда поверхность печени грубобуг-ристая соответственно поверхностно расположенным метастазам, а нижний край неровный), при амилоидозе. Иногда удается пропальпировать сравнительно небольшую по размерам опухоль или эхинококковую кисту. Выстояние нижнего края увеличенной печени определяется по отношению к реберной дуге по правой передней подмышечной, правой окологрудинной и левой око-логрудинной линиям. Данные пальпации уточняют представления о размерах печени, полученные методом перкуссии

Рис. 116. Пальпация печени, положение (а) и направление движения (б) рук врача.
Желчный пузырь в норме не прощупывается, так как он мягок и практически не выступает из-под края печени. Но при увеличении желчного пузыря (водянка, наполнение камнями, рак и др.) он становится доступным пальпации. Прощупывание пузыря ведут в том же положении больного, что и пальпацию печени. Находят край печени и непосредственно под ним у наружного края правой прямой мышцы производят по правилам прощупывания самой печени пальпацию желчного пузыря. Легче всего его можно обнаружить при движении пальцев поперечно оси желчного пузыря. Желчный пузырь пальпаторно определяется в виде грушевидного тела различной величины, плотности и болезненности в зависимости от характера патологическогопроцесса в нем самом или в окружающих его органах (например, увеличенный мягкоэластический пузырь при закупорке общего желчного протока опухолью — признак Курвуазье—Терье; плотнобугристый пузырь при новообразованиях в его стенке, при переполнении камнями, при воспалении стенки и др.)- Увеличенный пузырь подвижен при дыхании и совершает ма-ятникообразные движения. Подвижность желчного пузыря утрачивается при воспалении покрывающей его брюшины — перихолецистите. При холецистите и желчнокаменной.болезни резкая болезненность и рефлекторное напряжение мышц передней брюшной стенки в области правого подреберья затрудняют пальпацию.
Описанная методика пальпации печени и желчного пузыря наиболее проста, удобна и дает наилучшие результаты. Трудность пальпации и в то же время сознание, что только она позволяет получить ценные данные для диагностики, заставляли искать наилучший метод пальпации. Предложены различные приемы, сводящиеся главным образом к разнообразным положениям рук исследующего или изменению позиции исследующего по отношению к больному. Однако никаких преимуществ эти методы при исследовании печени и желчного пузыря не имеют. Дело не в разнообразии приемов, а в опыте исследующего и систематическом проведении им плана исследования брюшной полости в целом.
Аускультация
Вдиагностике заболеваний печени и желчного пузыря аускультация имеет очень ограниченное значение. Лишь в редких случаях над печенью и желчным пузырем может выслушиваться шум трения брюшины (при перигепатите или перихолецистите), напоминающий шум трения плевры. Появление шума трения брюшины при остром холецистите над областью локализации желчного пузыря является грозным признаком глубокого распространения воспалительного процесса на все слои стенки желчного пузыря и возможной ее перфорации.