Общий анализ крови: Hb - 130г/л; Er - 4,2х1012/л; Leu - 10х109/л; лимф. - 45%; СОЭ – 20 мм/ч
Вопросы:
Сформулируйте и обоснуйте диагноз.
Расскажите этиологию и эпидемиологию этого заболевания.
3. Кто стал источником инфекции?
Какие формы заболевания вы знаете?
5. С чем необходимо дифференцировать это заболевание?
6. Что за осложнение развилось?
7. План обследования?
8. Назначьте лечение.
9. Перечислите современные препараты, используемые в
лечении данного заболевания.
10. Есть ли необходимость в изоляции контактных?
Задача № 1706)
Больной С., 38 лет. Вызвал скорую помощь 4.09, предъявлял жалобы на постоянную интенсивную головную боль, бессонницу, однократную рвоту, повышение температуры тела до 39,1°С.
Из анамнеза известно, что за 2 недели до болезни возвратился из круиза по Волге. Заболел 1.09: озноб, повышение температуры тела до субфебрильных цифр, головная боль. К врачу не обращался, самостоятельно принимал парацетамол. Продолжал работать, хотя температура тела поднялась до фебрильных значений, появилась бессонница, усилилась головная боль. В ночь на 4.09. состояние ухудшилось: повышение температуры, усиление головной боли, тошнота, однократная рвота.
При поступлении: состояние тяжелое, адинамичен, заторможен, на вопросы отвечает односложно, с задержкой, выраженный негативизм, периодически впадает в прострацию, плохо ориентируется в месте и во времени. Температура тела 37,20С. Кожные покровы чистые, бледные, акроцианоз, холодный липкий пот. Язык обложен густым коричневым налетом, сухой, утолщен. В легких везикулярное дыхание, хрипов нет. ЧДД 24 в мин. Тоны сердца приглушены, ритмичные. Пульс слабого наполнения, имеет двухволновый характер. ЧСС 120 в мин. АД 70/40 мм рт. ст. Живот вздут, умеренно болезненный в илеоцекальной области. Симптом Падалки «+». Печень выступает на 2 см из-под края реберной дуги по правой средне-ключичной линии. Пальпируется нижний полюс селезенки. С утра не мочился. Стула не было 2 дня.
Анализ крови: Нв - 126г/л, лейкоциты - 4,1*109/л, п/я - 20%, с/я - 40%, лим.- 37%, мон - 3%, СОЭ - 12 мм/час.
Вопросы:
1. Предполагаемый диагноз?
2. Обоснование диагноза.
3. Механизм, пути, факторы передачи этой инфекции.
4. Дифференциальная диагностика.
5. План обследования больного?
6. Какие изменения в общем анализе крови характерны для этого
заболевания, их причина?
7. Чем обусловлено ухудшение состояния больного?
8. Лечение пациента.
9. Что такое симптом Падалки? Почему он положительный в данном случае?
10. Правила выписки больного из стационара.
Задача № 171
Больная К., 32 лет, продавец в магазине «Молоко» (вес больной до заболевания 60 кг). Заболела остро 22.08. вечером. Почувствовала слабость, недомогание, умеренную головную боль, познабливание, затем возникло чувство жара. Температуру тела не измеряла. Одновременно с указанными симптомами появились схваткообразные боли в околопупочной области, эпигастрии, тошнота, 3-хкратная рвота, ночью - жидкий водянистый стул до 10 раз без примесей слизи, крови. К утру 23.08. боли в животе усилились, сохранялся жидкий стул, появились сухость во рту, тянущие боли в икроножных мышцах. Температура утром 38,4°С. Вызванный на дом участковый терапевт направил больную в стационар.
Больная проживает в отдельной квартире с семьей из 3 человек. Члены семьи здоровы. Заболеваний желудочно-кишечного тракта в анамнезе нет. Накануне заболевания выпила пакет кефира, который около суток хранился вне холодильника.
При поступлении: состояние средней степени тяжести, больная вялая, температура тела 38,8°С. Кожные покровы чистые, сухие, тургор снижен. Язык суховат, обложен белым налетом. Слизистые ротоглотки физиологической окраски, миндалины не увеличены, налетов нет. Дыхание везикулярное, хрипов нет, ЧД 18 в мин. Тоны сердца приглушены, шумов нет. Пульс 96 ударов в мин., ритмичный. АД 105/60 мм рт. ст. Живот мягкий, болезненный при пальпации в эпигастрии и околопупочной области. Печень и селезенка не увеличены. Отмечает, что стала реже мочиться.
Общий анализ крови: лейк. – 11,7´109/л; п. – 10%, с. – 60%, лимф. – 25%, мон. – 5%, СОЭ - 20 мм/ч.
Анализ мочи без патологии.
Копрограмма: кал кашицеобразный, реакция Грегерсена (-), слизь - нет, мышечные волокна (+), растительная клетчатка (++), лейкоциты - 8-10 в поле зрения.
При бактериологическом исследовании кала патогенных возбудителей родов эшерихий и сальмонелл не обнаружено.
Вопросы:
1. Предварительный диагноз.
2. Обоснование диагноза.
3. Оцените результаты лабораторных исследований.
4. План дальнейшего обследования.
5. Какой вид возбудителя, учитывая эпиданамнез и клинику, Вы подозреваете?
6. Дифференциальная диагностика.
7. Лечение больной.
8. Правила выписки.
9. Диспансерное наблюдение.
10. Какой тип дегидратации имеет место в данном случае?
Задача № 172
Скорая медицинская помощь 28 августа была вызвана в медпункт вокзала к больному Ж., 50 лет, ехавшему из Астраханской области. У больного около 4 часов утра в вагоне появился обильный, водянистый стул без примесей слизи и крови. До осмотра врачом скорой помощи стул был 7 раз. Стали беспокоить тянущие боли в икроножных мышцах.
Больной страдает хроническим гастритом. В медпункте заподозрена пищевая токсикоинфекция, т.к. в дороге он ел бутерброды с несвежей колбасой.
При осмотре врачом скорой помощи: общее состояние средней степени тяжести. Температура тела 36,60С. Кожные покровы физиологической окраски, сухие, тургор несколько снижен. Отмечается сухость слизистых оболочек, язык обложен белым налетом, сухой. Тоны сердца приглушены, ритмичны, пульс 90 ударов в минуту, удовлетворительного наполнения и напряжения. АД 105/70 мм рт. ст. В легких дыхание везикулярное, хрипов нет, ЧДД 18 в минуту. Живот мягкий, безболезненный и урчащий при пальпации. Печень и селезенка не увеличены. Стул обильный, водянистый, без патологических примесей. Диурез, со слов больного, снижен. Вес больного 70 кг.
Вопросы:
1. Ваш диагноз?
2. Обоснование диагноза.
3. Расскажите об эпидемиологических особенностях данного заболевания.
Как могло произойти инфицирование больного?
4. Объясните патогенез диарейного синдрома у данного пациента.
5. Почему у больного нет лихорадки?
6. Какие исследования необходимо назначить? Что ожидаете получить?
7. Проведите дифференциальный диагноз.
8. Назначьте лечение больному.
9. Правила выписки.
10. Профилактика заболевания.
Задача № 173
Больной П., 35 лет, весом 60 кг, болен 3 дня. Заболел остро, когда появилась лихорадка до 38,6 С, сопровождающаяся ознобом, слабость, головная боль, схваткообразные боли внизу живота, частый (до 10 раз в сутки), необильный, с примесью слизи и крови стул, тенезмы, ложные позывы на дефекацию, снизился аппетит.
Из анамнеза: 2 дня назад употреблял некипяченую воду, питается дома, контакт с инфекционными больными отрицает.
Объективно: состояние средней степени тяжести, кожные покровы бледные, чистые. В легких дыхание везикулярное, шумов и хрипов нет. ЧДД 14 в мин. Тоны сердца приглушены, ритмичны; шумов нет. Пульс 95 ударов в мин. АД 100/70 мм рт. ст. Язык суховат, обложен беловатым налетом. Живот мягкий, в области сигмовидной кишки – болезненность, урчание, ощущение спазмированного тяжа. Печень и селезенка не увеличены. Симптом Пастернацкого отрицательный с обеих сторон, отеков нет. Стул жидкий, скудный, с примесью слизи и крови. Диурез адекватный.
ОАК: Hb - 130 г/л, эр. - 4,5х1012/л, ЦП - 1,0, тром. - 250х109/л, лей. - 11,0х109/л, пал. - 9%, сег. - 81%, эоз. - 1%, лим. - 6%, мон. - 3%, СОЭ - 20 мм/ч.
Копрограмма: эритроциты – до 20 в п.зр., лейкоциты – до 40 в п.зр., слизь.
Бактериологическое исследование кала: высев E. coli, штамм О124, титр 5х109.
Вопросы:
1. Клинический диагноз.
2. Обоснование диагноза.
3. Оцените результаты лабораторных исследований.
4. Объясните появление в кале примесей слизи и крови.
5. Характеристика возбудителей заболевания.
6. Эпидемиологические особенности инфекции.
7. Проведите дифференциальный диагноз.
8. Лечение больного.
9. Преимущества средств для оральной регидратации II поколения.
10. Исход заболевания.
Задача № 174
Больная Г., 26 лет, поступила в клинику с жалобами на слабость, сухость во рту, затруднение глотания, ухудшение зрения. Заболела 3 дня назад, когда стала отмечать быструю утомляемость, слабость, сухость во рту. На следующий день появилось двоение, «туман и сетка» перед глазами, расстройство зрения (трудно читать газеты).
Обратилась к врачу, была направлена на консультацию к окулисту. На третий день болезни состояние ухудшилось: развилась общая мышечная слабость, нарушение глотания (выливание жидкости через нос, поперхивание), стало трудно дышать. Госпитализирована.
При поступлении: состояние тяжелое, больная вялая. Лицо амимично, птоз век, зрачки расширены. При осмотре ротоглотки: небная занавеска провисает, не фонирует. Пульс 80 ударов в минуту, АД 80/60 мм рт. ст. Тоны сердца приглушены. Дыхание 28 в минуту, поверхностное. Живот вздут, безболезненный, перистальтика снижена. Стула не было 3 дня.
За неделю до появления вышеуказанных симптомов больная при очистке конюшни от навоза поранила ногу вилами, рана нагноилась, использовала компрессы с мазью Вишневского.
В общем анализе крови: Er-3,7х1012/л, Hb-124 г/л, ЦП-0,85, Leu-10,1х109/л, п/я-6%, с/я-63%, м-1%, л-28%, э-2%, СОЭ-13 мм/ч.
Общий анализ мочи: желтого цвета, прозрачная, отн. плотность – 1014, белок – 0,016 г/л, глюкоза (-), лей – 2-3 в п/зр.
Вопросы:
1. Поставьте предварительный диагноз, обоснуйте его.
2. Что явилось причиной заболевания?
3. Какие дополнительные данные эпиданамнеза нужно выяснить?
4. Фактор патогенности возбудителя, его характеристика.
5. Объясните, почему у больной нарушено глотание?
6. Чем обусловлена высокая летальность при этом заболевании?
7. Оцените общий анализ крови и мочи. Какие дополнительные
обследования необходимы?
8. Специфическая диагностика инфекции.
9. Дифференциальный диагноз.
10. Назначьте лечение больной.
Задача № 175
Больная К., 26 лет. Поступила в инфекционную больницу с жалобами на тошноту, снижение аппетита, дискомфорт и неприятные ощущения в животе. Периодически по утрам на нижнем белье обнаруживает беловатые образования до 2 см длиной.
Эпиданамнез: контакт с инфекционными больными отрицает. Проживает в сельской местности. В хозяйстве есть корова, телята, свиньи, гуси. Иногда при приготовлении пищи пробует сырой мясной фарш.
Объективно: состояние удовлетворительное. Кожные покровы физиологической окраски. Язык обложен беловатым налётом, влажный. В легких везикулярное дыхание, хрипов нет. ЧД 18 в минуту. Тоны сердца ясные, ритмичные. Пульс 64 удара в мин., удовлетворительного наполнения. АД 110/70 мм рт. ст. Живот мягкий, чувствительный при пальпации в околопупочной области. Симптомов раздражения брюшины нет. Печень не выступает из-под края реберной дуги, безболезненная. Селезенка не увеличена. Диурез адекватный. Стул оформленный, без примесей.
В общем анализе крови: Эр - 3,9х1012/л, Лейк. - 6,2х109/л, ПЯ - 5%, СЯ - 60%, эоз - 9%, лимф - 19%, мон - 7%, СОЭ - 15 мм/ч.
Вопросы:
1. О каком заболевании можно думать?
2. Обоснование диагноза.
3. Проведите дифференциальную диагностику.
4. Чем обусловлены изменения общего анализа крови?
5. План обследования.
6. Назначьте лечение.
7. Характеристика возбудителя данного заболевания.
8. Эпидемиологические особенности.
9. Какие осложнения возможны при данной нозологии?
10. Профилактика.
Задача № 176
Больная В., 55 лет, заболела остро 7.10. Заболевание началось с потрясающего озноба и повышения температуры тела до 39оС, появления головной боли, слабости, тошноты, трехкратной рвоты, жидкого стула без патологических примесей 4 раза за сутки.
В последующие 3 дня температура тела сохранялась на уровне 39-400С, максимальных значений достигала по вечерам, ее повышение сопровождалось ознобами, ночью сильно потела. Слабость и недомогание усилились, аппетит снизился, отметила потемнение мочи, снижение диуреза.
Из анамнеза: часто болеет простудными заболеваниями, страдает ревматоидным артритом. Работает на свиноферме. 2 дня назад готовила пельмени, пробовала сырой фарш.
Объективно при осмотре: состояние тяжёлое, вялая, температура тела 39,5оС. Кожные покровы и слизистые желтушны, гиперемия лица, ладоней и стоп, на туловище и конечностях мелкая геморрагическая сыпь. В ротоглотке умеренная гиперемия слизистых. Язык «малиновый». В лёгких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичны. Пульс 95 ударов в минуту. АД 100/60 мм рт. ст. Живот мягкий, болезненный при пальпации в правой подвздошной области. Печень на 2 см ниже реберной дуги, плотно-эластичной консистенции, болезненная при пальпации. Селезёнка увеличена. Симптом поколачивания по поясничной области отрицательный с обеих сторон. Моча темно-желтого цвета, диурез снижен. Стул светло-желтый, жидкий, без патологических примесей 2-3 раза в сутки.
Общий анализ крови: эритроциты 3,5´1012/л, гемоглобин 100 г/л, лейкоциты 17,8´109/л, моноциты 4%, эозинофилы 8%, лимфоциты 22%, палочкоядерные 11%, сегментоядерные 55%, СОЭ 35 мм/ч.
Общий анализ мочи: темно-желтого цвета, прозрачная, отн. плотность – 1014, белок – 0,64 г/л, глюкоза (-), эпит. плоский – 2-3 в п.зр., лей – 3-5 в п/зр.
Вопросы:
1. Поставьте предварительный диагноз.
2. Обоснование диагноза.
3. Эпидемиологические особенности инфекции.
4. Объясните появление геморрагической сыпи у больной.
5. Оцените результаты лабораторных обследований.
6. План дополнительного и специфического обследования.
7. С какими заболеваниями нужно проводить дифференциальный диагноз?
8. Назначьте лечение.
9. Прогноз.
10. Профилактика инфекции.
Задача № 177
Больная М., 36 лет. Заболела остро: выраженная боль в лечезапятном суставе, температура субфебрильная. Обратилась к ревматологу, после консультации направлена к врачу-инфекционисту. Из анамнеза: 4 недели назад появились недомогание, головная боль, потеря аппетита, температура тела поднялась до 39,7°С, отмечала озноб. В последующие дни температура оставалась высокой, ухудшилось самочувствие, появились боли и урчание в правой половине живота, жидкий стул без примесей до 4 раз в сутки. Лечилась в домашних условиях, принимала смекту, биопрепараты, пищеварительные ферменты. Состояние улучшилось. 2 дня назад сильно заболел правый лучезапястный сустав.
При осмотре на 4-й день болезни состояние больной средней тяжести, температура тела 38,7°С. Умеренная гиперемия слизистой ротоглотки, периферические лимфатические узлы не увеличены. Контуры сустава сглажены, кожа над ним гиперемирована, горячая на ощупь. Пульс 98 уд/мин., ритмичный, удовлетворительного наполнения. АД 110/75 мм рт. ст. Язык обложен, влажный, печень не увеличена, безболезненная при пальпации. Селезенка не увеличена.
В общем анализе крови: Er-3,9х 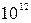 /л, Hb-134 г/л, ЦП-0,95, Leu-13,8х10
/л, Hb-134 г/л, ЦП-0,95, Leu-13,8х10 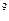 /л, п/я-12%, с/я-52%, м-1%, л-28%, э-7%, СОЭ-25 мм/ч.
/л, п/я-12%, с/я-52%, м-1%, л-28%, э-7%, СОЭ-25 мм/ч.
Общий анализ мочи: желтого цвета, прозрачная, отн. плотность – 1014, белок – 0,018г/л, глюкоза (-), лей – 1-2 в п/зр.
Вопросы:
1. Предварительный диагноз, его обоснование.
2. Какие сведения нужно выяснить из эпид. анамнеза?
3. Механизм поражения суставов при данной инфекции.
4. С какими заболеваниями будете проводить дифференциальный диагноз?
5. Оцените результаты лабораторных исследований.
6. План дальнейшего обследования, специфическая диагностика.
7. Назначьте лечение.
8. Как может закончиться заболевание?
9. Диспансерное наблюдение.
10. Профилактические мероприятия.
Задача № 178
Больной С., 40 лет, житель сельской местности, работник животноводческой фермы, доставлен в инфекционную больницу машиной «Скорой помощи» с температурой 39оС, сильной головной болью, резкой слабостью. Заболел остро, внезапно, 2 дня назад. На 3-ий день болезни на коже туловища появилась сыпь, желтушность кожи и склер. Отмечается выраженная миалгия икроножных мышц.
Объективно: состояние средней степени тяжести, сознание ясное, положение активное. Температура тела 39оС. Кожные покровы и видимые слизистые желтушные, полиморфная розеолезно-папулезная сыпь на туловище и конечностях. Лицо одутловатое, гиперемировано. Язык сухой, с бурым налетом на спинке. В легких дыхание везикулярное, хрипов нет, ЧД 36 в мин. Тоны сердца приглушены, шумов нет, ЧСС 130 ударов в мин. АД 100/70 мм рт. ст. Живот умеренно болезненный в правом и левом подреберье. Селезенка пальпируется на 1 см от края реберной дуги, край печени заострен, болезненный, выступает из-под края реберной дуги на 2 см. Симптом поколачивания по поясничной области положительный с обеих сторон. Менингеальных симптомов нет. Стул без особенностей, моча темная.
В общем анализе крови: Le 11,5х109/л, п/я – 12%, СОЭ 30 мм/ч.
Биохимический анализ крови: АлАТ 70 Ед/л, АсАТ 55 Ед/л, билирубин 55 мкМоль/л, прямой – 30 мкМоль/л.
Общий анализ мочи: плотность 1028, белок 0,3 г/л, цилиндры (гиалиновые и зернистые) ++, почечный эпителий +++, лейкоциты – 20 в п/зр, эритроциты – до 10 в п/зр.
Вопросы:
1. Поставьте предварительный диагноз. Обоснуйте его.
2. Чем обусловлены изменения лабораторных показателей?
3. Какие диагностические методы позволяют уточнить этиологию заболевания?
4. Эпидемиология инфекции.
5. С чем необходимо дифференцировать данное заболевание?
6. Охарактеризуйте иммунитет при данной инфекции.
7. Какие осложнения развиваются при этом заболевании?
8. Клиническая классификация заболевания.
9. Назначьте лечение.
10. Профилактика инфекции.
Задача № 179
Больной А., 22 года, поступил в инфекционную больницу с жалобами на повышение температуры тела до 37,40С, схваткообразные боли в животе, усиливающиеся при дефекации, обильный стул до 10 раз в сутки в виде «малинового желе». Заболевание началось с нерезких болей в животе и послабления стула, который в начале имел каловый характер со стекловидной слизью, а затем приобрел вид «малинового желе».
Эпиданамнез: 2 недели назад больной приехал из Таджикистана, где гостил у родственников. Употреблял в пищу немытые фрукты.
При поступлении: состояние средней степени тяжести, хотя самочувствие нарушено незначительно. Кожные покровы физиологической окраски, чистые. Тургор тканей не изменен. Язык влажный, обложен беловатым налетом. При осмотре ротоглотки слизистые бледно-розовые, налетов нет, миндалины не увеличены. В легких при аускультации дыхание везикулярное, хрипов нет, ЧД 18/мин. Тоны сердца звучные, ритмичные, пульс 72 ударов в мин., удовлетворительного наполнения, АД 110/70 мм рт. ст. Печень, селезенка не увеличены. Живот несколько вздут, при пальпации чувствительный в правой подвздошной области. Мочится достаточно.
Вопросы:
1. О каком заболевании идет речь? Сформулируйте диагноз.
2. Обоснование диагноза.
3. Проведите дифференциальный диагноз.
4. Методы обследования.
5. Лечение.
6. Этиологическая характеристика возбудителя.
7. Эпидемиологические особенности.
8. Клиническая классификация.
9. Патогенетические механизмы развития данных клинических проявлений.
10. Профилактические мероприятия.
Задача № 180
Больная Б., 30 лет, поступила в инфекционное отделение на 7-ой день болезни. Заболевание началось остро, когда после озноба температура тела повысилась до 38,5 С, появилась головная боль, першение в горле. Наблюдалась участковым терапевтом, назначенное лечение по поводу ОРЗ улучшения не приносило. На 7-ой день болезни больная заметила иктеричность склер; потемнела моча и посветлел кал. С появлением желтухи температура тела нормализовалась и самочувствие несколько улучшилось. Однако, сохранялась слабость, снизился аппетит, появились тошнота, тяжесть в области печени.
Из анамнеза: муж 4 недели назад перенес вирусный гепатит; половые связи без предохранения и парентеральные вмешательства в течение последних 6 мес. отрицает.
Объективно: состояние средней степени тяжести. Определяется желтушность склер и кожи. В легких дыхание везикулярное, шумов и хрипов нет. Тоны сердца приглушены, ритмичны; шумов нет. ЧСС = 68 ударов в мин. АД 110/70 мм рт.ст. Язык влажный, обложен беловатым налетом. Живот мягкий, болезненный в правом подреберье. Печень на 3 см выступает из-под края ребра по правой средне-ключичной линии, край эластичен, чувствителен. Селезенка не пальпируется. Моча темная, диурез – без особенностей. Стул светлый.
ОАК: Hb - 120 г/л, эр. - 4,0х1012/л, ЦП - 0,9, тром. - 280х109/л, лей. - 3,6х109/л, пал. - 1%, сег. - 39%, эоз. - 2%, лим. - 41%, мон. - 17%, СОЭ - 1 мм/ч.
Биохимический анализ крови: общ. билирубин 93 мкмоль/л (прямой 63 мкмоль/л, непрямой 30 мкмоль/л), АлАТ 1015 ЕД/л, АсАТ 734 ЕД/л, тимоловая проба 21 ЕД S-H, ПИ 66%, общ. белок 65 г/л, альбумины 45%, глобулины 55%, ЩФ 371 ЕД/л, ГГТП 92 ЕД/л.
ИФА: анти-HAV IgM (+), анти-HAV IgG (-), HBsAg (-), анти-HBs (+), HBeAg (-), анти-HBe (-), анти-HBcor IgM (-), анти-HBcor (+), анти-HСV IgM (-), анти-HCV IgG (-), анти-HDV IgM (-), анти-HDV IgG (-), анти-HEV IgM (-), анти-HEV IgG (-).
Вопросы:
1. Клинический диагноз.
2. Какие показатели говорят за ваш диагноз?
3. О чем свидетельствуют анти-HBs и анти-HВcor в ИФА?
4. Проведите дифференциальный диагноз.
5. Назначьте терапию.
6. Патогенез болезни.
7. Какие остаточные явления могут быть при заболевании?
8. Критерии выписки.
9. Какие показатели являются допустимыми при выписке?
10. Профилактические меры при данной патологии.
Задача № 181
Больной О., 33 года. Поступил с жалобами на слабость, снижение аппетита, горечь во рту, тяжесть в области печени. Болен 5 лет, ухудшение самочувствия – до 4 раз в год. Находился на лечении в КВД с диагнозом «Первичный сифилис». При обследовании было выявлено повышение билирубина, ферментов (АлАТ, АсАТ).
Из анамнеза: ведет беспорядочную половую жизнь в течение 6 лет.
Объективно: состояние относительно удовлетворительное. Кожа и склеры умеренно иктеричны. Пальмарная эритема. На передней грудной стенке – телеангиоэктазии. Гинекомастия. В легких дыхание везикулярное, шумов и хрипов нет. ЧДД 15 в мин. Тоны сердца приглушены, ритмичны; шумов нет. Пульс = ЧСС = 72 ударов в мин. АД 110/70 мм рт.ст. Язык влажный, обложен беловатым налетом. Живот мягкий, болезненный в правом подреберье. Печень на +3 см из-под ребра по правой средне-ключичной линии, край уплотнен, чувствителен. Пальпируется нижний полюс селезенки. Симптом Пастернацкого отрицательный с обеих сторон, отеков нет. Моча темная, диурез – без особенностей. Стул в норме.
ОАК: Hb - 130 г/л, эр. - 4,5 х 1012/л, ЦП - 1,0, тром. - 180 х 109/л, лей. - 6,0 х 109/л, пал. - 2%, сег. - 69%, эоз. - 1%, лим. - 19%, мон. - 9%, СОЭ - 7 мм/ч.
Биохимический анализ крови: общ. билирубин 44 мкмоль/л (прямой 30 мкмоль/л, непрямой 14 мкмоль/л), АлАТ 356 ЕД/л, АсАТ 278 ЕД/л, тимоловая проба 3 ЕД S-H, ПИ 65%, общ. белок 65 г/л, альбумины 45%, глобулины 55%, ЩФ 544 ЕД/л, ГГТП 121 ЕД/л.
ИФА: анти-HAV IgM (-), анти-HAV IgG (-), HBsAg (+), анти-HBs (-), HBeAg (+), анти-HBe (-), анти-HBcor IgM (+), анти-HBcor (+), анти-HСV IgM (-), анти-HCV IgG (-), анти-HDV IgM (-), анти-HDV IgG (-), анти-HEV IgM (-), анти-HEV IgG (-).
ПЦР: HBV DNA (+), виремия > 105 коп./мл.
УЗИ: гепатомегалия, выраженные диффузные изменения печени.
Пункционная биопсия печени: порто-портальные септы.
Вопросы:
1. Поставьте диагноз.
2. Обоснование диагноза.
3. Какие фазы заболевания выделяют?
4. Дифференциальный диагноз.
5. Лечение.
6. Отличие интерферонов короткого действия от других видов?
7. Каким образом произошло заражение? Какие пути заражения еще возможны
при данном заболевании?
8. Что такое пальмарная эритема, телеангиоэктазии, гинекомастия? О чем они
свидетельствуют?
9. Какие виды активности и стадии выделяют в клинической классификации
заболевания? Назовите их критерии.
10. Диспансеризация. Профилактика.
Задача № 182
Больной Х., 40 лет, заболел остро, когда появились лихорадка до 39 С, головная боль, головокружение, слабость, бессонница ночью, «летучие» боли в суставах, сниженный аппетит, тошнота, многократная рвота. Через 3 дня присоединилась яркая желтуха и темная моча; самочувствие при этом ухудшилось. Отметил усиление слабости, кровотечение из носа, появление синячковой сыпи на теле. Госпитализирован на 4-й день болезни.
Из анамнеза: 3 года назад (после случайной половой связи) болел «желтухой», после которой не наблюдался. Однако периодически – ухудшение самочувствия: слабость, снижение аппетита, тяжесть в области печени. 1,5 месяца назад получал донорскую кровь (открытый перелом бедра).
Объективно: состояние тяжелое. Температура тела 39,1С. Кожа и склеры ярко иктеричны. Периодически – носовые кровотечения. На теле – мелкоточечная геморрагическая сыпь. В легких дыхание везикулярное, шумов и хрипов нет. ЧДД 20 в мин. Тоны сердца приглушены, ритмичны, шумов нет. ЧСС = 60 ударов в мин. АД 100/60 мм рт.ст. Язык влажный, обложен беловатым налетом. Живот мягкий, болезнен в правом подреберье. Печень на 5,0 см выступает из-под края ребра по правой средне-ключичной линии, край уплотнен, чувствителен. Пальпируется нижний полюс селезенки. Моча насыщенно темная, диурез снижен (250 мл/сут.), кал светлый.
На следующий день после поступления в стационар у больного появились в странности в поведении: жалоб не предъявляет, всю ночь не спал, много говорит, постоянно шутит, стал активнее, эйфоричен, отказывается от лечения.
Объективно: состояние крайне тяжелое. Сознание спутанное, не полностью ориентирован на месте и времени. На вопросы отвечает с опозданием, невпопад. Легкий тремор конечностей. Желтуха наросла, носом периодически идет кровь, геморрагическая сыпь стала обильнее. Изо рта – сладковатый запах. ЧДД 24 в мин. ЧСС - 90 ударов в мин. АД 100/60 мм рт.ст. Живот вздут, резко болезненный при пальпации в правом подреберье. Печень не пальпируется.
ОАК: Hb - 130 г/л, эр. - 4,0 х 1012/л, ЦП - 0,9, тром. - 150 х 109/л, лей. - 10,7 х 109/л, пал. - 8%, сег. - 82%, эоз. - 1%, лим. - 7%, мон. - 2%, СОЭ - 20 мм/ч.
Биохимический анализ крови: общ. билирубин 545 мкмоль/л (прямой 145 мкмоль/л, непрямой 400 мкмоль/л), АлАТ 234 ЕД/л, АсАТ 313 ЕД/л, тимоловая проба 30 ЕД S-H, ПИ 41%, общ. белок 55 г/л, альбумины 40%, глобулины 60%, ЩФ 370 ЕД/л, ГГТП 81 ЕД/л.
ИФА: анти-HAV IgM (-), анти-HAV IgG (-), HBsAg (+), анти-HBs сумм. (-), анти-HBcor IgM (-), анти-HBcor сумм. (+), HBeAg (-), анти-HBe сумм. (+), анти-HCV IgM (-), анти-HCV сумм. (-), анти-HDV IgM (+), анти-HDV сумм. (+), анти-HEV IgM (-), анти-HEV IgG (-).
Вопросы:
- Клинический диагноз.
- Обоснование диагноза.
- Проведите дифференциальный диагноз.
- Назначьте лечение.
- Этиологическая характеристика возбудителя.
- Каким образом произошло заражение? Какие пути заражения еще возможны при данном заболевании?
7. Как называется развившееся у больного осложнение, каково его определение (по ВОЗ)?
8. Какие вы знаете варианты течения данного заболевания?
9. Возможные исходы заболевания.
10. Постинфекционный иммунитет.
Задача № 183
Больной С., 30 лет, обратился за медицинской помощью по поводу увеличения поднижнечелюстных лимфатических узлов. Тщательно обследовался по этому поводу у многих специалистов, какой-либо причины данного состояния обнаружено не было. Клиника сохраняется в течение 6 месяцев. Пациент получил рекомендации обратиться к инфекционисту.
Из анамнеза: холост, ведет беспорядочную половую жизнь без предохранения; парентеральные вмешательства за последние 6 месяцев отрицает.
Объективно: состояние удовлетворительное. Кожа и видимые слизистые физиологичны. Пальпируются поднижнечелюстные, подмышечные, бедренные и подколенные лимфатические узлы 2 см диаметром, безболезненные, без периаденита. В легких дыхание везикулярное, шумов и хрипов нет. ЧДД 14 в мин. Тоны сердца ясные, ритмичны; шумов нет. Пульс - 75 уд/мин. АД 110/70 мм рт.ст. Язык влажный, чистый. Живот мягкий, безболезненный во всех отделах. Печень и селезенка не увеличены. Симптом Пастернацкого отрицательный с обеих сторон, отеков нет. Моча и кал нормальной окраски.
ОАК: Hb = 130 г/л, эр. = 4,5 х 1012/л, ЦП = 1,0, тром. = 250 х 109/л, лей. = 3,4 х 109/л, пал. = 3%, сег. = 67%, эоз. = 1%, лим. = 20%, мон. = 9%, СОЭ 2 мм/ч.
Иммунограмма: CD4+ = 650/мкл.
Вопросы:
1. Клинический диагноз.
2. Обоснование диагноза.
3. Как подтвердить этиологию заболевания?
4. Каким образом произошло заражение? Назовите возможные пути
инфицирования.
5. Проведите дифференциальный диагноз.
6. Основные принципы комплексного лечения заболевания.
7. Этиология заболевания.
8. Оцените общий анализ крови
9. Расскажите профилактику данного заболевания
10. Прогноз заболевания.
Задача № 184
Больная Н., 64 лет, поступила в клинику на 2-ой день болезни с жалобами на общую слабость, недомогание, озноб, чувство жара, головную боль и боли жгучего характера в области кожи век и переносицы.
Заболела остро: в первые часы отмечался озноб, слабость, головная боль, боли в суставах и мышцах, повышение температуры до 39оС. Через 6-8 часов отметила появление красного пятна на правой щеке и сильные боли в этой области. Краснота, а затем и отек быстро распространились на переносицу и левую щеку. Накануне заболевания у больной на носу появилась корочка, которую она сорвала. В анамнезе простудный фактор. Аналогичное изменение на коже было год назад.
При поступлении состояние средней тяжести. Больная адинамична. Местно: на коже лица в области щек и переносицы яркая эритема и отек с четкими контурами и воспалительным валиком по краям. Кожа напряжена и горяча на ощупь. Резко выраженный отек в области верхних и нижних век, из-за чего больная с трудом открывает глаза. При аускультации сердца – глухость тонов. Пульс 120 ударов в минуту. Дыхание учащено. Язык обложен густым коричневым налетом. В стационаре местные явления и симптомы интоксикации выражены резко.
Периферическая кровь: Hb – 120г/л; эр – 3,8*1012/л, лей – 12,4*109/л, ПЯ – 12%, СЯ – 68%, СОЭ – 24 мм/ч.
Общий анализ мочи: белок – 0,33 г/л, эр – 1-3 в п. зр, лей – 2-4 в п. зр.
Вопросы:
1. Сформулируйте диагноз, обоснуйте его.
2. Что послужило причиной развития заболевания?
3. Кто может быть источником инфекции?
4. Патогенез данного заболевания.
5. Классификация инфекции.
6. Особенности поражения кожи при различных формах болезни.
7. Выделите изменения в общих анализах крови и мочи.
8. Принципы антибактериальной терапии при этом заболевании.
9. Назначьте лечение данной больной.
10. Диспансерное наблюдение пациентки.
Задача № 185
Пациент 65 лет доставлен в больницу бригадой "Скорой помощи". Со слов родственников известно, что заболел 4 дня назад утром, когда заметил в области левого угла нижней челюсти появление красного пятна. Вечером пятно превратилось в зудящий пузырек с тёмной жидкостью. Пузырек был "выдавлен" больным, на его месте образовалась язва с дном грязно-серого цвета, с выраженным отёком подкожной клетчатки вокруг нее, который в течение последующих суток распространился на шею и грудную клетку.
При осмотре в приемном покое: жалобы на головную боль, общую слабость, одышку, нехватку воздуха, сухой кашель. Больной занимает положение ортопноэ, возбужден, мечется, пытается встать. В области левого угла нижней челюсти язва с геморрагическим пропитыванием дна, размером 1x1 см, окруженная мелкими пузырьками с серозным содержимым. Отёк на лице, грудной клетке - больше выражен слева и спускается до паховой области. Подчелюстные и паховые лимфоузлы увеличены, безболезненные. Дыхание затруднено, свистящее, ЧД 40 в 1 мин. В лёгких дыхание ослаблено, хрипов нет. Тоны сердца не прослушиваются, пульс нитевидный 120 ударов в 1 мин., АД 80/60 мм рт.ст. Живот участвует в дыхании. Печень, на 2 см выступает из-под края реберной дуги, пальпируется селезенки. Сознание спутано.
Из анамнеза установлено, что больной имеет подсобное хозяйство, и неделю назад снимал шкуру с умершей козы. Еще есть корова и три козленка.
Вопросы:
1. Сформулируйте клинический диагноз.
2. Обоснуйте диагноз.
3. Какие лабораторные данные подтвердят ваш диагноз?
4. Какие эпидемиологические данные свидетельствуют в пользу вашего диагноза?
5. Дифференциальная диагностика.
6. Чем обусловлена тяжесть состояния больного?
7. План лечения?
8. Прогноз течения инфекции у данного пациента?
9. Тактика в отношении других животных в подсобном хозяйстве?
10. Меры в отношении контактных?
Задача № 186
Пациентка М., 37 лет, заболела остро, когда повысилась температура тела до 400С, появились головные боли, ломота в теле, слабость. Принимала жаропонижающие - без особого эффекта. На второй день лихорадка сохранялась, появились жжение во рту, слюнотечение, боль в ротовой полости при приеме пищи и глотании. В тот же день начали беспокоить рези при мочеиспускании, а через сутки больная заметила везикулезные высыпания на коже кистей, преимущественно в области околоногтевых валиков.
Из анамнеза выяснено, что пациентка 5 дней назад приехала из Казахстана, где в течение 2-х недель находилась в сельской местности у сестры, помогала по хозяйству на ферме. В последние дни перед отъездом при дойке коровы заметила у нее на морде и вымени «пузырьки». Отмечались случаи падежа телят в селе.
Общий анализ крови: Er-4,1* 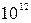 /л, Hb-134г/л, ЦП-0,95, Leu-3,8*10
/л, Hb-134г/л, ЦП-0,95, Leu-3,8*10 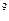 /л, п/я-3%, с/я-48%, м-4%, л-38%, э-7%, СОЭ-12 мм/ч.
/л, п/я-3%, с/я-48%, м-4%, л-38%, э-7%, СОЭ-12 мм/ч.
Вопросы:
1. О каком заболевании следует думать в данном случае? Обоснуйте свой
ответ.
2. Кто является источником инфекции? Каковы пути заражения?
3. Патогенез заболевания.
4. Какие клинико-эпидемиологические данные помогают в постановке
диагноза?
5. Какие дополнительные клинические симптомы можно выявить?
6. Какие лабораторные исследования целесообразно провести в данном случае
для подтверждения диагноза?
7. С какими заболеваниями проводится дифференциальная диагностика?
8. Назначьте лечение.
9. Прогноз при данном заболевании?
10. Профилактические мероприятия.
Задача № 187
Больная К., 78 лет, поступила в инфекционную больницу 12.01 с жалобами на повышение температуры тела до 38,5С, головную боль, слабость, снижение аппетита. Заболела остро 09.01, после сильного переохлаждения. Лечилась дома самостоятельно, принимала жаропонижающие препараты без значительного эффекта. Сегодня утром заметила на груди и верхних конечностях сыпь. Вызвала бригаду скорой помощи, госпитализирована в инфекционную больницу.
Из анамнеза: в течение жизни болела сальмонеллезом, желтухой, сыпным тифом. Страдает гипертонической болезнью. Живет в частном доме с дочерью и её семьёй.
Объективно: состояние средней степени тяжести, кожные покровы сухие, горячие, склеры инъецированы, на коже верхних конечностей, груди и спине розеолезно-петехиальная сыпь. Менингиальной симптоматики нет. В ротоглотке гиперемии нет. Периферические лимфатические узлы не увеличены. Язык сухой, обложен коричневатым налетом, при высовывании дрожит. В легких дыхание везикулярное хрипов нет. Тоны сердца приглушены, ритмичные, пульс – 92, удовлетворительных качеств, АД – 100/70 мм рт. ст. Живот при пальпации мягкий, безболезненный во всех отделах. Край печени на 2 см. выступает из-под края реберной дуги, чувствительный при пальпации. Селезенка не пальпируется. Стул один раз в день оформленный. Диурез достаточный.
В ОАК: Hb - 134 г/л, эр. - 3,6*1012/л, лейк. - 9,2*109/л, ПЯ - 9%, СЯ - 40%, эоз. - 5%, лим. - 37%, мон. - 9%, СОЭ - 18 мм/ч.
ОАМ: соломенная, прозрачная, уд.вес - 1015, белок - 0,033 г/л, глюкоза - не обнаружено, лейкоциты 1-2 в п/зр, эр. 0-1 в п/зр.
Вопросы:
1. Какой диагноз вы предполагаете. Обоснуйте его.
2. С какими заболеваниями необходимо проводить дифференциальный
диагноз?
3. Оцените данные лабораторных анализов.
4. Какими методами можно подтвердить диагноз.
5. Объясните, почему возможно развитие данного заболевания?
6. Расскажите эпидемиологические, клинические и лабораторные
особенности данной инфекции.
7. Какие осложнения возможны при этом заболевании.
8. Назначьте лечение.
9. Критерии выписки из стационара
10. Является ли больная источником инфекции и необходимо ли наблюдение
за контактными?
Задача № 188
Больной З., 48 лет. Заболел остро, повысилась температура тела до 38,80С, появилась головная боль, боли в мышцах и суставах, однократная рвота. На 3-йдень заболевания появилась обильная розеолезно-папулезная сыпь на верхних и нижних конечностях, туловище и лице. Вызвал скорую помощь, госпитализирован в инфекционную больницу.
Из анамнеза выяснено, что накануне заболевания приехал из Иркутска, где отмечал факт присасывания клеща в левую подмышечную область.
Объективно: состояние средней степени тяжести. Менингеальной и очаговой симптоматики нет. На коже нижних, верхних конечностей, на лице и туловище обильная розеолезно-папулезная сыпь. Фон кожи не изменен. В месте присасывания клеща первичный аффект в виде язвы, покрытой темной коркой на инфильтрированном основании, диаметром около 2 см, болезненной. Подмышечные лимфатические узлы слева увеличены до 1,5 см, умеренно болезненные. В ротоглотке гиперемии нет. В легких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичные. Пульс 86 в мин.; АД 110/70 мм рт. ст. Язык влажный, обложен беловатым налетом. Живот мягкий, безболезненный. Печень по краю реберной дуги. Стул был один раз, оформленный. Диурез достаточный.
Лабораторно: ОАК: Нв – 135 г/л; Эр. – 4,83 х 1012/л; Лейк. – 7,8 х 109/л; ПЯ – 32%; СЯ – 27%; э – 2%; лимф. – 32%; мон. – 7%; СОЭ – 28 мм/ч.
ОАМ: соломенная, прозрачная; белок – 0,15 г/л; эпителий – 0-1 в п/зр.; лейк. – 0-3 вп/зр.; эр. – 1-2 в п/зр; цилиндры гиалиновые – 2-3 в п/зр.
Вопросы:
1. Поставьте предварительный диагноз, обоснуйте его.
2. С какими заболеваниями необходимо проводить дифф.диагноз?
3. Оцените представленные анализы.
4. Какими специфическими методами можно подтвердить диагноз?
5. Кто является резервуаром инфекции?
6. Какими путями можно заразиться этой инфекцией?
7. Является ли это заболевание природно-очаговым для Кировской области?
8. Какие осложнения могут развиться у данного пациента?
9. Какое лечение вы назначите?
10. Профилактика данной инфекции.
Задача № 189
Больной С., 68 лет, поступил в инфекционную больницу с жалобами на онемение пальцев рук и ног, чувство « ползанья мурашек». Беспокоят боли в левом коленном суставе, особенно после физической нагрузки.
Из анамнеза болезни: год назад у больного был факт присасывания клеща в область правой подмышечной области. Клеща удалил самостоятельно. В месте присасывания клеща никаких изменений не было. Через полгода появилось онемение пальцев рук и ног, слабость, через два месяца присоединились боли в левом коленном суставе.
Объективно: состояние ближе к удовлетворительному. Кожные покровы физиологической окраски. В ротоглотке спокойно. Лимфоузлы не увеличены. Очаговой и менингиальной симптоматики нет. Мышечная сила верхних конечностей снижена до 4 баллов, снижение болевой и температурной чувствительности на кистях и стопах. В легких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, ритмичные, Ps 72 в минуту, АД 120/80 мм рт. ст. Язык влажный обложен белым налетом. Живот мягкий, безболезненный. Край печени по краю реберной дуги, безболезненный. Селезенка не пальпируется. Стул и диурез в норме.
Локальный статус: левый коленный сустав увеличен в объеме, при пальпации болезненный, горячий. Объем активных и пассивных движений снижен.
ЭНМГ: снижение скорости проведения нервных импульсов по срединному, локтевому и лучевому нерву.
Вопросы:
1. Предварительный диагноз и его обоснование.
2. Классификация данной болезни.
3. Объясните патогенез поражения периферической нервной системы при
данной инфекции.
4. Переносчиком возбудителей еще каких инфекций может быть клещ.
5. Оцените представленную ЭНМГ.
6. Какие еще методы обследования можно назначить.
7. С какими заболеваниями можно провести диф. диагноз.
8. Назначьте лечение.
9. Диспансерное наблюдение.
10. Расскажите экстренную профилактику данного заболевания после
присасывания клеща.
Задача № 190
Больной Г., 37 лет, лесник. Поступил на 5 день болезни. Предъявлял жалобы на диффузные головные боли, боли и слабость в левой руке, ощущение тяжести в ней.
Анамнез болезни: заболел остро, к вечеру 25 мая появилась общая слабость, сильная головная боль, озноб, трижды была рвота. До 28 мая состояние оставалось тяжелым – жар, температура тела – 38,9 С, головная боль. За медицинской помощью не обращался. 29 мая (на 5-й день) к вечеру появилась ломящая боль и тяжесть в левой руке. На следующий день (6-й) температура снизилась до нормы, но из-за слабости в левой руке больной обратился к врачу-терапевту. Направлен в инфекционную больницу.
Из эпид. анамнеза: 6 мая был укус клеща в левую околососковую область, 15 мая укус клеща в левое предплечье. Клещей удалял сам, профилактика не проводилась. Данные о прививках отсутствуют.
Объективно: Состояние больного при поступлении относительно удовлетворительное. Сознание ясное. Кожные покровы физиологической окраски. В месте присасывания клещей изменений нет. В ротоглотке гиперемии нет. В легких дыхание везикулярное, хрипов нет. Тоны сердца ясные, ритмичные. Пульс 72 удара в мин. АД 110/70 мм рт. ст. Живот мягкий безболезненный. Печень и селезенка не /увеличены. Стул и диурез в норме.
Неврологический статус. Объем активных движений в обеих руках полный. Сила в левом плечевом и локтевом суставах снижена (3 балла). Гипотония мышц левой руки. Рефлексы с сухожилий двух- и трехглавой мышцы слева выше, чем справа. Гипалгезия и гипестезия слева в зоне сегментов С5-Д1. Менингиальных симптомов нет.
ОАК: Hb – 142 г/л, эр – 4,2*1012/л, лейк-8,3*109/л, э -1%, п -4%, с -63%, л -30%, м -2%, СОЭ-4 мм/ч.
Вопросы:
1. Поставьте предварительный диагноз. Обоснуйте его.
2. Этиология и эпидемиология инфекции.
3. Патогенез.
4. Расскажите классификацию данной инфекции.
5. С какими нозологиями необходимо дифференцировать данное заболевание?
6. Какие дополнительные лабораторные методы вам необходимы? Что вы
ожидаете в них увидеть?
7. Назначьте лечение данному пациенту.
8. Какое диспансерное наблюдение необходимо больному?
9. Методы профилактики данного заболевания.
10. Какие исходы заболевания можно ожидать?
Задача № 191
Больной Т., 41 год, матрос теплохода, поступил 28.08 с жалобами на слабость, головную боль, периодические ознобы, потливость, сниженный аппетит. Заболел 26.08 с подъема температуры тела до 37,5 градусов, появление недомогания и общей слабости. В последующие дни температура тела держалась на цифрах 38,5-39 градусов, присоединилась головная боль. Принимал аспирин. При заходе в порт госпитализирован в стационар.
При осмотре состояние средней тяжести. На вопросы отвечает адекватно. Кожные покровы бледные. Температура тела 39 градусов; пульс 112 уд. в 1 мин.; АД 120/80 мм рт. ст. Тоны сердца ясные. Дыхание везикулярное. Живот мягкий, безболезненный. Печень выступает из-под края реберной дуги на 3 см, эластичная. Пальпировалась селезенка (+1-2 см) плотно-эластичной консистенции. Стул, диурез не нарушены. При исследовании толстой капли крови обнаружены единичные трофозоиты, гаметоциты.
30.08 утром температура тела 36,7 градусов. Больной заторможен, с трудом отвечает на вопросы, путает даты и факты. Менингеальных симптомов не выявлено. В последующие часы сознание периодически спутанное, появилась возбужденность. К 14 ч: состояние тяжелое, без сознания, на осмотр и инъекции не реагировал, мочеиспускание непроизвольное. Зрачки расширены, плавающие движения глазных яблок, роговичные рефлексы сохранены. Мышечный тонус верхних и нижних конечностей резко повышен. Появилась ригидность мышц затылка.
Вопросы:
1. Установите диагноз.
2. Обоснование диагноза.
3. Какое осложнение развилось у больного?
4. Расскажите патогенез данного явления.
5. Как определить тяжесть осложнения?
6. Какие периоды этого осложнения выделяют?
7. С какими заболеваниями необходимо проводить дифференциальный диагноз.
8. Какое лечение необходимо?
9. Прогноз течения заболевания.
10. Какие еще осложнения могут развиться?
Задача № 192
Больной Б., 24 лет, обратился с жалобами на слабость, недомогание, повышение температуры волнообразного характера. Постепенно в течение последних 2 месяцев стал отмечать повышенную утомляемость, общую слабость, снижение аппетита, тошнота, рвота, появился жидкий стул. Температура носит волнообразный характер с подъемами по 2 недели до субфебрильных цифр, иногда в течение суток повышение температуры отмечает до 38 0С. Периоды апирексии неравномерные, от 1 недели до 2 недель.
Из анамнеза известно, что 7 месяцев назад пациент вернулся от родственников из Таджикистана, где находился 1,5 месяца. Жил в селе, ставил ловушки на песчанок.
Объективно: кожные покровы бледные, с землистым оттенком. В ротоглотке – без особенностей. Подчелюстные и надключичные лимфатические узлы увеличены, плотноватые, подвижные, безболезненные. В легких дыхание везикулярное, хрипов нет. Тоны сердца приглушены, на верхушке выслушивается систолический шум. Живот при пальпации несколько вздут. Печень увеличена, плотная. Селезенка увеличена, выступает из-под реберной дуги на 8 см, плотная, поверхность гладкая. Стул жидкий, 3-4 раза в сутки. Диурез не изменен.
В анализе крови – Hb-98 г\л, лейкоциты – 4,0*109\л, СОЭ- 38 мм/ч.
Вопросы:
1. Предполагаемый диагноз.
2. Обоснование диагноза.
3. Какие формы данной нозологии существуют.
4. К какой группе по эпидемиологической классификации относится заболевание?
5. Проведите дифференциальный диагноз.
6. План обследования.
7. Назначьте лечение.
8. Какие осложнения могут развиться?
9. Прогноз течения инфекции у данного пациента.
10. Существует ли специфическая профилактика?
Задача № 193
Больной М., 45 лет. Обратился к терапевту 25.09 с жалобами на повышение температуры до 390С, озноб, сильную головную боль, боли в мышцах спины, в поясничной области, ощущение сетки перед глазами, была однократно рвота и носовое кровотечение.
Из анамнеза болезни: болен 4 дня, заболел остро, лечился аспирином, антигриппином без значительного эффекта.
Из эпидемиологического анамнеза: контакт с инфекционными больными отрицает, в начале сентября был на охоте в одном из районов области, ели шашлыки из медвежатины, пили некипяченую воду, хронических заболеваний нет, аллергические реакции отрицает. Вредных привычек нет.
Объективно: состояние средней степени тяжести, при осмотре лицо одутловатое, гиперемия лица, шеи; склеры и конъюнктивы инъецированы. На твердом небе – геморрагическая энантема, в подмышечных областях, на шее и груди петехиальная сыпь. Симптомы «жгута» и «щипка» положительные. В ротоглотке незначительная гиперемия задней стенки глотки. Периферические лимфатические узлы не увеличены. Тоны сердца приглушены, ритмичные, АД 100/60 мм рт. ст., ЧСС 55 в мин. В легких дыхание везикулярное, проводится во все отделы, хрипов нет. При пальпации живот чувствителен в правом и левом подреберье. Болезненность поясничной области болезненна, симптом Пастернацкого не проверялся. Стул в норме; диурез 400 мл/сут.
Лабораторно: ОАК: Эр 4,8 х 1012/л; Нв 170 г/л; Лей 11,5 х 109/л; ПЯ 4%; СЯ 50%; э 2%; б 1%; лц 20%; мон 3%; СОЭ 25 мм/ч; Тц 130 х 109/л.
ОАМ: цвет соломенный; рН кислая; белок 2,5 г/л; Эр 30 в п.зр.; цилиндры фибринные единичные.
Вопросы:
1. Поставьте предварительный диагноз, обоснуйте.
2. Проведите дифференциальный диагноз.
3. Назовите периоды в течении заболевания.
4. Расскажите патогенез данного заболевания.
5. Какими путями можно заразиться данной инфекцией?
6. Осложнения при данном заболевании.
7. Охарактеризуйте ОАК и ОАМ. Какими специфическими методами
можно подтвердить диагноз?
8. Назначьте лечение данному больному?
9. Основные принципы лечения ОПН.
10. Правила выписки, диспансеризация.
Задача № 194
Больной С., 35 лет, геолог, болен 2-ой день, в тяжелом состоянии доставлен скорой помощью в инфекционное отделение больницы с явлениями бреда и беспокойства. У сопровождавших его лиц удалось выяснить, что больной 5 дней назад вернулся из командировки в Казахстан, где был на полевых работах.
Объективно: состояние ближе к тяжелому, температура 40оС. Больной беспокоен, сознание спутанное. Положение вынужденное. Лицо гиперемировано, одутловато. Язык покрыт сплошным белым налетом. В правой паховой области – конгломерат лимфатических узлов, резко болезненный, хрящевидной плотности, спаянный с подкожной клетчаткой, кожа над ними гиперемирована, определяется участок флюктуации. Границы сердца расширены. Тоны сердца приглушены, пульс 130 уд/мин, АД 80/40 мм рт. ст. Живот мягкий, безболезненный при пальпации. Печень и селезенка не увеличены. Диурез снижен.
В ОАК - лейкоциты – 28х109/л, ПЯ- 35%, СОЭ 24 мм/ч.
Вопросы:
1. Предполагаемый диагноз.
2. Проведите дифференциальную диагностику.
3. Какое осложнение развилось?
4. Возможные варианты течения инфекции?
5. Лечение.
6. Тактика в отношении осложнения.
7. Правила выписки.
8. Какие меры экстренной профилактики в отношении контактных?
9. Противоэпидемические мероприятия.
10. Существует ли специфическая профилактика инфекции?
Задача № 195
Больной М., 27 лет, доставлен машиной «Скорой помощи» в стационар с жалобами на повышение температуры тела до 39,5ºС, сильный озноб, ломоту во всём теле, сильную головную боль в лобной области, особенно в области надбровных дуг, светобоязнь. На высоте головной боли один раз была рвота. Также больной жаловался на сухой мучительный кашель с саднящей болью за грудиной. Однократно было носовое кровотечение. Заболел остро, несколько часов назад, вышеуказанные симптомы появились внезапно. Резкое повышение температуры тела, мучительная головная боль, рвота послужили поводом для обращения пациента за медицинской помощью. Из анамнеза: болеет редко, перенесённые инфекции – ветрянка, краснуха в детстве. Хронические заболевания отрицает. Личную гигиену соблюдает, проживает в благоустроенной квартире, работает инженером на заводе.
При осмотре в приёмном покое: состояние средней степени тяжести. Кожные покровы и видимые слизистые бледные, чистые. Носовое дыхание затруднено, выделения скудные, серозные. Слизистая ротоглотки гиперемирована, миндалины не увеличены, без налётов. Периферические лимфоузлы не увеличены. В лёгких жёсткое дыхание, проводится во все отделы, хрипов нет, частота дыхания 24 в минуту. Тоны сердца ритмичные с частотой 120 в минуту, систолический шум на верхушке. Артериальное давление 105/60 мм рт. ст. Менингеальных симптомов не выявлено. Живот при пальпации мягкий, безболезненный, печень не увеличена, селезёнка не пальпируется. Симптом поколачивания отрицателен с обеих сторон. Стул, мочеиспускание, диурез не нарушены.
Вопросы:
1. Поставьте предварительный диагноз, обоснуйте диагноз.
2. Этиология и патогенез данного заболевания.
3. Составьте план обследования данного пациента. Ожидаемые результаты.
4. Проведите дифференциальный диагноз.
5. Сформулируйте показания для стационарного лечения.
6. Перечислите препараты, применяемые для этиотропной терапии данного
заболевания.
7. Назначьте лечение описанному пациенту.
8. Перечислите осложнения данной инфекции.
9. Специфическая профилактика заболевания.
10. Методы неспецифической профилактики.
Задача № 196
Больная С., 30 лет, осмотрена на дому. Жалобы на боль в горле при глотании, резь в глазах, обильные выделения из глаз, умеренную головную боль, повышение температуры тела до 39,5ºС.
Заболела остро 3 дня назад, с недомогания, боли в горле, появления чувства инородного тела в глазах, выделений, температура была 38ºС. Обратилась к врачу в связи с ухудшением самочувствия, появлением боли в груди, кашля с гнойной мокротой, повышением температуры тела до 39,5ºС.
Из анамнеза: проживает в благоустроенной квартире, работает кондуктором в автобусе. Правила личной гигиены соблюдает, за пределы области не выезжала, регулярно посещает бассейн, питается в столовой и дома.
Состояние средней тяжести. Во внутренних углах обоих глаз обильное слизисто-гнойное отделяемое. Конъюнктивы гиперемированы, склеры инъецированы. Миндалины отёчны, гиперемированы, задняя стенка глотки гиперемирована, зерниста. Подчелюстные, передне- и задне-шейные лимфоузлы увеличены до 2 см в диаметре, безболезненные. При перкуссии грудной клетки укорочение перкуторного звука в нижних отделах правого лёгкого. При аускультации дыхание ослаблено справа, выслушиваются мелкопузырчатые хрипы. Частота дыхания 25 в минуту. Тоны сердца приглушены, ритмичные с частотой 120 в минуту, систолический шум на верхушке. Артериальное давление 110/60 мм рт. ст. Менингеальных симптомов не выявлено. Живот при пальпации мягкий, безболезненный, печень не увеличена, селезёнка не пальпируется. Симптом поколачивания отрицателен с обеих сторон. Стул, мочеиспускание, диурез – со слов больного не нарушены. Экстренно сделан анализ крови (лейкоциты 15*10 9/л., СОЭ 20 мм/ч) и рентгенография грудной клетки (рентгенологически очаг затемнения в VIII, IX сегментах нижней доли правого лёгкого).
Вопросы:
1. Сформулируйте диагноз и обоснуйте его. Какое осложнение возникло у
больной?
2. Какие ещё осложнения данной инфекции вы знаете.
3. Как могла заразиться больная данной инфекцией. Перечислите механизмы и
пути передачи инфекции.
4. Какие клинические проявления могут наблюдаться при данном инфекционном
заболевании.
5. Назначьте необходимое обследование больному. Ожидаемые результаты.
6. План лечения пациента.
7. Наиболее частые побочные действия антибактериальных средств. Опишите
таковые у выбранного вами препарата.
8. Классификация пневмонии.
9. Правила выписки.
10. Диспансеризация.
Задача № 197
Больной К., 23 года, студент, поступил в инфекционный стационар на второй день болезни. Заболел вчера, когда появились озноб, головные боли, чувство жара, слабость, боли в горле при глотании. Температура тела поднялась до 38,9°С.
Эпидемиологический анамнез: друг болен лакунарной ангиной.
При поступлении состояние тяжёлое, кожные покровы бледные. В ротоглотке - гиперемия и отёк нёбных миндалин, дужек, язычка. Миндалины увеличены до III степени. На миндалинах нежные беловатые налёты, снимаются легко. В лёгких - дыхание везикулярное, хрипов нет. Тоны сердца ритмичные, шумов нет. ЧСС 88 уд. в мин. АД 120/70 мм рт. ст. Живот мягкий, безболезненный. На 4-ый день болезни температура тела повысилась до 39,2°С, появились тошнота, 1 раз была рвота. При объективном осмотре - отёк шейной клетчатки, распространяющийся до ключицы. В ротоглотке - гиперемия с цианотичным оттенком. Миндалины отёчные, налёты толстые, грязно-серого цвета, переходят на небные дужки, язычок, снимаются с трудом. Изо рта - сладковатый запах. В легких дыхание везикулярное, хрипов нет. Границы относительной тупости сердца: справа - по правому краю грудины, левая - по среднеключичной линии. Топы сердца приглушены, ритмичные. ЧСС 110 уд. в мин, АД 100/70 мм рт. ст. Живот мягкий, безболезненный. Диурез сохранен.
Вопросы:
1. Предполагаемый диагноз?
2. Перечислите специфические осложнения данной нозологической формы.
3. Классификация болезни.
4. План обследования.
5. Есть ли необходимость в проведении экстренной помощи?
6. Назначьте терапию в соответствии со степенью тяжести болезни.
7. Диспансерное наблюдение.
8. Профилактические мероприятия в отношение контактных.
9. Чем обусловлена способность к выработке токсина у данного возбудителя?
10. Кто является источником инфекции при данном заболевании?
Задача № 198
Больной Н., 16 лет, болен в течение 2 дней. Заболел остро, когда появились жалобы на головную боль, затруднение носового дыхания, насморк со скудными слизисто-гнойными выделениями, боль и ощущение першения в горле, небольшой кашель, повышение температуры тела до 37,4°С.
Из анамнеза: простудными заболеваниями болеет не часто; хронических заболеваний нет; травм, операций, гемотрансфузий не было. Все профилактические прививки получал соответственно возрасту. Аллергологический анамнез не отягощён. Некипячёную воду не пьёт. Учится в институте. Несколько студентов из группы болеют ОРЗ, месяц назад студент из другой группы заболел менингитом.
При осмотре: состояние удовлетворительное, сознание ясное, положение активное. Температура тела 37,0°С. Кожные покровы чистые, бледные. Отмечается инъекция сосудов склер, гиперемия конъюнктив. Лимфатические узлы не увеличены. В ротоглотке: задняя стенка гиперемирована, отёчна, наблюдается гиперплазия лимфоидных фолликулов, стекание слизи из носоглотки. Ригидности затылочных мышц нет, симптомы Кернига, Брудзинского отрицательные. Дыхание везикулярное, хрипов нет. ЧДД 17 в минуту. Тоны сердца ясные, ритмичные. ЧСС 78 в минуту. АД 120/80 мм рт. ст. Живот мягкий, безболезненный во всех отделах. Печень и селезёнка не увеличены. Стул, диурез в норме.
В ОАК: эритроциты 4,3×1012/л, гемоглобин 140 г/л, тромбоциты 200×109/л, лейкоциты 9,1×109/л, базофилы 1%, моноциты 6%, эозинофилы 2%, лимфоциты 25%, палочкоядерные 6%, сегментоядерные 60%, СОЭ 15 мм/ч.
Вопросы:
2. Поставьте предварительный диагноз.
3. Какое обследование необходимо провести для подтверждения диагноза?
4. Оцените результаты общего анализа крови.
5. План обследования больного.
6. С какими заболеваниями необходимо провести дифференциальную диагностику?
7. Назначьте лечение. Необходима ли госпитализация?
8. Каковы критерии выписки? Когда реконвалесцент допускается к учебе?
9. Прогноз.
10. Через какое время после заболевания можно проводить профилактические прививки?
11. Мероприятия в отношении контактных лиц.
Задача № 199
Больной К., 22 года, студент. Заболел остро 3.04, когда с ознобом температура тела поднялась до 39оС, беспокоила сильная головная боль, резкая слабость. К вечеру была многократная рвота, которая облегчения не приносила. Доставлен в инфекционную больницу бригадой «скорой помощи»